Мой диагноз бронхиальная астма
 Как диагностировать бронхиальную астму? Ответ на этот вопрос желает получить каждый, кто столкнулся с данной болезнью. Бронхиальная астма — серьёзный хронический недуг неинфекционного происхождения. Она затрагивает дыхательные пути и носит воспалительный характер. Во всём мире от этой болезни страдает около 5% населения планеты, а каждый год умирает несколько тысяч пациентов.
Как диагностировать бронхиальную астму? Ответ на этот вопрос желает получить каждый, кто столкнулся с данной болезнью. Бронхиальная астма — серьёзный хронический недуг неинфекционного происхождения. Она затрагивает дыхательные пути и носит воспалительный характер. Во всём мире от этой болезни страдает около 5% населения планеты, а каждый год умирает несколько тысяч пациентов.
Нередки случаи, когда астма приводит к образованию эмфиземы лёгочного сердца и лёгких, появлению астматического статуса. Поэтому крайне важно вовремя выявить астму. Благо, используемые сегодня оборудование и исследовательские методы позволяют сделать это.
Получение данных о пациенте
Получение максимально полной и достоверной информации о больном — именно с этого начинается диагностика бронхиальной астмы. Врач получает объективные и субъективные данные. Последние удаётся получить путём опроса человека. Исследуется его образ жизни, семейное положение, принимаются во внимание жалобы и самочувствие, включая психологическое. К объективной информации относятся масса и температура тела, рост, состояние зрения и слуха и пр.
Методы диагностического обследования
Диагностика — ответственный процесс. В ходе её реализации устанавливаются различные показатели состояния пациента. Благодаря диагностическим манипуляциям доктор имеет возможность назначить адекватное лечение и детально проанализировать процесс протекания болезни. Во внимание принимаются все диагностические критерии бронхиальной астмы. Ставится предварительный диагноз.
Чаще всего удаётся определить точный диагноз на начальном этапе. Однако иногда возникают трудности. Здесь важно проследить, как развивается недуг. С этой целью анализируются все факторы нарушения здоровья. Чем труднее протекает недуг, тем больше обследований и медикаментов назначает доктор.
В любом случае, прежде чем диагностировать недуг, врач составляет план обследования.
Выяснение анамнеза
На первом приёме врач узнает жалобы пациента и проводит опрос. Выясняются следующие моменты.
- Когда случился первый приступ.
- Болел ли человек корью, коклюшем и иными подобными заболеваниями.
- Болели ли астмой родственники.
- Какие раздражители вызывают приступ.
- Долго ли длятся приступы и как они проходят.
- Какие звуки появляются при кашле.
Клинические проявления бронхиальной астмы могут длиться до нескольких дней. Ранние признаки астмы таковы:
- плохое самочувствие в межсезонье;
- периодически возникающая заложенность носовых пазух;
- на коже появляются высыпания;
- губы и веки время от времени распухают;
- после эмоциональных или физических нагрузок возникает слабость.
Основные жалобы пациента при бронхиальной астме:
- давит в груди, возникает тяжесть;
- при кашле слышны хрипы;
- возникает свист при более глубоком вдыхании и выдыхании воздуха;
- нередко становится сложно дышать;
- под утро либо же ночью появляется кашель.
При исследовании детей нередко возникают сложности. Связано это в первую очередь с симптоматикой, поскольку она сильно схожа с проявлениями других детских недугов. О развитии болезни чаще всего свидетельствуют повторяющиеся ночные приступы.
Трудности могут возникнуть и при обследовании людей пожилого возраста. Причина тому кроется в наличии хронических недугов. Они «стирают» клиническую картину астмы. Проводится максимально полное исследование.
Визуальный осмотр
После получения информации о здоровье доктор проводит осмотр. Сначала анализируется состояние грудной клетки. Внешне она походит на бочку, что происходит по причине расширения лёгких, а грудь увеличивается.
Через стетоскоп выполняется прослушивание. Когда случается обострение, по всей лёгочной поверхности чётко слышны свист и специфические хрипы. В момент ремиссии подобные изъяны обнаруживаются только при сильном вдохе.
Затем проводится пальпация. На начальных этапах этот метод неэффективен, однако, когда недуг продолжается в течение длительного времени, можно услышать пустоту.
Выслушивание лёгких: аускультация и перкуссия
Клиническая картина бронхиальной астмы многообразна. Здесь всё зависит от сложности недуга, периода, активности воспаления. В любом случае выслушиваются лёгкие.
Проводится такое диагностическое обследование, как аускультация. Доктор прослушивает лёгкие человека и, основываясь на выслушанных шумах, устанавливает сложность ситуации. Специалист прибегает к одному из следующих способов:
- прямой — доктор прикладывает тело к уху;
- непрямой — прослушивание производится с помощью стетоскопа.
Последний способ используется наиболее часто. Это связано с тем, что он предоставляет возможность получить наиболее достоверную информацию. Специалисту удаётся проанализировать шумы, возникающие и на выдохе, и на вздохе. Соответствующая информация заносится в амбулаторную карту.
Чтобы получить максимально полные данные, выполняется аускультация в нескольких положениях — присев и стоя. Если человек плохо себя чувствует, то его укладывают на кушетку. Главное, делать вдохи полной грудью.
Выстучать отдельные участки лёгких позволяет такая манипуляция, как перкуссия. Удаётся установить состояние тканей лёгких, их гибкость и жёсткость. Такая процедура выполняется в областях, в которых лёгочная ткань должна плотно прилегать к стенкам лёгкого. В подобных местах звук слышен наиболее ясно.
Анализы — способ лабораторной диагностики
Методы диагностики бронхиальной астмы направлены и на определение степени серьёзности недуга. Чтобы определить его природу и промониторить лечение, берут такие анализы.
- Кровь. Устанавливается число эозинофилов — показатель аллергии, которая протекает в организме. При обострении СОЭ повышено.
- Мокрота. При приступах выделяются тельца Креола — образования округлого вида, которые содержат эпителиальные клетки.
- Кал. Берут анализ на гельминтов. Когда они размножаются, то приводят к интоксикации организма, и это оказывает непосредственное воздействие на появление приступов.
Инструментальная диагностика: способы проведения
Диагностика астмы предполагает проведение исследований, которые нацелены на определение функций внешнего дыхания. Они проводятся в обязательном порядке. Определяются обратимость, обструкция, вариабельность.
Ещё инструментальная диагностика нацелена на то, чтобы понять, какой эффект даёт проводимое лечение. Благодаря этому удаётся своевременно назначить другие препараты. В итоге выздоровление наступает быстрее.
Наиболее часто специалисты прибегают к таким способам:
- рентгенография;
- спирометрия;
- пикфлоуметрия;
- пневмотахография.
Рассмотрим особенности каждого из них.
Рентгенография
Рентген незаменим в ситуациях, когда симптомы заболевания схожи с проявлениями других болезней. На самых ранних стадиях такое исследование не дает полного представления картины. Когда болезнь прогрессирует, начинает развиваться эмфизема, т.е. лёгкие увеличиваются. Эта особенность видна на снимке.
Спирометрия
Используются простое устройство и особое вещество, которое способствует расслаблению бронхов и увеличению их просвета. Исследование проводится исключительно под наблюдением специалиста.
Определяются функции внешнего дыхания. Тест спирометрии демонстрирует жизненную форсированную ёмкость лёгких и количество выхода воздуха за 1 секунду, а также предельную скорость выдоха.
Пикфлоуметрия
Используется специальная трубочка, на которую нанесена шкала, где указаны красный, жёлтый и зелёный участки. Эти цвета определяют уровень проблемы. Однако эта шкала не унифицирована, и её подбор осуществляется посредством персональных исследований больных, которые проводятся в течение двух недель. Зелёный участок — проблема под контролем, жёлтый — возможно обострение астмы, красный — требуется экстренная помощь.
Производится замер наиболее высокой скорости воздушного потока в момент выдоха. Человек должен приложить максимум усилий. Такой тест могут проходить и взрослые, и дети в возрасте от 4-х лет.
Итог исследование напрямую зависит от физиологических особенностей и возраста человека. При бронхах, которые сужены, выдох происходит с меньшей скоростью. Замеры следует производить два раза в день. Лучше, если это будет раннее утро и поздний вечер. Дуть нужно три раза.
Пневмотахография
С помощью этого метода удаётся установить объёмность дыхания на пике. Также определяется наиболее высокая объёмная скорость на особых тестовых уровнях.
Когда недуг носит профессиональный характер и к приступу приводит вещество, которое имеется лишь на работе, данное исследование не позволит получить достоверные результаты, а значит, данное вещество изучается иными способами.
Определение аллергологического статуса
Чтобы установить аллергологический статус, берутся особые пробы. Это обычный и при этом информативный метод. С его помощью удаётся обнаружить аллергены, которые выступают провокаторами приступов. Суть данного способа заключается в имитации аллергической реакции на небольшом участке тела. Используется особый аллерген. Удаётся установить, что конкретно вызывает удушье.
Также аллергическую астму устанавливают путём исследования общего и специфического сывороточного IgE. Для этого применяются специальные тесты, а предварительно обязательно отменяются антигистаминные медикаменты. Период отмены определяет специалист, т.к. многое зависит от особенностей препарата. При обострении болезни, разных аллергических состояниях, в случае наличия острой инфекции и во время беременности тесты не проводят.
Теперь Вы знаете, как диагностировать астму. Смело обращайтесь в медицинское учреждение и получайте помощь своевременно. Будьте здоровы! И обязательно делитесь полезной информацией — оставляйте ссылку на статью в социальных сетях.

Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
Общие сведения
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
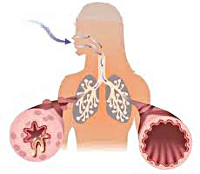
Бронхиальная астма
Причины
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Патогенез
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
Классификация
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Симптомы бронхиальной астмы
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
Осложнения
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагностика
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Лечение бронхиальной астмы
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Прогноз и профилактика
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.


