Лечение острого бронхита в поликлинике
 Острый бронхит – воспалительное заболевание органов дыхательной системы, при котором в воспалительный процесс вовлекаются бронхи. Является одной из частых причин обращения за медицинской помощью. В большинстве случаев острого бронхита его причиной является инфекция, например вирусная или бактериальная, и требуется лечение противовирусными препаратами или антибиотиками.
Острый бронхит – воспалительное заболевание органов дыхательной системы, при котором в воспалительный процесс вовлекаются бронхи. Является одной из частых причин обращения за медицинской помощью. В большинстве случаев острого бронхита его причиной является инфекция, например вирусная или бактериальная, и требуется лечение противовирусными препаратами или антибиотиками.
Виды заболевания:
- Острый;
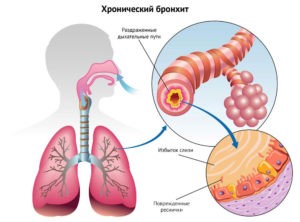
- Хронический.
Острый бронхит — это заболевание, характеризующееся воспалительным процессом дыхательной системы человека, поражением слизистой оболочки. Во время заболевания нарушается проходимость бронхов. Острый бронхит подразделяется на виды:
- Первичный (возникает как самостоятельное заболевание, нарушающее деятельность только бронхов);
- Вторичный (возникает в результате другого инфекционного заболевания).
На практике чаще встречаются вторичные бронхиты. Дети и взрослые редко страдают изолированным бронхитом, в первую очередь заболевание осложняется заложенностью носа и болевыми ощущениями в носоглотке.
При остром течении заболевания поражается ряд органов:
- Слизистая оболочка бронхов.
- Подслизистый слой ткани.
- Мышечный слой ткани.
Появление осложнений острого бронхита связано с недостаточным лечением заболевания. К осложнениям можно отнести развитие пневмонии, появление острой дыхательной недостаточности, сердечной недостаточности, астмы, облитерирующего бронхиолита. Любая форма бронхита переходит в хроническую, если вовремя не начать лечение. Своевременное обращение к специалисту поможет избежать осложнения со здоровьем.
Причины и симптомы острого бронхита
Признаки острого бронхита:
- Внезапность появления заболевания;
- Заложенность носовых проходов;
- Боли и першение в носоглотке;
- Частый кашель, сопровождающийся мокротой;
- Болевые ощущения в грудной клетке;
- Одышка;
- Повышенная температура тела;
- Головные боли;
- Повышенная утомляемость;
- Ослабленность.
Причины острого бронхита:
- Вирусное заболевание;
- Заболевание бактериального характера;
- Грибковое заболевание;
- Отравление;
- Аллергическая реакция;
- Загрязненность воздушных масс (угольные шахты, заводы по переработке отходов).
Симптомы острого бронхита:
- Снижение аппетита;
- Интоксикация;
- Появление озноба.
Симптомы и причины острого бронхита у взрослых и у детей одинаковые, а лечение разное. Многие медикаменты запрещены в детском возрасте. Острый бронхит у взрослых и детей сопровождается заболеваниями органов дыхательной системы:
- трахеит;
- ларингит;
- ринит.
Диагностика острого бронхита включает в себя ряд исследований:
- Визуальный осмотр больного медицинским специалистом;
- Анкетирование и беседа, изучение образа жизни пациента;
- Рентген легких (дозировка подбирается исходя из возраста пациента);
- Развернутый анализ крови;
- Осмотр слизистых трахеобронхиального дерева с использованием дыхательного бронхоскопа;
- Электрокардиограмма;
- Флюорография;
- Исследование мокроты, отделяемой из органов дыхательной системы;
- Исследование внешнего дыхания, включающего в себя измерение объема и скорости дыхательного процесса.
Консультативный прием у специалиста – верный путь в борьбе с недугом. При первых признаках наступления заболевания необходимо обратиться за медицинской помощью.
Как проходит лечение острого бронхита
Схема лечения заболевания зависит от возбудителя. Если причиной является вирусная инфекция, то лечение в обязательном порядке содержит прием противовирусных препаратов. Дозировка препарата подбирается исходя из степени и этапа заболевания, возраста пациента.
Неотъемлемой частью лечения бронхита является прием антибиотиков и пробиотиков одновременно. Пробиотики помогают поддерживать микрофлору кишечника. При интоксикации организма курс приема пробиотиков составляет не менее семи дней. Как вылечить острый бронхит поможет опытный врач, так как самолечение может привести к негативным последствиям и переходу бронхита в хроническую форму.
Лечение острого бронхита включает в себя несколько этапов:
- Выявление возбудителя;
- Назначение медикаментозной терапии, способствующей расширению бронхов и облегчению дыхательных процессов;
- Прием медикаментов, способствующих отхождению мокроты;
- Прием препаратов поражающих возбудителей заболевания, антибиотиков.
- Противовирусные препараты: Виферон, Кагоцел.
- Препараты способствующие расширению бронхов: Беродуал, Теотард.
- Отхаркивающие препараты: Бронхорус, Лазолван, Мукалтин, Гербион.
- Антибиотики: Цефтриаксон, Левофлоксацин.
Внимание! Перед приминением обязательно проконсультируйтесь с врачом.
Многие препараты используются в период основного лечения, а также и после для проведения паровых процедур. Например, Лазолван или Беродуал. Для проведения ингаляций препараты реализуются в форме суспензий.
Антибиотики назначаются в последнюю очередь, если заболевание не поддается ранее установленной схеме лечения. Курс приема антибиотиков составляет от 5 до 10 дней. Лечение острого бронхита проходит в условиях стационара. В домашних условиях после основного лечения необходимо продолжить курс, включающий в себя физиопроцедуры.
Проведение ингаляций при помощи небулайзера – эффективный метод лечения бронхита.
Кроме приема медикаментов, при лечении бронхита применяется массаж и дыхательная гимнастика. Массаж улучшает отхождение мокроты и улучшает циркуляцию крови, снимает тонус. Дыхательная гимнастика направлена на восстановление дыхания и устранения одышки.
Уход и рекомендации
Во время лечения острого бронхита следует отказаться от вредных привычек:
- Прием спиртных напитков, так как очень сильная нагрузка на печень создается в период медикаментозного лечения;
- Отказ от сигаретной продукции, для улучшения отхождения мокроты и очищения легких.
Соблюдение режима дня – важное условие в период лечения. В рационе присутствует пища, богатая белками и поливитаминами. Обильное употребление жидкости. Больной выпивает в сутки не меньше трех литров. С жидкостью выводятся из организма вредные вещества. Помещение подлежит постоянному проветриванию и поддержанию достаточной влажности
Противопоказания
Во время лечения и в период восстановления организма противопоказано:
- Курение.
- Употребление спиртных напитков.
- Переохлаждение организма.
- Сухой воздух в помещении.
В случае если причиной острого бронхита стала аллергическая реакция, запрещается контактировать с агрессивным аллергеном. Устранение факторов, провоцирующих появление или обострение бронхита, своевременное лечение и профилактика – это залог здоровья человека.
Источник
Стандарты лечения острого бронхита
Протоколы лечения острого бронхита
Острый бронхит
Профиль: терапевтический.
Этап лечения: поликлинический (амбулаторный).
Цель этапа: ликвидация интоксикации, головной боли, улучшение самочувствия, нормализация аппетита и температуры тела; выздоровление и отсутствие осложнений. Длительность лечения: 7-14 дней.
Код МКБ:
J20 Острый бронхит.
Определение: Острый бронхит — это воспаление бронхов преимущественно
инфекционного происхождения, продолжающееся до 1 мес.
Классификация:
Острый бронхит простой, острый обструктивный бронхит, острый бронхиолит, рецидивирующий бронхит.
1.По этиологии:
А. инфекционного характера (вирусные, бактериальные).
B. Неинфекционного характера (физические, химические факторы).
C. Смешанные.
2. По патогенезу:
А. Первичный.
Б. Вторичный.
3. По уровню поражения бронхиального дерева:
А.Проксимальный.
Б. Дистальный.
4. Варианты течения:
А. Остротекущий бронхит.(2-3 недели).
Б. Затяжной (до 1 мес.).
5. По характеру: катаральный, отечный, гнойный.
Факторы риска: Переохлаждение, грипп, другие респираторные вирусные заболевания, курение (в т.ч.пассивное), алкоголизм, застойные явления в легких при сердечной недостаточности, вирусные заболевания, аллергические заболевания, иммунодефицитные состояния, эпидемическая ситуация (контакт с больным), осенне-зимний период, наличие трахеостомы, пожилой или детский возраст, рефлюкс-эзофагит, ХОБЛ, хронический синусит, воздействие физических факторов (холодный и горячий воздух), химических факторов (вдыхание паров серы, сероводорода, хлора, брома, аммиака).
Критерии диагностики:
Диагноз «Острый бронхит» выставляется при наличии остро возникшего кашля, продолжающегося не более 3 нед, независимо от наличия мокроты при отсутствии признаков пневмонии и хронических заболеваний легких, которые также могут быть причиной кашля. Диагноз ставится методом исключения и основывается на клинической картине.
Основные клинические проявления: симптомы интоксикации (недомогание, озноб,
субфебрилитет, боли в спине и мышцах); кашель, сначала сухой, затем продуктивный со слизисто-гнойной мокротой; одышка часто обусловлена фоновой патологией легких или сердца; симптомы фарингита и конъюнктивита; при аускультации — рассеянные сухие или влажные хрипы в легких.
Основные клинические проявления: симптомы интоксикации (недомогание, озноб,
субфебрилитет, боли в спине и мышцах); кашель, сначала сухой, мучительный, надсадный (чувство «царапания» за грудиной и между лопаток) при появлении мокроты более легкий — продуктивный со слизисто-гнойной мокротой; одышка часто обусловлена фоновой патологией легких или сердца; симптомы фарингита и конъюнктивита; при аускультации — рассеянные сухие или влажные хрипы в легких.
При вирусной этиологии заболевания сопутствуют: лихорадка с ознобом, насморк, головная боль, ломота в мышцах.
В ОАК могут быть выявлены лейкоцитоз, ускорение СОЭ.
В ОАМ возможно выявление незначительной протеинурии или нет изменений.
При наличии мокроты 3-х кратное исследование на БК для исключения туберкулеза легких.
Для дифференциальной диагностики: рентгенография грудной клетки (отсутствие изменения легочной ткани). Термометрия. При стойком и длительном повышении температуры тела исследование гемокультуры на бактериемию на высоте лихорадки с определением чувствительности флоры к антибиотикам.
Перечень основных диагностических мероприятий:
1. Общий анализ крови
2. Общий анализ мочи
3. Микрореакция
4. Флюорография.
Перечень дополнительных диагностических мероприятий:
1. Общий анализ мокроты
2. Цитология мокроты
3. Анализ чувствительности микробов к антибиотикам, БК
4. Исследование гемокультуры на бактериемию на высоте лихорадки
5. Рентгенография органов грудной клетки
6. Консультация отоларинголога
7. Консультация фтизиатра.
Тактика лечения:
Лечение неосложненного острого бронхита обычно проводится в домашних условиях.
При вирусной этиологии острого бронхита назначают противовирусные препараты: интерферон-альфа 2а, интерферон-b1 для ингаляции или капли в нос (ампула разводится кипяченный водой), римантадин 0,3 г в первые сутки, 0,2 г во 2-ые сутки, 0,1 г в последующие сутки, внутрь.
Если острый бронхит вызван вдыханием известного токсичного газа, необходимо выяснить существование его антидотов и возможности применения.
При остром бронхите вызванным парами кислот показаны ингаляции парами 5% раствора натрия гидрокарбоната, если после вдыхания щелочных паров, то показаны ингаляции паров 5% раствора аскорбиновой кислоты.
При изнуряющем кашле могут быть применены средства, подавляющие кашель (декстрометорфан, кодеин, тусупрекс), бронходилататоры (сальбутамол — при признаках бронхиальной гиперреактивности).
Бронхоспазмолитические препараты: сальбутамол 2-4мг, или теофиллин 100мг, 200мг (после еды) 1-2 раза в день.
При наличии мокроты показаны муколитические средства (амброксол, карбоцистеин, ацетилцистеин).
Мукорегуляторы: амброксол по 30мг 2-3 в день или в виде сиропа 30мг/5 мл 2-3 в день.
Антибиотикотерапия не рекомендована при неосложненном остром бронхите, так как в основном они вирусной этиологии. Антивирусная терапия (амантадин, римантадин, рибавирин).
Антибиотикотерапия показана при явных признаках инфекционного поражения бронхов: выделение гнойной мокроты и увеличение ее количества, возникновение и нарастание признаков интоксикации (перорально амоксициллин + клавулановая кислота 625 мг каждые 8 ч, амоксициллин 0,5-1 г каждые 8 ч, цефуроксим 0.5 г каждые 12 ч, кларитромицин 0,5 г каждые 12 ч, азитромицин 0.5 г 1 раз в сутки в течение 3 дней).
На период подъема температуры — постельный режим. Обильное теплое питье. При гипертермии более 38С без признаков бактериального поражения бронхов возможно кратковременное применение жаропонижающих средств (рекомендуется парацетамол).
Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии итраконазол оральный раствор по 200 мг 2 рсут в течение 7 дней.
Рекомендуется обильное или питье теплой жидкости, а также отвлекающая терапия (согревающие процедуры, горчичники, паровые ингаляции).
Витаминотерапия: гр. А, В, С.
Элиминация внешних раздражителей.
Обучение пациентов: дыхательные упражнения, постуральный дренаж, прекращение курения.
Перечень основных медикаментов:
1. Сальбутамол 2-4 мг, капс., аэрозоль 100 мкг/доза.
2. Теофиллин 100мг, 200мг, табл.
3. Амброксол сироп 15 мг/5 мл; 30мг/5 мл; раствор 7,5 мг/мл.
4. Амоксициллин+ клавулановая кислота 625 мг, табл.
5. Цефуроксим 250, 500 мг, табл.
6. Ампициллин 250 мг, капс.
7. Эритромицин 250мг, 500мг, табл, пероральная суспензия 250мг/5мл
8. Интерферон порошок для приготовления инъекционного раствора 3МЕ, 5,5МЕ, 9МЕ.
9. Римантадин 0,3; 0,2; 0,1 г, табл.
10. Парацетамол сироп 2,4% во флаконе; суспензия; суппозитории 80 мг.
11. Итраконазол оральный раствор 150 мл — 10 мгмл.
12. Парацетамол сироп 2,4% во флаконе; суспензия; суппозитории 80 мг.
13. Азитромицин 500 мг.
14. Амоксициллин 500 мг, табл.
Перечень дополнительных медикаментов:
1. Рибавирин 200 мг, табл
2. Аскорбиновая кислота, раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
3. Натрия гидрокарбонат, раствор для инфузий и инъекций.
Критерии перевода на следующий этап лечения:
Перевод на стационарный этап лечения — при развитии осложнений (пневмония, обструктивный синдром), нарастание интоксикации, появление дыхательной недостаточности, не снижение температуры тела более 3-х дней.
Источник
Воспалительный процесс, который локализуется преимущественно в слизистой оболочке нижних дыхательных путей, а именно в бронхиальном древе, длительностью не более 1 месяца носит название острого бронхита. Основной причиной его развития служат различные инфекционные агенты. Он может встречаться изолированно, но чаще сочетается с другими проявлениями острой респираторной вирусной инфекции. Осложненными формами течения острого бронхита являются обструктивные – при этом может нарастать дыхательная недостаточность. Другими осложнением могут стать развитие бронхопневмонии, затяжного или хронического бронхита.
Дыхательная система человека представлена верхними и нижними дыхательными путями, деление на которые имеет условное значение. К первому отделу относится полость носа и воздушных пазух (лобных, клиновидной, верхнечелюстных и решетчатых), полости рта, носоглотки и ротоглотки. К нижним дыхательным путям относят гортань, трахею, бронхи и легкие, где разветвляется бронхиальное древо, легочные сосуды и происходит газообмен. Как уже говорилось, основной этиологией острого бронхита служит инфекция. Вирусы или бактерии могут попасть в слизистую бронхов как воздушно-капельным путем, так и по лимфатической или кровеносной системе (что встречается значительно реже). В таком случае патологический процесс обычно носит диффузный характер – поражается равномерно все бронхиальное древо (крупные, средний бронхи, реже бронхиолы). Это возникает в результате инфильтрации слизистой оболочки иммунными клетками и развитием воспаления в ответ на внедрение инфекции. Простой (или катаральный) бронхит протекает легче и встречается намного чаще, чем гнойный. Отдельно выделяют такие виды бронхита, как ожоговый, токсический и аспирационный, но встречаются они достаточно редко. К факторам риска инфекционного бронхита относят хронические заболевания легких, профессиональные вредности (связанные с вдыханием мелко или крупнодисперсных частиц), снижение общего иммунитета, аллергические заболевания, курение, детский и пожилой возраст и другие неспецифические факторы.
Клиническая картина изолированного первичного катарального бронхита может характеризоваться следующими основными симптомами: подъемом температуры до субфебрильных значений, появлением насморка и кашля ко второму или третьему дню, без выраженных признаков интоксикации и с характерной аускультативной картиной (рассеянные сухие и влажные хрипы). Более тяжелое течение в отличие от простого вирусного бронхита характерно для микоплазменного – при этом температура повышается до фебрильных значений, возможно появление симптомов интоксикации, обилие различных хрипов, присоединение обструкции. Кашель при остром бронхите сухой, изнуряющий, сопровождается болевыми ощущениями в грудной клетке, жжением, может быть приступообразным и даже «лающим» (коклюшеподобным). В дальнейшем кашель становится влажным и сопровождается отделением вязкой, а затем жидкой мокроты. При тяжелом течении картина может дополняться развитием дыхательной недостаточности в результате обструкции бронхов и уменьшения газообмена: появляется одышка, синюшность кожных покровов, тахикардия, снижение давление и другие симптомы. Бронхит может сочетаться с поражением любых других отделов дыхательной системы.
Диагностикой и лечением острого бронхит занимается как терапевт, так и пульмонолог.
Для диагностики кроме выявления характерных жалоб (кашель, температура, боли в грудной клетке) и аускультативной картины (сухие или влажные хрипы) показано выполнение общего анализа крови (может быть повышение лейкоцитов, скорости оседания эритроцитов), общий анализ мочи, флюорографию. Если отделяется достаточное количество мокроты, то проводят ее исследование на микобактерии туберкулеза. При подозрении на пневмонию проводят рентгенологическое исследование органов грудной клетки. По показаниям могут быть назначены дополнительные методы диагностики: исследование функции внешнего дыхания, бронхоскопия, КТ, МРТ.
Лечение в первую очередь включает соблюдение постельного режима и обильное теплое питье. При повышении температуры более 38,5 С показано назначение НПВП. Симптоматическое лечение кашля зависит от его вида: если это изнуряющий сухой кашель, показано назначение таких препаратов, как Окселадин, Кодеин, Либексин, а при наличии вязкой мокроты – муколитические препараты. При подозрении на бактериальную этиологию показано назначение антибиотиков. Показаниями для госпитализации служит развитие дыхательной недостаточности на фоне обструкции или пневмонии.
Источник
Энциклопедия / Заболевания / Легкие и бронхи / Острый бронхит
Автор статьи — Чуклина Ольга Петровна, врач общей практики, терапевт. Активный стаж работы с 2003 года.
Острый бронхит – это воспалительное заболевание бронхиального дерева. Заболевание имеет инфекционную природу.
Когда слизистые бронхов воспаляются, то это приводит к повышенному образованию мокроты. Именно поэтому проходимость бронхов нарушается – развивается острый бронхит.
Кашель – это защитный механизм, помогающий избавиться от слизи из просвета бронхов. Он возникает при раздражении рецепторов в слизистых бронхов.
Острым бронхит называют, если он длится не более 3 недель.
К развитию заболевания могут привести:
- вирусные инфекции;
- бактериальные инфекции;
- воздействие физических и химических веществ.
Среди вирусных инфекций привести к развитию острого вирусного бронхита могут:
- вирус гриппа, в том числе свиного (H1N1);
- вирус парагриппа;
- аденовирусы;
- риновирусы;
- вирус кори;
- вирус респираторно-синцитиальной инфекции.
Основными возбудителями бактериальной природы являются:
- стафилококки;
- стрептококки;
- пневмококки;
- редко – микоплазмы, хламидии.
К внешним воздействиям относятся:
- пыль;
- загрязненный воздух хлором, аммиаком, сероводородом;
- длительное вдыхание слишком горячего или слишком холодного воздуха.
Это наиболее частые причины развития острого бронхита у взрослых.
Способствовать развитию острого бронхита могут следующие факторы:
- частое переохлаждение организма;
- снижение защитных сил организма;
- очаги хронических инфекций (хронический ринит, фарингит, тонзиллит, синусит);
- нерациональное питание;
- пожилой или детский возраст;
- хронический алкоголизм;
- курение.
Заражение происходит в большинстве случаев от больного, воздушно-капельным путем.
Острый бронхит подразделяется в зависимости от природы заболевания на следующие виды:
- вирусный;
- бактериальный;
- неинфекционный;
- смешанный;
- аллергический.
Смешанный бронхит возникает при сочетании этиологических факторов.
Также острый бронхит подразделяется и по характеру мокроты:
- слизистый;
- гнойный;
- смешанный.
По наличию признаков обструкции (закупорки) бронхов:
- обструктивный;
- необструктивный.
Ведущим симптомом острого бронхита является кашель. Он может быть как сухим, так и влажным.
При влажном кашле у больного отходит мокрота, при сухом кашле ничего не откашливается. Часто наблюдается переход сухого кашля во влажный.
Мокрота может быть слизистой при вирусных инфекциях, при воздействии внешних факторов.
Наличие гнойной мокроты (зеленоватого цвета) указывает на бактериальную природу острого бронхита.
Вначале кашель сухой приступообразный, может сопровождаться болями за грудиной.
Острый бронхит развивается быстро и в первую очередь появляются симптомы интоксикации:
- повышение температуры от субфебрильных до фебрильных цифр (37,5 – 39,0 градусов);
- частые ознобы;
- общая слабость;
- повышенная утомляемость;
- повышенное потоотделение;
- ломота в мышцах и суставах.
Важно! Часто у пациентов возникает вопрос: «Бывает ли острый бронхит без кашля?» Да, бывает. Кашля может не быть в первые сутки заболевания, у пожилых людей и у детей.
Обычно острый бронхит длится около 1,5-2 недель. Остаточный кашель может быть до трех недель (пока слизистые оболочки полностью не восстановятся).
Для обструктивного бронхита характерной жалобой является одышка. Больной говорит, что ему тяжело дышать, особенно в положении лежа. При нетяжелом течении одышка возникает при физических нагрузках. А при тяжелых формах обструкции одышка возникает при ходьбе, или в покое.
Помимо общих признаков бронхита при вирусных формах могут присутствовать признаки острых респираторных инфекций:
- насморк;
- першение, боль в горле.
При осмотре больного и при аускультации обнаруживаются следующие симптомы:
- жесткое дыхание;
- рассеянные хрипы в легких.
При отсутствии лечения или позднем начале лечения бронхит может вызвать развитие осложнений.
При появлении симптомов необходимо обратиться к врачу. Установить диагноз острого бронхита может участковый терапевт, врач общей практики, пульмонолог.
Врач проводит тщательный опрос и осмотр больного.
При осмотре врач может обнаружить следующие признаки:
- жесткое дыхание в легких;
- наличие рассеянных хрипов в легких;
- учащенное дыхание (при наличии одышки);
- хрипы могут быть влажными и сухими.
Больному назначаются обследования:
- Общий анализ крови – лейкоцитоз, ускорение СОЭ, при аллергическом бронхите – увеличивается количество эозинофилов.
- Общий анализ мокроты – наличие признаков гнойности (большого количества лейкоцитов) указывает на бактериальную этиологию заболевания.
- Бакпосев мокроты – помогает определить возбудителя, его чувствительность к антибактериальным препаратам.
- Рентгенография органов грудной клетки – помогает исключить пневмонию (воспаление легких).
- При бронхообструкции проводится спирометрия – оценивается функция внешнего дыхания.
- Также проводят бронхоскопию для осмотра слизистых бронхиального дерева, при этом можно провести и удаление скопившейся слизи.
После проведения осмотра и обследований специалист назначает необходимое лечение.
Дифференцировать острый бронхит нужно со следующими заболеваниями:
- пневмонией
- туберкулезом легких.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
При легком и среднетяжелом течении лечение острого бронхита проводится в амбулаторных условиях.
Госпитализация показана:
- детям младшего возраста;
- лицам с тяжелыми сопутствующими заболеваниями;
- лицам с тяжелым течением острого бронхита;
- при неэффективности амбулаторного лечения.
При домашнем лечении острого бронхита необходимо соблюдение следующих правил:
- соблюдение постельного режима в первые дни заболевания;
- обильное теплое питье;
- пища должна быть легкоусвояемой;
- регулярно проветривать комнату больного;
- увлажнение воздуха для предупреждения пересушивания слизистых оболочек бронхов;
- отказ от вредных привычек.
При повышении температуры выше 38.4 градусов назначаются жаропонижающие препараты:
Какой препарат принимать может решить только лечащий врач.
Важно! Стоит иметь в виду, что на сегодняшний день (2016г.) нет ни одного убедительного исследования, доказавшего эффективность противовирусных препаратов.
Для лечения бактериального острого бронхита обязательно проводится антибактериальная терапия:
Важно! Лечение антибиотиками может назначить только врач.
Лечение кашля при остром бронхите
В первые дни при приступообразном частом сухом кашле назначаются противокашлевые средства:
Затем проводится терапия муколитическими препаратами для улучшения отхождения мокроты и ее разжижения:
Также с этой целью проводятся ингаляции небулайзером:
- Физраствором;
- Лазолваном для ингаляций;
- Минеральной водой.
При наличии признаков бронхообструкции возможен прием бронходилятаторов:
Из физиотерапевтических методов применяют:
- УВЧ;
- Вибрационный массаж грудной клетки;
- Диадинамик на грудную клетку.
Народные средства лечения могут применяться только после консультации с врачом, так как это может привести к прогрессированию заболевания и развитию осложнений.
Важно! Также нужно помнить, что при наличии повышенной температуры нельзя проводить никакие тепловые процедуры.
В среднем лечение острого бронхита занимает около 10-14 дней. Полное выздоровление наступает через 14-21 день.
Период реабилитации и его особенности:
- в большинстве случаев организм восстанавливается через 7-14 дней после выздоровления;
- в этот период можно принимать поливитамины;
- избегать переохлаждений;
- избегать контактов с больными респираторными инфекциями.
Среди осложнений можно выделить такие заболевания, как:
- пневмония;
- дыхательная и сердечная недостаточность;
- переход в хроническую форму;
- хроническая обструктивная болезнь легких.
Предупредить развитие осложнений можно, если вовремя обратиться к врачу и соблюдать все предписанное лечение.
Предупредить заболевание можно соблюдая следующие меры:
- повышение защитных сил организма;
- избегать переохлаждений;
- лечение очагов хронической инфекции;
- избегать контактов с больными острыми респираторными инфекциями;
- избегать посещения общественных мест во время эпидемий;
- посещать поликлинику в периоды эпидемий в одноразовых масках;
- вакцинация против гриппа (поскольку бронхит часто является следствием гриппа).
Источник: diagnos.ru
Источник


