Лечение бронхиальной астмы у взрослых в стационаре
Обострение бронхиальной астмы всегда сопровождается ухудшением самочувствия пациента, страхом смерти. Из-за неблагоприятных факторов происходит стремительное нарастание симптоматики в виде экспираторной одышки и удушья.
Чаще всего ухудшение наблюдается в вечерний и ночной период, а тяжёлое течение характеризуется круглосуточными приступами. В таком состоянии здоровье человека находится в опасности, поэтому лечение должно проходить под бдительным контролем пульмонолога.
Что происходит в организме
Для обострения бронхиальной астмы характерен гиперспазм бронхов. Под воздействием триггера, который представляет собой какой-либо серьёзный аллерген, выстилающая ткань органа начинает отекать, видоизменяться.
За счёт этого просвет бронха сужается, начинает выделяться густая мокрота, которая призвана удалять из бронхолёгочной системы всю пыль и грязь. В данном случае она не выходит наружу, что ещё больше усугубляет ситуацию. В итоге развивается сильный спазм, а пациент начинает испытывать нехватку воздуха и заходится в кашле.
Причины обострения
Существует всего два основных триггера, которые провоцируют обострение астмы. Самое тяжёлое состояние наблюдается в том клиническом случае, когда человек подвергается им обоим одновременно.
Провоцирующие БА факторы.
Аллергены
Данная патология лёгочной системы является исключительно иммунным ответом на воздействие аллергенов. Когда у человека имеется склонность к аллергическим реакциям, риск развития астмы повышается в несколько раз. Катализатором обострения может стать любая ситуация, например:
- появление домашнего животного в квартире;
- контакт с бытовой химией;
- резкий неприятный запах;
- нахождение в затхлом помещении;
- приём некоторых групп лекарственных средств (нестероидные противовоспалительные, витамины);
- вдыхание большого количества пыли, газа, плесени или даже обыкновенных духов.
У пациента с отягощённым аллергией анамнезом, удушье может появиться даже в тех ситуациях, в которых раньше этого не наблюдалось.
Инфекция
Если ранее имело место быть хотя бы однократное обострение БА, человеку всегда следует быть бдительным по отношению к своему здоровью. Ухудшение состояния наблюдается в период межсезонья, когда повышается риск подхватить респираторную инфекцию.
Болезни, способствующие усилению симптоматики:
- ОРВИ, грипп, простуда;
- бронхит;
- пневмония.
Продукты жизнедеятельности бактерий оказывают вредоносное действие на слизистую бронхов, из-за чего происходит её воспаление и последующей спазм. Вызвать очередной приступ удушья может даже глубокий вдох ледяного воздуха зимой.
Группа риска
Существует определённая группа риска, состоящая из тех пациентов, которые наиболее подвержены очередному обострению бронхиальной астмы. К ним относятся:
- лица, имеющие в прошлом серьёзные удушающие приступы, если их приходилось купировать с помощью искусственной вентиляции лёгких;
- страдающие психическими заболеваниями, вынужденные принимать тяжёлые седативные или наркотические препараты;
- курильщики;
- употребляющие глюкокортикостероиды (ГКС) на регулярной основе или, наоборот, игнорирующие эти лекарства даже во время приступов;
- имеющие в анамнезе обострение астмы в течение последнего года;
- не выполняющие назначения пульмонолога.
Сюда же можно отнести неблагоприятные условия для проживания и вредные условия труда. Регулярное воздействие триггеров значительно повышает риски повторных приступов. Чем больше вредоносных факторов влияет на пациента, тем опаснее для жизни и здоровья будет очередной приступ удушья.
Симптоматика
Усугубление ситуации у пациентов с таким диагнозом всегда сопровождается определённой симптоматикой. Также существуют степени тяжести патологии:
- среднетяжёлая – характеризуется незначительным ухудшением состояния, требует корректировки схемы лечения;
- тяжёлая – подразумевает сильное обострение астмы, госпитализацию в стационар или реанимацию и назначение системных глюкокортикостероидных средств.
Симптоматика, характеризующая БА:
- Экспираторная одышка
Вдох осуществляется без изменений, при этом выдох значительно удлинён. Человек прилагает серьёзные усилия во время выталкивания воздуха из лёгких. Симптом наблюдается после воздействия вредоносного фактора и может закончиться удушьем при отсутствии лечебных действий.
- Кашель
Объясняется физиологическими процессами. Реснитчатый эпителий бронхов отекает, благодаря чему организм начинает воспринимать его, как чужеродный объект. Как правило, кашель сухой и непродуктивный, мокрота полностью отсутствует.
- Вынужденное положение тела
Облегчение состояния происходит в положении сидя. Корпус наклонен вперёд, спина сгорблена. Именно в такой позиции астматик чувствует улучшение, в то время как сон на спине практически невозможен.
- Хрипы
Свистящие, хриплые звуки доносятся из грудной клетки при каждом дыхательном движении. Обострение характеризуется появлением хрипов, которые слышны для окружающих без использования фонендоскопа. При этом вдох осуществляет беззвучно, а выдох – гораздо более длительный и сиплый.
- Бледность
От нехватки воздуха у пациента развиваются признаки гипоксемии, среди которых можно отметить бледность кожных покровов, цианоз носогубного треугольника и набухание вен в области шеи.
Конечно, при такой симптоматике наблюдаются психологические проблемы. Человек находится в подавленном состоянии, испытывает страх, машет руками и совершает попытки глубокого вдоха, чтобы надышаться. Это сопровождается усилением свистящего кашля.
Такая картина требует незамедлительного обращения к пульмонологу для подбора подходящей лекарственной терапии.
Диагностика
Когда происходит первичное обращение к врачу, специалист собирает полный анамнез жизни и конкретной болезни. Пациент должен максимально честно ответить на вопросы о курении, работе и обстановке дома. Такие знания помогут пульмонологу поставить правильный диагноз.
Бронхиальная астма определяется на основании опроса и осмотра, дополнительные исследования необходимы для дифференциальной диагностики, помогающей исключить попадание инородного тела в бронхи, новообразования или ХОБЛ.
Методы диагностики:
- рентген – делается новый снимок, даже если флюорография была пройдена ранее;
- электрокардиограмма – помогает исключить сердечные патологии, так как некоторые из них проявляются схожими признаками;
- лабораторные исследования – общий анализ крови, бакпосев мокроты;
- спирометрия – исследует функцию внешнего дыхания;
- консультация аллерголога.
Когда астматик обращается к врачу с обострением, существуют определённые диагностические критерии, помогающие определить тяжесть состояния человека.
Требуется госпитализация в стационар, если:
- пиковая скорость выдоха (ПСВ) сокращена на 1/3 или вдвое от нормы;
- частота дыхания (ЧД) увеличивается более 25 раз в минуту;
- частота сердечных сокращений (ЧСС) повышается до 110 в минуту и выше;
- из-за нехватки воздуха наблюдается прерывистая речь.
Реанимация необходима пациентам, если:
- ПСВ сокращается более чем на 70%;
- ЧСС свидетельствует о стойкой аритмии;
- появляется цианоз кожи;
- диагностируется «немое» лёгкое, подразумевающее отсутствие некоторых участков органа в совершении дыхательного акта;
- нарушается сознание.
Обострение бронхиальной астмы тяжёлой степени угрожает не только здоровью, но и из жизни пациента. Если наблюдаются подобные признаки, следует незамедлительно вызвать скорую медицинскую помощь.
Первые действия при обострении
- Рекомендуется расстегнуть всю давящую одежду, снять некоторые элементы гардероба. Препятствовать экскурсии грудной клетки может высокий ворот, наличие множества пуговиц, обтягивающая водолазка, а у женщин – бюстгальтер.
- Открыть окно, когда это произошло в помещении, тем самым обеспечить астматику дополнительный доступ кислорода.
- Устранить фактор, который способствовал развитию удушья.
- Если подобное состояние наблюдается не в первый раз и имеется определённый алгоритм действий от пульмонолога, необходимо следовать ему. При обострении бронхиальной астмы лечением дома можно заниматься только с разрешения доктора.
- Многие специалисты советуют провести отвлекающий манёвр – наложить на ступни горчичники или опустить в ноги слегка горячую воду.
Также астматикам следует научиться дышать во время приступа. Особенность заключается в том, что вдох выполняется диафрагмой, а выдох воздуха происходит с помощью брюшных мышц. Если не наблюдается улучшение состояния на протяжении получаса, необходимо обратиться за медицинской помощью.
Лечение
Лечение бронхиальной астмы в стационаре подразумевает использование нескольких групп медикаментозных средств. В тяжёлых в случаях показано проведение кислородной поддержки организма, а также искусственной вентиляции лёгких при потере сознания.
Тактика ведения обострения:
- ингаляционные глюкокортикостероиды (Будесонид, Сальбутамол либо Фенотерол) – 1-2 мг на несколько мл физраствора, четырехкратно на протяжении часа;
- глюкокортикостероиды для перорального приёма (например, преднизолон) – 40 мг ежедневно в течение 5 дней;
- антихолинергические лекарства (ипратропия бромид) – показаны во время жизнеугрожающего состояния при отсутствии эффекта од ИГКС;
- кислородотерапия – если наблюдаются признаки гипоксемии.
В статье приведена усредненная схема лекарственной терапии. Точную дозировку назначает доктор. Самостоятельное применение лекарственных средств может спровоцировать летальный исход.
Дополнительно специалист может применять метилксантины для расслабления гладкой мускулатуры бронхолёгочной ткани, а также бета-адреномиметики, введение магния сульфата и ингаляции кислорода с гелием.
Лечение обострения бронхиальной астмы в реанимации осуществляется при такой степени тяжести обострения, которая угрожает жизни пациента. Как правило, на этом этапе используются значительные дозы лекарственных средств и поставляются они в организм с помощью внутривенного введения. Также показано проведение искусственной вентиляции лёгких.
Профилактика рецидивов
Если у человека диагностирована бронхиальная астма, ему следует пожизненно соблюдать осторожность, значительно скорректировав свой образ жизни. Большей части рецидивов БА можно было избежать, если бы все астматики полностью следовали рекомендациям пульмонолога.
Что нужно делать для профилактики обострений астмы:
- регулярно посещать лечащего доктора, если имеются периодические приступы;
- отказаться от курения, в том числе пассивного, не употреблять алкогольные напитки;
- укреплять иммунитет, особенно в сезон вспышек ОРВИ;
- не соседствовать с домашними животными;
- осуществлять регулярную влажную уборку в спальне;
- провести мероприятия по удалению пыли, грязи и плесени из квартиры, но сделать это должен не астматик;
- заранее предугадывать ситуации, в которых может возникнуть приступ и избегать их (например, отказаться от использования резких духов или бытовой химии);
- сменить место работы, если оно является первопричиной астмы;
- наблюдаться у аллерголога;
- вовремя лечить заболевания бронхолёгочной системы (бронхит, пневмонию);
- чаще гулять на свежем воздухе;
- соблюдать требуемый уровень влажности (около 60%) и температуры (18-22 градуса) воздуха в помещении.
Такой ответственный подход к профилактике позволит снизить риски возникновения рецидива в несколько раз. В данном случае, человек просто забудет о своей астме и разовьётся стойкая ремиссия.
Бронхиальная астма – воспалительная патология дыхательных путей, носящая хронический характер. Заболевание выражается в гиперчувствительности дыхательной системы к раздражителям и аллергенам, что проявляется в виде частого кашля, одышки, хрипов, чувства заложенности в груди и удушья. Патологией страдают около 4-10% людей в мире.
Развитие бронхиальной астмы обусловлено как внутренними (генетическая предрасположенность), так и внешними (частые инфекции дыхательных путей, вредное производство, плохая экология и др.) факторами.
Симптомы
К основной симптоматике бронхиальной астмы относятся:
- частый кашель;
- одышка (затрудненный вдох);
- хрипы при дыхании;
- приступы удушья и др.
При проявлении указанных признаков рекомендуется обратиться к пульмонологу для прохождения тщательного обследования, постановки диагноза и назначения эффективного лечения. Отсутствие надлежащей терапии способствует развитию серьезных осложнений.
Диагностические исследования
Диагностику бронхиальной астмы осуществляет пульмонолог на основании тщательного обследования пациента. Важную роль при постановке диагноза играет сбор подробного анамнеза. Помимо этого, назначаются лабораторные и инструментальные исследования:
- общий и биохимический анализы крови;
- анализ мокроты и бронхиального секрета;
- кожные пробы (тесты уколом);
- спирометрия (исследование функции внешнего дыхания);
- пикфлоуметрия (исследование пиковой скорости выдоха);
- ингаляционные провокационные тесты с аллергенами;
- рентген грудной клетки.
Для дифференцирования диагноза также могут быть назначены дополнительные исследования.
Рентгенография органов грудной клетки
Результаты теста бронхиальной гиперреактивности (БГР)
Результаты пробы с бронхолитиком
Результаты биохимического анализа крови
Методы лечения
Основной задачей лечения бронхиальной астмы является достижение и поддержание ремиссии длительное время. Для этой цели в современной медицине используется 2 основных подхода: консервативная терапия (медикаментозные препараты, специальная диета, физиопроцедуры) и хирургическое вмешательство.
Важной частью консервативного лечения бронхиальной астмы является максимальное исключение аллергенов и раздражителей из жизни пациента, а также соблюдения специально разработанной диеты. Кроме того, пациенту назначаются индивидуально подобранные медикаментозные препараты (таблетки и аэрозоли с бета-адреномиметиками, гормональные, отхаркивающие и муколитические средства) и физиопроцедуры.
Основными показаниями для госпитализации пациента с бронхиальной астмой являются:
- тяжелое обострение заболевания;
- отсутствие реакции на бронходилятаторы;
- отсутствие улучшений при лечении глюкокортикостероидами в течение 2-6 часов;
- ухудшение состояния пациента;
- приступ астмы, угрожающий жизни пациента.
В развитии бронхиальной астмы участвуют сложные и до конца не выясненные механизмы. Однако можно выделить достаточно эффективные профилактические мероприятия, связанные с организацией повседневной жизни пациента:
- необходимо устранить провоцирующие факторы и аллергены (минимизировать контакты с домашними животными, цветущими растениями и т.д.);
- соблюдать правильное и своевременное лечение предастматических заболеваний (пневмонии, воспалений дыхательных путей, аллергического ринита, бронхита и др.);
- заниматься спортом, закаливать организм;
- поддерживать чистоту в доме (устранить накопители пыли);
- использовать гипоаллергенные средства бытовой химии;
- отказаться от применения парфюмерии и освежителей воздуха;
- использование подушек и одеял из гипоаллергенных материалов
Бронхиальная астма – хроническая воспалительная болезнь бронхов, сопровождающаяся приступами удушья, кашлем, чувством сдавливания груди, образованием скоплений слизи. Астма подразделяется на 4 вида:
- экзогенная (развивается под действием аллергенов);
- атопическая (врожденная предрасположенность к аллергии);
- эндогенная (развивается в результате воздействия инфекции, холода, тяжелого стресса, резкого физического усилия);
- смешанная (много факторов сразу).
Патологический процесс при данном заболевании затрагивает весь организм, проявляясь на уровне клеточных изменений. Вылечить бронхиальную астму нельзя, это пожизненный недуг; больной обучается с помощью правильно назначенного лечения осуществлять контроль за своим состоянием, не допуская развития обострений.
Стадии астмы
Степень тяжести состояния больного оценивается по степени выраженности следующих факторов:
- число ночных приступов за день, неделю, месяц;
- число дневных приступов за день, неделю;
- значения функции внешнего дыхания (ФВД) за сутки;
- колебания показаний ФВД за сутки;
- оценка физического состояния пациента.
Больному регулярно проводится спирометрия, которая определяет объем форсированного выдоха за 1 с (ОФВ1) и форсированную жизненную емкость легких (ФЖЕЛ). Каждый человек, страдающий данным недугом, обязан иметь дома пикфлоуметр – небольшой аппарат для измерения пиковой скорости выдоха (ПСВ). Существуют оптимальные значения показаний спирометрии и пикфлоуметрии, в сравнении с которыми пациент оценивает свое состояние.
В зависимости от степени тяжести состояния больного выделяют 4 стадии заболевания:
- Интермиттирующая. Она характеризуется: нечасто возникающими приступами, быстро купируемым обострением, нечасто возникающими ночными приступами (меньше 2 приступов в месяц), значения ФВД близки к норме, разница показаний ПСВ невелика.
- Легкая персистирующая. Ее признаки: несколько приступов удушья в неделю, более 2 ночных приступов в месяц, значения ФВД близки к норме, разница показаний ПСВ невелика.
- Персистирующая средней тяжести. Ее признаки: удушье наступает почти ежедневно, ночное удушье случается несколько раз за неделю, значения ФВД снижены и составляют 60-80% от нормы, разница показаний ПСВ выше 30%.
- Тяжелая персистирующая. Ее признаки: удушье наступает каждый день, частые приступы ночью, значения ФВД составляют чуть более половины нормы, разница показаний ПСВ превышает 30 %.
Приемы лечения заболевания
Лицам, страдающим астмой, обязательно нужно иметь дома два вида лекарств: для симптоматического лечения (снятия приступа) и для базисной терапии (осуществление контроля над болезнью). Первая группа лекарств – бронходилататоры (вызывают расширение бронхов): сальбутамол, саламол. Выпускаются в аэрозольной форме; прием осуществляется путем вдыхания 1-2 доз минимум дважды в сутки в период ремиссии и 4-8 раз в сутки при среднетяжелом ее обострении.
Вторая группа лекарств – ингаляционные глюкокортикостероиды (ИГКС): беклазон, пульмикорт. Они прекращают воспаление в бронхах, противодействуют аллергической реакции. Эти препараты являются основным терапевтическим средством и должны применяться ежедневно, минимум дважды в сутки вне обострения астмы (через 30 минут после приема бронходилататора) и по показаниям (по рекомендации врача) во время обострения. ИКГС более безопасны для организма, чем системные гормональные препараты, применяемые при тяжелом обострении бронхиальной астмы. Пациенты, состоящие на учете у врача-пульмонолога, получают средства базисной терапии бесплатно по рецепту врача.
Существуют лекарственные средства комбинированного действия, сочетающие в себе и базисные, и сиптоматические препараты, например, серетид и симбикорт. Конечно, удобнее пользоваться одним аэрозолем вместо двух, тем более что симбикорт можно применять по схеме гибкого дозирования до 8 раз в сутки: при ухудшении самочувствия пациент применяет лекарство чаще, при улучшении – реже. Такая схема позволяет больному успешно контролировать болезнь и минимизирует наступление ухудшения. Но симбикорт стоит дорого и не входит в перечень бесплатно назначаемых лекарств, поэтому, к сожалению, он недоступен большинству пациентов.
В принципе, схема гибкого дозирования подходит и для традиционных противоастматических препаратов. Главное, чтобы астматик чувствовал приближение обострения и сразу же увеличивал частоту ингаляций, при затруднениях консультируясь со специалистом.
Обострение бронхиальной астмы
Обострение астмы – нарастающее ухудшение состояния больного, характеризующееся комбинацией основных симптомов заболевания: одышки, кашля, затрудненности выдоха с характерным свистом, ощущением сдавленности в груди. В период ухудшения полость бронхов резко сужается, вследствие чего резко снижаются показатели функции внешнего дыхания: объем форсированного выдоха (ОФВ1), форсированная жизненная емкость легких (ФЖЕЛ), пиковая скорость выдоха (ПСВ). Снижение значений на 30-50% указывает на развивающееся обострение астмы.
Причины ухудшения:
- ошибка врача в подборе лечения;
- невыполнение пациентом назначений врача;
- воздействие триггера (аллергена, инфекции, резкого физического усилия; метеозависимость, лекарственная аллергия, курение).
Обострение бронхиальной астмы подразделяют на легкое, среднетяжелое и тяжелое. Больному и его близким следует очень внимательно отслеживать изменение состояния; если привычные средства не помогают даже при увеличении дозы и частоты приема, необходимо немедленно вызвать врача. Некорректная оценка степени тяжести ухудшения и промедление с госпитализацией страдающего этим недугом может стоить ему жизни.
Пациент должен быть заранее проинформирован врачом о действиях при потере контроля над болезнью и хранить дома поэтапный план действий в письменном виде.
Типы обострения астмы
Ухудшение течения заболевания развивается по двум типам:
- Нарастание обструкции бронхов наступает постепенно, в течение одного или 3-5 дней. Сужение полости бронхов и обильное выделение слизи провоцирует закупорку бронхиальных трубочек слизью и как следствие приступ удушья. Длительную обструкцию вызывает воздействие на организм больного респираторной инфекции либо низкая эффективность назначенной пациенту противовоспалительной терапии. Это самый распространенный тип.
- Вследствие спазма бронхов удушье наступает стремительно. В случае промедления с оказанием помощи или неправильных действий врача и родных может наступить смерть пациента. Этот тип резкого ухудшения встречается единично у больных молодого возраста при шоковом ответе на аллерген или сильный стресс.
Тяжелое обострение астмы, продолжающееся более суток, называется астматическим статусом. Это случай, когда обязательна экстренная госпитализация в отделение интенсивной терапии или реанимации. Астматический статус по характеристикам степени тяжести подразделяется на I, II и III степени. В больничных условиях проводят следующие лечебно-реанимационные действия:
- устранение гипоксии с помощью подачи увлажненного кислорода через маску;
- снятие отека слизистой бронхов с помощью системных глюкокортикоидов (внутривенно) и других лекарств;
- восстановление проходимости бронхов путем бронхоскопии и лаважа легких, разжижение мокроты ингаляционным путем;
- при III степени показана искусственная вентиляция легких.
Пациенты, перенесшие астматический статус, относятся к группе риска летального исхода от астмы. В нее входят:
- получавшие лечение системными глюкокортикоидами не позже 6 месяцев до наступления статуса;
- перенесшие госпитализацию по поводу основного заболевания в текущем году;
- страдающие психическими заболеваниями;
- относящиеся к маргинальному слою общества;
- подростки и пожилые люди;
- халатно относящиеся к лечению;
- принимающие более трех противоастматических лекарств (тяжелое течение);
- принимающие глюкокортикоиды бессистемно;
- страдающие диабетом, эпилепсией;
- бесконтрольно принимающие сальбутамол и подобные препараты (свыше 1 баллончика в месяц);
- лица с моментально развивающимися симптомами удушья (2-й тип).
Оценка степени тяжести обострения астмы по выраженности симптомов приведена в таблице:
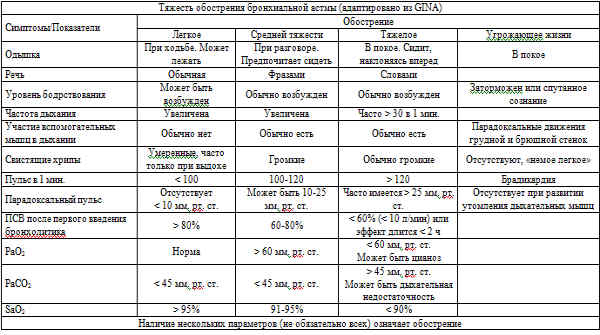
Лечение обострения бронхиальной астмы
Лечение обострения астмы и в больнице, и дома завершается следующими результатами:
- купирование обструкции бронхов;
- восстановление ФВД до нормы;
- вывод из состояния гипоксии;
- подбор эффективной схемы лечения;
- составление и разъяснение больному подробного плана действий при наступлении возможных дальнейших обострений астмы.
Чем раньше будет начато лечение, тем оно эффективнее. Больной должен без паники адекватно оценить свое состояние и воспользоваться рекомендованным алгоритмом действий.
При первых признаках одышки следует до 3-х раз в течение часа принять (вдохнуть) бронходилататор (например, сальбутамол), чтобы купировать приступ удушья. Если в через час его состояние улучшится, свободное дыхание восстановится и ПСВ станет близкой к норме, больше ничего предпринимать не надо.
Важно определить и устранить провоцирующие ухудшение факторы: если оно случилось из-за ОРВИ, нужно начать лечение и позаботиться о поддержании иммунитета; при аллергии на пыль и резкие запахи ежедневно проводить влажную уборку без использования синтетических моющих средств, прекратить пользоваться парфюмерией, лаком для волос.
Бронходилататоры и ингаляционные глюкокортикостероиды (ИКГС) в первые 2-3 суток после обострения необходимо применять чаще, чем обычно (4-8 раз), затем перейти на привычные дозы.
Если же приступ удушья не проходит в течение часа на фоне применения бронходилататора и ИКГС, следует немедленно вызвать скорую помощь и приступить к приему системных кортикостероидов (например, преднизолона, упаковку которого обязательно должен иметь дома больной). Однократно следует принять 4-5 таблеток преднизолона.
Системный кортикостероид влияет на все обменные процессы в организме и оказывает мощное противовоспалительное, противоотечное, и противоаллергическое действие, резко уменьшает секрецию мокроты в бронхах. Улучшение состояния обычно наступает через 4-6 часов после приема преднизолона или подобного препарата. Так как системные кортикостероиды имеют множество побочных эффектов (вызывают язву желудка, остеопороз и другие серьезные заболевания), их назначают короткими курсами по 4-10 дней с обязательным приемом защищающих слизистую ЖКТ препаратов (например, омеза). После купирования обострения кортикостероиды отменяют.
Во время лечения системными препаратами и после него больной продолжает принимать обычную базисную и симптоматическую терапию, если врач не назначил более высоких доз или не перевел пациента на другие препараты.
Практически всегда действие системных кортикостероидов значительно улучшает самочувствие больного в течение суток. Если же положительного ответа на бронходилататоры не наступает в течение часа, а на преднизолон – в течение 2-6 часов прогрессирует ухудшение состояния, то пациент принадлежит к группе риска смертельного исхода и ему требуется немедленная госпитализация.
Лечение обострения бронхиальной астмы в больнице
При поступлении больного врач оценивает степень тяжести состояния, собирает историю болезни (когда и по какой причине началось ухудшение, какие лекарства принимались и с каким эффектом, были ли госпитализации по поводу астмы в текущем году, относится ли пациент к группе риска). При осмотре определяется, нет ли осложнений основного заболевания. Выполняются различные инструментальные и лабораторные исследования.
Лечение начинают до начала обследования. Через маску проводят насыщение легких пациента кислородом. Бронходилататоры вводят через небулайзер, при непроходимости бронхов из-за слизистых пробок – внутривенно или парентерально. При тяжелом обострении добавляют дополнительные бронходилататоры, эуфиллин (особенно эффективен для купирования приступов удушья у ребенка).
Основным терапевтическим средством служат системные кортикостероиды, вводимые в повышенных дозах парентерально, затем перорально. Снижение их дозировки производят постепенно, но не ранее, чем после улучшения показателей ФВД до нормальных значений. Другие виды лечения применяются редко и по конкретным показаниям: например, антибактериальная терапия – только при подтвержденной бактериальной инфекции.
Если предпринятые меры не вызвали адекватного ответа и состояние больного ухудшается, его переводят в отделение интенсивной терапии или в реанимацию.
Пациент готов к выписке, если:
- его физическая активность близка к норме;
- результаты лабораторного и инструментального обследования положительные;
- отсутствуют ночные приступы;
- потребность в сальбутамоле или аналогах не более 4-х раз в сутки;
- после ингаляции бронходилататора ПСВ больше 70%, суточные колебания не более 20%;
- больному подобрана адекватная состоянию базисная терапия, которую он продолжает после выписки принимать дома.
Вот пример составленного врачом плана действий при обострении астмы:
Симптомы | Степень опасности | Препараты | Дальнейшие действия |
ПСВ __________
| нет | Продолжать лечение по обычной схеме | Посетить врача в назначенное время |
ПСВ от ________ до_______
| СРЕДНЯЯ ОПАСНОСТЬ | Продолжить лечение по усиленной схеме + удвоить дозу беклазона + принять однократно 4 таблетки пред- низолона (20 мг) | ОБЯЗАТЕЛЬНО ПОСЕТИТЬ ВРАЧА! |
ПСВ __________
| ВЫСОКАЯ ОПАСНОСТЬ! | Сальбутамол по 2 вдоха через 20 мин трижды + принять 6 табл (30 мг) преднизолона | СРОЧНО ВЫЗВАТЬ СКОРУЮ ПОМОЩЬ! |
Профилактика эпизодов ухудшения болезни
Бронхиальная астма имеет свойство ухудшаться после каждого эпизода обострения, а также с возрастом пациента. У детей, перенесших заболевание в раннем возрасте, оно отступает к пубертату, но у них все же сохраняются признаки дисфункции легких и гиперчувствительность бронхов к раздражителям (инфекциям, холоду, аллергенам, физической нагрузке). У ребенка, заболевшего в 6-7 лет или в подростковом возрасте, прогноз обычно неблагоприятен. Именно поэтому следует стремиться к постоянному контролю болезни и по возможности не допускать ухудшения состояния здоровья. Этому способствуют:
- точное и неукоснительное соблюдение предписаний врача;
- полный отказ от курения, недопущение пассивного курения;
- создание благоприятной среды обитания (отсутствие в доме ковров, ежедневная влажная уборка, использование очистителей воздуха и пылесосов со специальным фильтром, отказ от использования парфюмерии и синтетических моющих средств);
- исключение очагов инфекций;
- тщательная терапия ОРВИ и любых воспалительных процессов в организме;
- укрепление иммунитета, щадящее закаливание (обливание прохладной водой, хождение босиком в летнее время);
- длительные ежедневные прогулки на свежем воздухе;
- ежедневное выполнение дыхательной гимнастики и ЛФК;
- соблюдение принципов здорового питания и щадящей диеты, во избежание пищевой аллергии;
- применение лекарственных средств с осторожностью и только после согласования с лечащим врачом;
- выбор профессии и рода деятельности, не связанных с профессиональной вредностью, скоплениями пыли, резкими запахами, пребыванием в многолюдных местах;
- отказ от содержания домашних животных и ухода за ними.
Поскольку астма – наследственное заболевание, то по отношению к детям, в семейном анамнезе которых есть случаи заболевания этим недугом, профилактика играет важную роль и применять ее нужно с рождения.
В приоритете будет длительное сохранение грудного вскармливания, поддержание идеальной чистоты и состава воздуха в помещении, где находится ребенок (отсутствие пыли, плесени, повышенной влажности, применение очистителя, недопущение пассивного курения), щадящее закаливание, частые прогулки, диета. В этом случае риск заболевания ребенка тяжелым недугом будет минимальным.

