Курсовая по теме профилактика атеросклероза
Ôóíêöèîíàëüíûå ðàññòðîéñòâà äåÿòåëüíîñòè ñåðäå÷íîñîñóäèñòîé ñèñòåìû è íàðóøåíèå ðàáîòû ðåãóëèðóþùèõ ìåõàíèçìîâ. Ëå÷åíèå è îðãàíèçàöèÿ ðàöèîíàëüíîãî ðåæèìà òðóäà è îòäûõà. Åñòåñòâåííàÿ çàùèòíàÿ ðåàêöèÿ, ïðîÿâëÿþùàÿñÿ â ïîâûøåíèè ñâåðòûâàåìîñòè êðîâè.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ñîäåðæàíèå
- Ââåäåíèå
- 1. Õàðàêòåðèñòèêà àòåðîñêëåðîçà
- 2. Çàâèñèò ëè àòåðîñêëåðîç îò ïèùè
- 3. Ïðîôèëàêòèêà àòåðîñêëåðîçà
- Çàêëþ÷åíèå
- Ñïèñîê ëèòåðàòóðû
- Ââåäåíèå
Ôóíêöèîíàëüíûå ðàññòðîéñòâà äåÿòåëüíîñòè ñåðäå÷íîñîñóäèñòîé ñèñòåìû, ñâÿçàííûå ñ íàðóøåíèåì ðàáîòû ðåãóëèðóþùèõ ìåõàíèçìîâ, îáðàòèìû è ñðàâíèòåëüíî ëåãêî ïîääàþòñÿ ëå÷åíèþ, åñëè îíè íå ïðèâåëè ê îðãàíè÷åñêèì èçìåíåíèÿì. Ïîñëå ñîîòâåòñòâóþùåãî ëå÷åíèÿ è îðãàíèçàöèè ðàöèîíàëüíîãî ðåæèìà òðóäà è îòäûõà ìîæíî ïðåäóïðåäèòü äàëüíåéøåå ðàçâèòèå ýòèõ íàðóøåíèé è äîáèòüñÿ âûçäîðîâëåíèÿ.
Äåëî, îäíàêî, îñëîæíÿåòñÿ, êîãäà íàðÿäó ñ ôóíêöèîíàëüíûìè íàðóøåíèÿìè èìåþòñÿ è îðãàíè÷åñêèå ïîðàæåíèÿ ñîñóäèñòîãî ðóñëà. ×àùå âñåãî òàêèå ïîðàæåíèÿ ïðîÿâëÿþòñÿ â âèäå àòåðîñêëåðîçà — çàáîëåâàíèÿ, êîòîðîå îáðàçíî íàçûâàþò «ðæàâ÷èíîé æèçíè». Ôàêòû, ñâèäåòåëüñòâóþùèå î âîçìîæíîñòè âîçíèêíîâåíèÿ àòåðîñêëåðîçà ó ñðàâíèòåëüíî ìîëîäûõ è, êàçàëîñü áû, ïðàêòè÷åñêè çäîðîâûõ ëþäåé, à òàêæå îòñóòñòâèå â ðÿäå ñëó÷àåâ ýòèõ ïîðàæåíèè ó ëþäåé âåñüìà ïðåêëîííîãî âîçðàñòà, æèâóùèõ 100 è áîëåå ëåò, ãîâîðÿò î òîì, ÷òî àòåðîñêëåðîç íå íåèçáåæíûé àòðèáóò ñòàðîñòè, à çàáîëåâàíèå ñåðäå÷íî-ñîñóäèñòîé ñèñòåìû.
Öåëü äàííîé ðàáîòû — ðàññìîòðåòü àòåðîñêëåðîç.
Çàäà÷è:
— äàòü õàðàêòåðèñòèêó àòåðîñêëåðîçà;
— âûÿâèòü âëèÿíèå ïîòðåáëÿåìîé ïèùè íà ðàçâèòèå àòåðîñêëåðîçà;
— ðàññìîòðåòü ìåðû ïðîôèëàêòèêè àòåðîñêëåðîçà.
1. Õàðàêòåðèñòèêà àòåðîñêëåðîçà
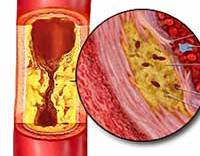
Àòåðîñêëåðîç ïðåäñòàâëÿåò ñîáîé ïîðàæåíèå àðòåðèé, ïðè êîòîðîì íà èõ âíóòðåííåé ïîâåðõíîñòè âîçíèêàþò ìíîãî÷èñëåííûå æåëòîâàòûå áëÿøêè, ñîäåðæàùèå áîëüøîå êîëè÷åñòâî æèðîâûõ âåùåñòâ, îñîáåííî õîëåñòåðèíà è åãî ýôèðîâ.  ðåçóëüòàòå ïðîñâåò àðòåðèé çíà÷èòåëüíî ñóæàåòñÿ, ÷òî çàòðóäíÿåò êðîâîòîê. Àðòåðèàëüíàÿ ñòåíêà ñòàíîâèòñÿ ïëîòíîé, êðîâåíîñíûå ñîñóäû â çíà÷èòåëüíîé ìåðå òåðÿþò ñïîñîáíîñòü ðàñøèðÿòüñÿ â äîëæíîé ìåðå ïðè ïðîõîæäåíèè ïóëüñîâîé âîëíû è àäåêâàòíî ðåàãèðîâàòü íà óâåëè÷åíèå ïîòðåáíîñòè òêàíè â ïðèòîêå êðîâè. Ïðè èíòåíñèâíîé ðàáîòå îðãàíîâ è òêàíåé, êîãäà èì íåîáõîäèìà óñèëåííàÿ äîñòàâêà êèñëîðîäà è ïèòàòåëüíûõ âåùåñòâ, ìîæåò âîçíèêíóòü êèñëîðîäíîå ãîëîäàíèå òêàíåé, ñîïðîâîæäàþùååñÿ áîëåâûìè îùóùåíèÿìè. Àòåðîñêëåðîòè÷åñêèé ïðîöåññ ìîæåò äëèòåëüíûå ãîäû ðàçâèâàòüñÿ áåññèìïòîìíî, è ÷åëîâåê âíåøíå ìîæåò âûãëÿäåòü ñîâåðøåííî çäîðîâûì. Íî ÷ðåçìåðíàÿ íàãðóçêà â îïðåäåëåííûõ ñèòóàöèÿõ ìîæåò äëÿ íåãî îêàçàòüñÿ ðîêîâîé.
Ðàçâèòèå àòåðîñêëåðîçà ñîïðîâîæäàåòñÿ ïîâûøåíèåì óðîâíÿ õîëåñòåðèíà â êðîâè. Ðóññêèå ó÷åíûå Í. Í. Àíè÷êîâ è Ñ. Ñ. Õàëàòîâ â 1912 ã. âïåðâûå ñîçäàëè ýêñïåðèìåíòàëüíóþ ìîäåëü àòåðîñêëåðîçà, ñêàðìëèâàÿ êðîëèêàì õîëåñòåðèí. Ýòîò ïðèåì ñ÷èòàåòñÿ êëàññè÷åñêèì è ïîâñåìåñòíî èñïîëüçóåòñÿ êàê ñïîñîá ìîäåëèðîâàíèÿ äàííîãî çàáîëåâàíèÿ. Ìíîãî÷èñëåííûå èññëåäîâàíèÿ ïîêàçàëè, ÷òî èçáûòîê õîëåñòåðèíà â êðîâè — îäíî èç óñëîâèé ðàçâèòèÿ àòåðîñêëåðîçà Áîðîâñêèé Å.Â. Áîëåçíè ñåðäöà. — Ì.: Çíàíèå, 2000..
Ïî÷åìó æå âîçíèêàåò àòåðîñêëåðîç?
Åäèíîãî âçãëÿäà íà ýòîò ñ÷åò â íàñòîÿùåå âðåìÿ åùå íåò. Ïî ìíåíèþ ðÿäà èññëåäîâàòåëåé, ýòî çàáîëåâàíèå íå èìååò êàêîé-ëèáî îäíîé îïðåäåëåííîé ïðè÷èíû (îíî ïîëèýòèîëîãè÷íî). Âîçíèêíîâåíèþ àòåðîñêëåðîçà ñïîñîáñòâóþò íåïðàâèëüíîå ïèòàíèå, íåðâíîå íàïðÿæåíèå, «ñèäÿ÷èé» îáðàç æèçíè, ò. å. íåäîñòàòîê ìûøå÷íîé äåÿòåëüíîñòè, è äðóãèå ôàêòîðû.
Íî ðàçâèòèå àòåðîñêëåðîçà — íå åäèíñòâåííàÿ ïðè÷èíà îðãàíè÷åñêèõ íàðóøåíèé êðîâîîáðàùåíèÿ. Ñåðüåçíóþ îïàñíîñòü ïðåäñòàâëÿåò è âíóòðèñîñóäèñòîå ñâåðòûâàíèå êðîâè. Ñâåðòûâàíèå, ò. å. îáðàçîâàíèå ñãóñòêîâ êðîâè èç íåðàñòâîðèìûõ íèòåé ôèáðèíà,— ïðèñïîñîáèòåëüíàÿ ðåàêöèÿ, îáåñïå÷èâàþùàÿ çàêóïîðêó êðîâåíîñíîãî ñîñóäà è ïðåêðàùåíèå êðîâîòå÷åíèÿ ïðè ðàíåíèÿõ. Áîëü ïðè ðàíåíèè, ýìîöèîíàëüíîå íàïðÿæåíèå çíà÷èòåëüíî óâåëè÷èâàþò ñâåðòûâàåìîñòü êðîâè. Ñ÷èòàþò, ÷òî îáðàçîâàíèå ôèáðèíà â íåáîëüøèõ êîëè÷åñòâàõ ïðîèñõîäèò â êðîâÿíîì ðóñëå íåïðåðûâíî. Ýòîò íåïðåêðàùàþùèéñÿ ïðîöåññ âíóòðèñîñóäèñòîãî ñâåðòûâàíèÿ êðîâè íå ïðèâîäèò ê îáðàçîâàíèþ òðîìáà è çàêóïîðêå ñîñóäîâ ó çäîðîâîãî ÷åëîâåêà, ïîòîìó ÷òî íàðÿäó ñ íèì èäåò ïðîòèâîïîëîæíûé ïðîöåññ — íåïðåðûâíîå ðàñòâîðåíèå îáðàçîâàâøåãîñÿ ôèáðèíà — ôèáðèíîëèç. Âíóòðèñîñóäèñòîìó ñâåðòûâàíèþ êðîâè ïðîòèâîäåéñòâóåò è âûäåëÿåìûé ñîñóäèñòîé ñòåíêîé ãåïàðèí. Îáà óêàçàííûõ ïðîöåññà ÿâëÿþòñÿ êîìïîíåíòàìè òàê íàçûâàåìîé àíòèñâåðòûâàþùåé ñèñòåìû.
Ïðè ïîâûøåííîì ñîäåðæàíèè õîëåñòåðèíà, ëèïîèäîâ è ëèïîïðîòåèíîâ â ïëàçìå êðîâè (÷òî õàðàêòåðíî äëÿ àòåðîñêëåðîçà) ôóíêöèÿ àíòèñâåðòûâàþùåé ñèñòåìû óãíåòàåòñÿ. Ïðè ýòîì ìîãóò âîçíèêíóòü îñëîæíåíèÿ, ñâÿçàííûå ñ çàêóïîðêîé êðîâåíîñíûõ ñîñóäîâ îáðàçîâàâøèìèñÿ ñãóñòêàìè êðîâè ×åáîòàðåâ Ä.Ô. Ñåðäå÷íî-ñîñóäèñòàÿ ñèñòåìà ïðè ñòàðåíèè. — Ì.: Ìåäèöèíà, 1999..
Ïðåäñòàâèì ñåáå, ÷òî ìîæåò ïðîèçîéòè â ñëó÷àå, êîãäà ó áîëüíîãî àòåðîñêëåðîçîì âîçíèêàåò ñîñòîÿíèå ðåçêîãî íåðâíîãî, ýìîöèîíàëüíîãî èëè ôèçè÷åñêîãî ïåðåíàïðÿæåíèÿ. Åñòåñòâåííàÿ çàùèòíàÿ ðåàêöèÿ, ïðîÿâëÿþùàÿñÿ â ïîâûøåíèè ñâåðòûâàåìîñòè êðîâè, â ýòèõ óñëîâèÿõ íå ñìîæåò óðàâíîâåñèòüñÿ îäíîâðåìåííûì óñèëåíèåì ôóíêöèè àíòèñâåðòûâàþùåé ñèñòåìû.  ðåçóëüòàòå â ìåñòå «íàèìåíüøåãî ñîïðîòèâëåíèÿ» ìîãóò âîçíèêíóòü âíóòðèñîñóäèñòûå ñãóñòêè êðîâè. Íåðåäêî òàêèì ìåñòîì îêàçûâàþòñÿ êîðîíàðíûå àðòåðèè. Èìåííî â ýòèõ ó÷àñòêàõ ñîñóäû ÷àùå ïîðàæàþòñÿ àòåðîñêëåðîòè÷åñêèì ïðîöåññîì, ÷åìó ñïîñîáñòâóåò ðÿä àíàòîìè÷åñêèõ, ãèäðîäèíàìè÷åñêèõ è ôóíêöèîíàëüíûõ îñîáåííîñòåé êîðîíàðíîãî ñîñóäèñòîãî ðóñëà. Ê ýòèì îñîáåííîñòÿì îòíîñèòñÿ ïðåðûâèñòîñòü êðîâîòîêà, èç-çà êîòîðîãî êðîâü â òå÷åíèå îïðåäåëåííîãî âðåìåíè ïî÷òè íå äâèæåòñÿ è íàõîäèòñÿ â äëèòåëüíîì ñîïðèêîñíîâåíèè ñî ñòåíêàìè àðòåðèé. Êðîìå òîãî, ïðè ðàáîòå ñåðäöà âîçíèêàåò ðåçêîå ñìåùåíèå ñàìèõ ñòåíîê êîðîíàðíûõ ñîñóäîâ.
Âûðàáîòêà ïðîòèâîñâåðòûâàþùèõ âåùåñòâ ñîñóäèñòîé ñòåíêîé íàðóøàåòñÿ èìåííî â òåõ çîíàõ, â êîòîðûõ èìåþòñÿ àòåðîñêëåðîòè÷åñêèå áëÿøêè. Òàê êàê ìåñòîì ëîêàëèçàöèè ïîäîáíûõ áëÿøåê íåðåäêî ÿâëÿåòñÿ îäèí èç ãëàâíûõ ñòâîëîâ êîðîíàðíûõ àðòåðèé, òî èìåííî çäåñü ìîæåò îáðàçîâàòüñÿ ñãóñòîê êðîâè, çàêóïîðèâàþùèé ïðîñâåò. Âîçíèêíîâåíèþ ñãóñòêà ìîæåò ñïîñîáñòâîâàòü è ñïàçì êîðîíàðíûõ àðòåðèé.
 îïûòàõ íà æèâîòíûõ, ïðîâåäåííûõ Å. È. ×àçîâûì â 1966 ã., ïðè ââåäåíèè â êðîâü òðîìáèíà — âåùåñòâà, ïîâûøàþùåãî ñâåðòûâàåìîñòü êðîâè, — êàêèõ-ëèáî èçìåíåíèé è ðàññòðîéñòâ íå íàñòóïèëî. Ýòà ïðîöåäóðà àêòèâèçèðîâàëà àíòèñâåðòûâàþùóþ ñèñòåìó è ëèêâèäèðîâàëà îïàñíîñòü âîçíèêíîâåíèÿ òðîìáà. Îäíàêî êîãäà îäíîâðåìåííî ñ òðîìáèíîì ââîäèëñÿ ïèòóèòðèí — âåùåñòâî, âûçûâàþùåå ñïàçì êîðîíàðíûõ ñîñóäîâ, òî êðîâîòîê â âåíå÷íûõ, àðòåðèÿõ óõóäøàëñÿ. Ôóíêöèè àíòèñâåðòûâàþùåé ñèñòåìû áëîêèðîâàëèñü, è â êîðîíàðíûõ ñîñóäàõ ïîÿâëÿëèñü ñãóñòêè êðîâè. Æèâîòíûå ïîãèáàëè îò îñòðîãî èíôàðêòà ìèîêàðäà.
Ïîäîáíûå ñèòóàöèè ìîãóò íàáëþäàòüñÿ è â îðãàíèçìå ÷åëîâåêà. Ïîðàæåííàÿ àòåðîñêëåðîòè÷åñêèìè áëÿøêàìè ñîñóäèñòàÿ ñòåíêà ÿâëÿåòñÿ «ìåñòîì íàèìåíüøåãî ñîïðîòèâëåíèÿ», â êîòîðîì ïðè ïîâûøåíèè ñâåðòûâàåìîñòè êðîâè ìîæåò íà÷àòüñÿ òðîìáîîáðàçîâàíèå.  ðåçóëüòàòå ðàçâèâàåòñÿ èíôàðêò ìèîêàðäà.
Òàêèì îáðàçîì, âíóòðèñîñóäèñòîå ñâåðòûâàíèå êðîâè â çíà÷èòåëüíîé ìåðå ñâÿçàíî ñ ðàçâèòèåì àòåðîñêëåðîçà. Ïðè ïðîôèëàêòèêå ïîðàæåíèé ñåðäå÷íî-ñîñóäèñòîé ñèñòåìû îñíîâíîå âíèìàíèå äîëæíî áûòü íàïðàâëåíî íà ïðåäóïðåæäåíèå èìåííî ýòîãî çàáîëåâàíèÿ. Ãåðîíòîëîãè îáíàðóæèëè, ÷òî ïîñëå 80 è òåì áîëåå ïîñëå 90 ëåò ïðîäîëæàþò æèòü òîëüêî òå ëèöà, ó êîòîðûõ ðàçâèòèå àòåðîñêëåðîçà ïðîèñõîäèò ìåäëåííûìè òåìïàìè èëè ïî÷òè íå ïðîèñõîäèò.
Ïðîáëåìå àòåðîñêëåðîçà ïîñâÿùåíî çíà÷èòåëüíîå êîëè÷åñòâî ýêñïåðèìåíòàëüíûõ, êëèíè÷åñêèõ, ïàòîëîãîàíàòîìè÷åñêèõ, ñîöèàëüíî-ìåäèöèíñêèõ è äðóãèõ èññëåäîâàíèé.  ðåçóëüòàòå âûÿâëåíî, ÷òî ïðè ïîâûøåííîé êîíöåíòðàöèè õîëåñòåðèíà â êðîâåíîñíûõ ñîñóäàõ ïðîèñõîäèò îòëîæåíèå ýòîãî âåùåñòâà â ñîåäèíåíèè ñ íàñûùåííûìè æèðíûìè êèñëîòàìè â ñòåíêàõ àðòåðèé, ò. å. ïîÿâëåíèå â íèõ àòåðîñêëåðîòè÷åñêèõ áëÿøåê.
Äëèòåëüíîå âðåìÿ äóìàëè, ÷òî ïîâûøåííûå êîíöåíòðàöèè õîëåñòåðèíà â êðîâè âîçíèêàþò âñëåäñòâèå óñèëåííîãî ïîñòóïëåíèÿ åãî â îðãàíèçì ñ ïèùåé. Ïîäîáíàÿ òî÷êà çðåíèÿ øèðîêî ðàñïðîñòðàíåíà åùå è ñåé÷àñ. Ïîýòîìó íóæíî îñâåòèòü ýòè âîïðîñû áîëåå ïîäðîáíî.
2. Çàâèñèò ëè àòåðîñêëåðîç îò ïèùè
Åùå â 1908 ã. ðóññêèé ó÷åíûé À. È. Èãíàòîâñêèé îáíàðóæèë, ÷òî êîðìëåíèå êðîëèêîâ ÿéöàìè, ìÿñîì è ìîëîêîì ïðèâîäèò ê ðàçâèòèþ àòåðîñêëåðîçà àðòåðèé, íàïîìèíàþùåãî ýòî çàáîëåâàíèå ó ÷åëîâåêà. Âûøå ãîâîðèëîñü î òîì, ÷òî Í. Í. Àíè÷êîâ è Ñ. Ñ. Õàëàòîâ â 1912 ã. âîñïðîèçâåëè àòåðîñêëåðîç ó êðîëèêîâ ïðè êîðìëåíèè èõ ïðîäóêòàìè, ñîäåðæàùèìè áîëüøèå êîëè÷åñòâà õîëåñòåðèíà. Ìíîãî÷èñëåííûå íàáëþäåíèÿ, ïðîâåäåííûå ñ òåõ ïîð, âûÿâèëè, ÷òî ïèùà, áîãàòàÿ õîëåñòåðèíîì (ÿéöà, ñëèâî÷íîå ìàñëî, ñëèâêè, ñìåòàíà, ìîçãè), äåéñòâèòåëüíî ñïîñîáñòâóþò ðàçâèòèþ ïîðàæåíèÿ ñîñóäîâ. Îäíàêî â ïîñëåäóþùåì áûëî óñòàíîâëåíî, ÷òî õîëåñòåðèí â êðîâè ÷åëîâåêà èìååò ýíäîãåííîå ïðîèñõîæäåíèå, ò. å. â îñíîâíîì ñèíòåçèðóåòñÿ â îðãàíèçìå. Ïðÿìîé ñâÿçè ìåæäó êîëè÷åñòâîì õîëåñòåðèíà â ïèùå è óðîâíåì åãî â êðîâè íå îáíàðóæåíî Áîëüøàÿ ìåäèöèíñêàÿ ýíöèêëîïåäèÿ. — Ì.: Ðîññèéñêàÿ ýíöèêëîïåäèÿ, 2003..
 îðãàíèçìå çäîðîâîãî ÷åëîâåêà ôóíêöèîíèðóåò ðÿä ñëîæíûõ ñèñòåì, ðåãóëèðóþùèõ ñîäåðæàíèå õîëåñòåðèíà â êðîâè. Âûÿâëåíî, íàïðèìåð, ÷òî ïîâûøåííîå ââåäåíèå õîëåñòåðèíà ñ ïèùåâûìè ïðîäóêòàìè óãíåòàåò ñèíòåç ýòîãî âåùåñòâà â îðãàíèçìå.  èññëåäîâàíèÿõ, ïðîâåäåííûõ À. Ë. Ìÿñíèêîâûì, îáíàðóæåíî, ÷òî ó ñòóäåíòîâ, åæåäíåâíî óïîòðåáëÿâøèõ â ïèùó âîñåìü ÿèö íà ïðîòÿæåíèè äåñÿòè äíåé, óðîâåíü õîëåñòåðèíà â êðîâè íå ïîâûøàëñÿ. Ýòîò æå ó÷åíûé ïðèâîäèò â êà÷åñòâå ïðèìåðà 55-ëåòíåãî ðûáàêà ñ ïîáåðåæüÿ Îõîòñêîãî ìîðÿ, êîòîðûé ïèòàëñÿ ðûáîé è ñúåäàë êàæäûé äåíü êîëîññàëüíîå êîëè÷åñòâî èêðû ëîñîñÿ. Åæåäíåâíî íà ïðîòÿæåíèè ìíîãèõ ëåò ðûáàê ïîëó÷àë õîëåñòåðèíà â 15 ðàç áîëüøå íîðìû. Îäíàêî ïðè òùàòåëüíîì èññëåäîâàíèè ó íåãî íå áûëî îáíàðóæåíî ïðèçíàêîâ àòåðîñêëåðîçà. Ñëåäîâàòåëüíî, áîãàòûå õîëåñòåðèíîì ïðîäóêòû îïàñíû òîëüêî ïðè äåéñòâèè ðÿäà îòÿãîùàþùèõ (ñïîñîáñòâóþùèõ ðàçâèòèþ àòåðîñêëåðîçà) ôàêòîðîâ: íåïîëíîöåííîé áåëêîâîé äèåòû, ïîñòîÿííîãî íåðâíîãî íàïðÿæåíèÿ, îòðèöàòåëüíûõ ýìîöèé, ìàëîïîäâèæíîãî, «ñèäÿ÷åãî» îáðàçà æèçíè è ò. ä.
 îïûòàõ íà ñîáàêàõ — æèâîòíûõ, âåñüìà óñòîé÷èâûõ ê àòåðîñêëåðîçó,— ãèïåðõîëåñòåðèíåìèÿ (ïîâûøåíèå ñîäåðæàíèÿ õîëåñòåðèíà â êðîâè) âîçíèêàåò òîëüêî â òîì ñëó÷àå, åñëè óñèëåííîå êîðìëåíèå õîëåñòåðèíîì ñî÷åòàåòñÿ ñ îãðàíè÷åíèåì ïðèåìà ñ ïèùåé æèâîòíûõ áåëêîâ èëè óãíåòåíèåì ôóíêöèè ùèòîâèäíîé æåëåçû.
Îáíàðóæåíî, ÷òî ïîâûøåíèå óðîâíÿ õîëåñòåðèíà â êðîâè ÿâëÿåòñÿ ôàêòîðîì, ñïîñîáñòâóþùèì âîçíèêíîâåíèþ àòåðîñêëåðîçà è èíôàðêòà ìèîêàðäà. Ýòî áûëî îò÷åòëèâî ïðîäåìîíñòðèðîâàíî â áîëüøîì êîëè÷åñòâå êëèíè÷åñêèõ è ýêñïåðèìåíòàëüíûõ èññëåäîâàíèé.
Ýêñïåðèìåíòàëüíî äîêàçàíî, ÷òî õîëåñòåðèí îáðàçóåò ïðî÷íûå êîìïëåêñû ñ íàñûùåííûìè æèðíûìè êèñëîòàìè, ÷òî ñïîñîáñòâóåò ïîðàæåíèÿì àðòåðèé àòåðîñêëåðîòè÷åñêèì ïðîöåññîì. Âûÿâëåíà çàâèñèìîñòü ìåæäó êîëè÷åñòâîì óïîòðåáëÿåìûõ â ïèùó æèâîòíûõ æèðîâ, â ñîñòàâ êîòîðûõ âõîäÿò íàñûùåííûå æèðíûå êèñëîòû, è ñòåïåíüþ ðàçâèòèÿ àòåðîñêëåðîçà. Ñîäåðæàíèå õîëåñòåðèíà â êðîâè çàâèñèò îò êîëè÷åñòâà æèâîòíûõ æèðîâ â ïèùåâîì ðàöèîíå.
Ïðè àòåðîñêëåðîçå âî âíóòðåííåé îáîëî÷êå àðòåðèé îòëàãàþòñÿ ñîåäèíåíèÿ õîëåñòåðèíà ñ íàñûùåííûìè æèðíûìè êèñëîòàìè, ñîäåðæàùèìèñÿ â æèâîòíûõ æèðàõ. Ñîåäèíåíèÿ õîëåñòåðèíà ñ íåíàñûùåííûìè æèðíûìè êèñëîòàìè, ñîäåðæàùèìèñÿ â æèðàõ ðàñòèòåëüíîãî ïðîèñõîæäåíèÿ, íåñòîéêè è áûñòðî ðàçðóøàþòñÿ â îðãàíèçìå. Ïîýòîìó ñóùåñòâóåò ìíåíèå, ÷òî æèðû ðàñòèòåëüíîãî ïðîèñõîæäåíèÿ èãðàþò çàùèòíóþ ðîëü â îòíîøåíèè àòåðîñêëåðîçà è ñïîñîáñòâóþò ïðåäóïðåæäåíèþ ýòîãî çàáîëåâàíèÿ. Ãëàâíîå ïðè ýòîì íå ïðîñòî ðàñòèòåëüíàÿ ïèùà, à èìåííî æèðû, ñîäåðæàùèå íåíàñûùåííûå æèðíûå êèñëîòû.
Ðàçâèòèþ àòåðîñêëåðîçà ñïîñîáñòâóåò íå òîëüêî ïîòðåáëåíèå æèâîòíûõ æèðîâ è ñàõàðà, íî è âîîáùå èçáûòî÷íàÿ êàëîðèéíîñòü ïèùè. Ëèøíèå êàëîðèè, ïîñòóïàþùèå â îðãàíèçì, íå èñ÷åçàþò. Ýíåðãèÿ, êîòîðóþ îíè íåñóò, îòêëàäûâàåòñÿ â æèðîâûõ äåïî. Äàæå â òîì ñëó÷àå, êîãäà èçáûòî÷íûå êàëîðèè ïîïàäàþò â îðãàíèçì â âèäå áåëêîâ è óãëåâîäîâ, â ïå÷åíè óñèëèâàåòñÿ ñèíòåç æèðîâ. Îáðàçóþùèåñÿ ïðè ýòîì êàïåëüêè æèðà òðàíñïîðòèðóþòñÿ â æèðîâûå äåïî.
Âûÿâëåíà ïðÿìàÿ çàâèñèìîñòü ìåæäó èçáûòî÷íûì âåñîì, ðàçâèòèåì àòåðîñêëåðîçà è ÷àñòîòîé âîçíèêíîâåíèÿ êîðîíàðíîé áîëåçíè. Óìåíüøåíèå ïðèõîäà êàëîðèé çàìåäëÿåò ïðîãðåññèðîâàíèå àòåðîñêëåðîçà Êîñèöêèé Ã.È. Öèâèëèçàöèÿ è ñåðäöå. — Ì.: Íàóêà, 2005..
3. Ïðîôèëàêòèêà àòåðîñêëåðîçà
Ïðîôèëàêòèêà àòåðîñêëåðîçà äîëæíà íà÷èíàòüñÿ ñ äåòñòâà.
Î÷åíü âàæíîå çâåíî â ïðîôèëàêòèêå — ðàííåå ïðåäóïðåæäåíèå îæèðåíèÿ. Èçâåñòíî, ÷òî ìíîãèå îæèðåâøèå äåòè ñòàíîâÿòñÿ îæèðåâøèìè âçðîñëûìè. Âîçìîæíî, ÷òî â áîëüøèíñòâå ñëó÷àåâ îæèðåíèå íà÷èíàåòñÿ ñ äåòñòâà è óñêîðÿåò ðàçâèòèå ñåðäå÷íî-ñîñóäèñòûõ çàáîëåâàíèé (èíôàðêò ìèîêàðäà, ãèïåðòîíè÷åñêàÿ áîëåçíü, èíñóëüò). Ó÷èòûâàÿ âàæíîñòü äàííîé ïðîáëåìû, â íåêîòîðûõ ñòðàíàõ âûïóùåíû ñïåöèàëüíûå ðåêîìåíäàöèè ïî ïèòàíèþ ïîäðîñòêîâ è þíîøåé, êîòîðûå âêðàòöå ìîæíî èçëîæèòü ñëåäóþùèì îáðàçîì:
1. Áîëüøå óïîòðåáëÿéòå ðûáû, öûïëÿò, èíäåéêó è òåëÿòèíó. Åøüòå â óìåðåííîì êîëè÷åñòâå è ëó÷øå «òîùèå» ñîðòà ãîâÿäèíû, ñâèíèíû, áàðàíèíû.
2. Ïî÷òè âñå ñîðòà ñîñèñîê ñîäåðæàò î÷åíü ìíîãî æèðà. Ìîæíî óïîòðåáëÿòü îòáèâíûå, íî ëó÷øå ãîòîâèòü èõ èç «òîùåãî» ìÿñà è ïðîæàðèâàòü íà îãíå, ÷òîáû æèð èç íèõ âûøåë. Îòáèâíûå, ïðèãîòîâëåííûå íà ñêîâîðîäå, âïèòûâàþò ñîáñòâåííûé æèð.
3. Èçáåãàéòå æàðåíèÿ ïðîäóêòîâ, íî åñëè èíîãäà ïðèõîäèòñÿ æàðèòü — ïîëüçóéòåñü «íåëèïíóùåé» ñêîâîðîäîé, ÷òîáû âû ìîãëè îáîéòèñü íåáîëüøèì êîëè÷åñòâîì íåíàñûùåííîãî æèðà èëè ìàðãàðèíà.
4. Ãäå âîçìîæíî, çàìåíÿéòå ìàñëî ìàðãàðèíîì. Èñïîëüçóéòå ìàðãàðèí, ñîäåðæàùèé â áîëüøåì êîëè÷åñòâå ðàñòèòåëüíîå ìàñëî.
5. Ðåæå óïîòðåáëÿéòå ìÿñíûå çàâòðàêè, ñîñèñêè, ñàëÿìè. Â íèõ ìíîãî íàñûùåííûõ æèðîâ, êîòîðûå ïðèâîäÿò ê ïîâûøåíèþ óðîâíÿ õîëåñòåðèíà â êðîâè.
6. Áîëüøå óïîòðåáëÿéòå ñâåæèõ ôðóêòîâ, ïóäèíãîâ, ïðèãîòîâëåííûõ íà íåæèðíîì ìîëîêå.
Äåòñêèé âîçðàñò ÿâëÿåòñÿ ëó÷øèì âðåìåíåì äëÿ âîñïèòàíèÿ çäîðîâûõ äèåòè÷åñêèõ ïðèâû÷åê è îòâåòñòâåííîñòü çà ýòî ëåæèò êàê íà îáùåñòâå, òàê è íà ñåìüå.
Äëÿ äåòåé õàðàêòåðíà áîëüøàÿ ôèçè÷åñêàÿ àêòèâíîñòü, íî ñ âîçðàñòîì ìíîãèå òåðÿþò ýòó ïðèâû÷êó. Íåîáõîäèìî ñòàðàòüñÿ, êàê ìîæíî äîëüøå ñîõðàíÿòü ó äåòåé ïðèâû÷êó ê ïîäâèæíîìó îáðàçó æèçíè.
Íå âûçûâàåò ñîìíåíèÿ ôàêò, ÷òî ÷àùå ó êóðÿùèõ ðîäèòåëåé äåòè íà÷èíàþò êóðèòü. Ïîýòîìó êàæäûé ðîäèòåëü äîëæåí õîðîøî ïðîàíàëèçèðîâàòü ñâîå ïîâåäåíèå è ñäåëàòü âûâîä, êàêèå ïðèâû÷êè ìîãóò ïåðåíÿòü ó íåãî äåòè.
Îñîáîå âíèìàíèå ñëåäóåò îáðàùàòü íà äåòåé, ó êîòîðûõ ìíîãèå ÷ëåíû ñåìüè ñòðàäàëè èëè ñòðàäàþò àòåðîñêëåðîçîì. Íåîáõîäèìî ó ýòèõ äåòåé êîíòðîëèðîâàòü ñîäåðæàíèå â êðîâè õîëåñòåðèíà è àðòåðèàëüíîå äàâëåíèå, ÷òîáû âîâðåìÿ óëîâèòü íåáëàãîïðèÿòíûå ñèìïòîìû è ïðåäóïðåäèòü çàáîëåâàíèå Îãàíîâ Ð.Ã. Áåðåãèòå ñåðäöå. — Ì.: Ìåäèöèíà, 1997..
Çàêëþ÷åíèå
Çà ïîñëåäíèå äåñÿòèëåòèÿ êàðäèîëîãè äîáèëèñü áîëüøèõ óñïåõîâ â ïîíèìàíèè ìåõàíèçìîâ ðàçâèòèÿ è ëå÷åíèè ðàçëè÷íûõ ñåðäå÷íîñîñóäèñòûõ çàáîëåâàíèé. Óñïåøíî îïåðèðóþòñÿ áîëüíûå ñ âðîæäåííûìè è ïðèîáðåòåííûìè ïîðîêàìè ñåðäöà, äîñòèãíóòû õîðîøèå ðåçóëüòàòû â ïðîôèëàêòèêå è ëå÷åíèè ìíîãèõ áîëåçíåé. Ïîÿâëåíèå ýôôåêòèâíûõ ñðåäñòâ, ñíèæàþùèõ àðòåðèàëüíîå äàâëåíèå, è ëó÷øåå ïîíèìàíèå çàêîíîìåðíîñòåé ðàçâèòèÿ ãèïåðòîíè÷åñêîé áîëåçíè ïîçâîëèëî âðà÷àì êîíòðîëèðîâàòü äàæå î÷åíü ñòîéêîå ïîâûøåíèå àðòåðèàëüíîãî äàâëåíèÿ. Îáû÷íûìè ñòàëè îïåðàöèè íà ñîñóäàõ ñåðäöà, äàæå ïåðåñàäêà ñåðäöà â íàñòîÿùåå âðåìÿ óæå íèêîãî íå óäèâëÿåò. Îäíàêî, êàê áû íå áûëè ýôôåêòèâíû òåðàïåâòè÷åñêèå è õèðóðãè÷åñêèå ìåòîäû ëå÷åíèÿ ñåðäå÷íîñîñóäèñòûõ çàáîëåâàíèé, äàííóþ ïðîáëåìó â öåëîì ìîæåò ðåøèòü òîëüêî íàó÷íî îáîñíîâàííàÿ, ïðàâèëüíî îðãàíèçîâàííàÿ è øèðîêî ïðîâîäèìàÿ ïðîôèëàêòèêà ýòèõ çàáîëåâàíèé, è óñïåõ åå áóäåò âî ìíîãîì çàâèñåòü íå òîëüêî îò ðàáîòû ìåäèêîâ è ìåäèöèíñêèõ ó÷ðåæäåíèé, íî îò ñàìîãî íàñåëåíèÿ, îò åãî æåëàíèÿ ó÷àñòâîâàòü â ïðîôèëàêòè÷åñêèõ ìåðîïðèÿòèÿõ. Ïîýòîìó î÷åíü âàæíî, ÷òîáû íàñåëåíèå çíàëî ôàêòîðû, ñïîñîáñòâóþùèå ðàçâèòèþ ñåðäå÷íîñîñóäèñòûõ çàáîëåâàíèé, è îñíîâíûå íàïðàâëåíèÿ áîðüáû ñ íèìè.
 îïûòàõ íà êðûñàõ, ïðîâåäåííûõ Â. Í. Íèêèòèíûì, ðåçêîå îãðàíè÷åíèå êàëîðèé â ðàííåì âîçðàñòå çíà÷èòåëüíî ïðîäëåâàëî æèçíü ýòèõ æèâîòíûõ è çàäåðæèâàëî ðàçâèòèå ÿâëåíèé, ñâîéñòâåííûõ ñòàðîñòè.
Âñå ñêàçàííîå ñâèäåòåëüñòâóåò î áåññïîðíîé ñâÿçè ìåæäó êàëîðèéíîñòüþ ïèùè è ðàçâèòèåì àòåðîñêëåðîçà. ×åëîâåêó «ñèäÿ÷åãî» îáðàçà æèçíè, òðàòÿùåìó îòíîñèòåëüíî ìàëî êàëîðèé, íåîáõîäèìî ïîçàáîòèòüñÿ î çíà÷èòåëüíîì îãðàíè÷åíèè èõ êîëè÷åñòâà â ïèùå. Íóæíî íàó÷èòüñÿ èñêóññòâó ïîäàâëÿòü èëè, ëó÷øå, ïåðåáèâàòü ñâîé àïïåòèò, ñëåäèòü çà äèíàìèêîé âåñà òåëà, ïðèõîäîì è ðàñõîäîì êàëîðèé, èçáåãàòü ïîëîæèòåëüíîãî ýíåðãåòè÷åñêîãî áàëàíñà.
Ñïèñîê ëèòåðàòóðû
1. Áîëüøàÿ ìåäèöèíñêàÿ ýíöèêëîïåäèÿ. — Ì.: Ðîññèéñêàÿ ýíöèêëîïåäèÿ, 2003.
2. Áîðîâñêèé Å.Â. Áîëåçíè ñåðäöà. — Ì.: Çíàíèå, 2001.
3. Êîñèöêèé Ã.È. Öèâèëèçàöèÿ è ñåðäöå. — Ì.: Íàóêà, 2005.
4. Îãàíîâ Ð.Ã. Áåðåãèòå ñåðäöå. — Ì.: Ìåäèöèíà, 1997.
5. ×åáîòàðåâ Ä.Ô. Ñåðäå÷íî-ñîñóäèñòàÿ ñèñòåìà ïðè ñòàðåíèè. — Ì.: Ìåäèöèíà, 1999.
План:
- Введение
- 1Эпидемиология
- 2Этиология
- 3Факторы риска
- 4Патогенез
- 4.1Накопление и модификация липопротеидов
- 4.2Миграция лейкоцитов и образование ксантомных (пенистых) клеток
- 4.3Про- и антиатерогенные факторы
- 4.4Участие гладкомышечных клеток
- 4.5Развитие осложнённой бляшки
- 5Клиника
- 6Диагностика
- 7Лечение
- 7.1Немедикаментозные методы коррекции гиперлипидемии
- 7.2Медикаментозная терапия
- 7.2.1Первая группа
- 7.2.2Вторая группа
- 7.2.3Третья группа
- 7.2.4Четвёртая группа
- 7.3Хирургическая коррекция
- 8История
Литература
Примечания
Введение
Атеросклероз (от греч. ἀθέρος, «мякина, кашица» и σκληρός, «твёрдый, плотный») — хроническое заболевание артерий эластического и мышечно-эластического типа, возникающее вследствие нарушения липидного обмена и сопровождающееся отложением холестерина и некоторых фракций липопротеидов в интиме сосудов.
1. Эпидемиология
Наиболее изучены показатели смертности от сердечно-сосудистых заболеваний как проявление генерализованного атеросклероза. В Российской Федерации в 2000 г. стандартизованный показатель смертности от болезней системы кровообращения составил 800,9 на 100 000 населения. Для сравнении во Франции этот показатель 182,8 (самый низкий в Европе), в Японии — 187,4.
2. Этиология
На данный момент единой теории возникновения данного заболевания нет. Выдвигаются следующие варианты, а также их сочетания:
- теория липопротеидной инфильтрации — первично накопление липопротеидов в сосудистой стенке,
- теория дисфункции эндотелия — первично нарушение защитных свойств эндотелия и его медиаторов,
- аутоиммунная — первично нарушение функции макрофагов и лейкоцитов, инфильтрация ими сосудистой стенки,
- моноклональная — первично возникновение патологического клона гладкомышечных клеток,
- вирусная — первично вирусное повреждение эндотелия (герпес, цитомегаловирус и др.),
- перекисная — первично нарушение антиоксидантной системы,
- генетическая — первичен наследственный дефект сосудистой стенки,
- хламидиозная — первичное поражение сосудистой стенки хламидиями, в основном, Chlamydia pneumoniae.
- гормональная — возрастное повышение уровня гонадотропных и адренокортикотропных гормонов приводит к повышеному синтезу строительного материала для гормонов-холестерина.
3. Факторы риска
Таблица для определения 10-летнего риска летальных сердечно-сосудистых заболеваний
- курение (наиболее опасный фактор)
- гиперлипопротеинемия (общий холестерин {amp}gt; 5 ммоль/л, ЛПНП {amp}gt; 3 ммоль/л, ЛП(a) {amp}gt; 50 мг/дл)
- артериальная гипертензия (систолическое АД {amp}gt; 140 мм рт.ст. диастолическое АД {amp}gt; 90 мм рт.ст.)
- сахарный диабет
- ожирение
- малоподвижный образ жизни
- эмоциональное перенапряжение
- употребление больших количеств алкоголя (умеренное употребление, напротив,снижает риск заболевания[1])
- неправильное питание
- наследственная предрасположенность
- постменопауза
- гиперфибриногенемия
- гомоцистеинурия
Согласно Европейскому руководству по предотвращению сердечно-сосудистых заболеваний (European Guidelines on Cardiovascular Disease Prevention) оценка ведущих факторов риска проводится на основании шкалы SCORE (Systemic COronary Risk Evaluation) Сейчас на сайте Европейского кардиологического общества (ESC) доступна для использования русифицированная программа расчёта риска развития сердечно-сосудистых заболеваний. Более общая оценка может быть проведена по приведённой таблице.
4. Патогенез
Атеросклеротическое поражение аорты.
Патогенез атеросклероза называют атерогенезом. Он происходит в несколько этапов. Развитие атеросклеротического поражения — это совокупность процессов поступления в интиму и выхода из нее липопротеидов и лейкоцитов, пролиферации и гибели клеток, образования и перестройки межклеточного вещества, а также разрастания сосудов и обызвествления.
В норме интима артерий образована одноклеточным эндотелиальным слоем, под которым находятся гладкомышечные клетки, погруженные в межклеточное вещество. Первые проявления болезни — так называемые липидные пятна. Их появление связано с местным отложением липопротеидов в интиме. Атерогенными свойствами обладают не все липопротеиды, а только низкой (ЛПНП) и очень низкой плотности (ЛПОНП).
Изначально они накапливаются в интиме преимущественно за счет связывания с компонентами межклеточного вещества — протеогликанами. В местах образования липидных пятен большую роль играет преобладание гепарансульфатов над двумя другими гликозаминогликанами — кератансульфатами и хондроитинсульфатами. В интиме липопротеиды, особенно связанные с протеогликанами, могут вступать в химические реакции.
Основную роль играют две: окисление и неферментативное гликозилирование. В интиме в отличие от плазмы содержится мало антиоксидантов. Образуется смесь окисленных ЛПНП, причем окисляются как липиды, так и белковый компонент. При окислении липидов образуются гидроперекиси, лизофосфолипиды, оксистерины и альдегиды (при перекисном окислении жирных кислот).
Окисление апопротеинов ведет к разрыву пептидных связей и соединению боковых цепей аминокислот (обычно β-аминогруппы лизина) с продуктами расщепления жирных кислот (4-гидроксиноненалем и малоновым диальдегидом). Стойкая гипергликемия при сахарном диабете способствует неферментативному гликозилированию апопротеинов и собственных белков интимы, что тоже нарушает их функции и ускоряет атерогенез.
Кальцификация стенки сосуда.
Миграция лейкоцитов, в основном моноцитов и лимфоцитов, — вторая стадия развития липидного пятна. Их миграцию в интиму обеспечивают расположенные на эндотелии рецепторы — молекулы адгезии. Особого внимания заслуживают молекулы VCAM-1 и ICAM-1 (из суперсемейства иммуноглобулинов) и Р-селектины. Синтез молекул адгезии могут увеличивать цитокины.
Так, интерлейкин-1 (ИЛ-1) и фактор некроза опухолей (ФНОα) вызывают или усиливают синтез эндотелиальными клетками VCAM-1 и ICAM-1. В свою очередь, выброс цитокинов клетками сосудистой стенки стимулируется модифицированными липопротеидами. Образуется порочный круг. Играет роль и характер тока крови.
В большинстве участков неизмененной артерии кровь течет ламинарно, и возникающие при этом силы снижают экспрессию (проявление) на поверхности эндотелиальных клеток молекул адгезии. Также ламинарный кровоток способствует образованию в эндотелии окиси азота NO. Кроме сосудорасширяющего действия, в низкой концентрации, поддерживаемой эндотелием, NO обладает противовоспалительной активностью, снижая, например, синтез VCAM-1.
Но в местах ветвления ламинарный ток часто нарушен, именно там обычно возникают атеросклеротические бляшки. После адгезии лейкоциты проходят через эндотелий и попадают в интиму. Липопротеиды могут непосредственно усиливать миграцию: окисленные ЛПНП способствуют хемотаксису лейкоцитов. К дальнейшему образованию липидного пятна причастны моноциты.
В интиме моноциты становятся макрофагами, из которых за счет опосредованного рецепторами эндоцитоза липопротеидов возникают заполненные липидами ксантомные (пенистые) клетки. Раньше предполагали, что в эндоцитозе участвуют хорошо известные рецепторы ЛПНП, но при дефекте этих рецепторов как у экспериментальных животных, так и у больных (например, при семейной гиперхолестеринемии) все равно имеются многочисленные ксантомы и атеросклеротические бляшки, заполненные ксантомными клетками.
Кроме того, экзогенный холестерин тормозит синтез этих рецепторов, и при гиперхолестеринемии их мало. Теперь предполагается роль скэвенджер-рецепторов макрофагов (связывающих в основном модифицированные липопротеиды) и других рецепторов для окисленных ЛПНП и мелких атерогенных ЛПОНП. Некоторые ксантомные клетки, поглотившие липопротеиды из межклеточного вещества, покидают стенку артерии, препятствуя тем самым накоплению в ней липидов.
Если же поступление липопротеидов в интиму преобладает над их выведением с макрофагами (или другими путями), липиды накапливаются и в итоге образуется атеросклеротическая бляшка. В растущей бляшке некоторые ксантомные клетки подвергаются апоптозу или некрозу. В результате в центре бляшки образуется полость, заполненная богатыми липидами массами, что характерно для поздних стадий атерогенеза.
При поглощении модифицированных липопротеидов макрофаги выделяют цитокины и факторы роста, способствующие развитию бляшки. Одни цитокины и факторы роста стимулируют деление гладкомышечных клеток и синтез межклеточного вещества, которое накапливается в бляшке. Другие цитокины, особенно интерферон-γ из активированных Т-лимфоцитов, тормозят деление гладкомышечных клеток и синтез коллагена.
Такие факторы, как ИЛ-1 и ФНОα, вызывают выработку в интиме тромбоцитарного фактора роста и фактора роста фибробластов, которые играют роль в дальнейшей судьбе бляшки. Таким образом, происходит сложное взаимодействие факторов, как ускоряющих, так и тормозящих атерогенез. Велика роль и небелковых медиаторов.
Активированные макрофаги и клетки сосудистой стенки (эндотелиальные и гладкомышечные) вырабатывают свободные радикалы кислорода, которые стимулируют пролиферацию гладкомышечных клеток, усиливают синтез цитокинов, а также связывают NO. С другой стороны, активированные макрофаги способны к синтезу индуцируемой NO-синтазы.
Этот высокоактивный фермент вырабатывает NO в высоких, потенциально токсичных концентрациях — в отличие от небольшой концентрации NO, создаваемой конститутивной формой фермента — эндотелиальной NO-синтазой. Помимо макрофагов, в удалении холестерина из пораженной интимы участвуют липопротеиды высокой плотности (ЛПВП), обеспечивающие так называемый обратный транспорт холестерина.
Доказана четкая обратная зависимость между концентрацией холестерина ЛПВП и риском ИБС. У женщин детородного возраста концентрация холестерина ЛПВП выше, чем у сверстников-мужчин, и во многом благодаря этому женщины реже страдают атеросклерозом. В эксперименте показано, что ЛПВП способны удалять холестерин из ксантомных клеток.
Атеросклеротическая бляшка развивается из липидного пятна, но не все пятна становятся бляшками. Если для липидных пятен характерно накопление ксантомных клеток, то для бляшек — фиброз. Межклеточное вещество в бляшке синтезируют в основном гладкомышечные клетки, миграция и пролиферация которых — вероятно, критический момент в образовании фиброзной бляшки на месте скопления ксантомных клеток.
Миграцию в липидное пятно гладкомышечных клеток, их пролиферацию и синтез межклеточного вещества вызывают цитокины и факторы роста, выделяемые под влиянием модифицированных липопротеидов и других веществ макрофагами и клетками сосудистой стенки. Так, тромбоцитарный фактор роста, выделяемый активированными эндотелиальными клетками, стимулирует миграцию гладкомышечных клеток из медии в интиму.
Образуемые локально факторы роста вызывают деление как собственных гладкомышечных клеток интимы, так и клеток, пришедших из медии. Один из мощных стимуляторов синтеза этими клетками коллагена — трансформирующий фактор роста р. Кроме паракринной (факторы поступают от соседних клеток) происходит и аутокринная (фактор вырабатывается самой клеткой) регуляция гладкомышечных клеток.
Кроме обычных факторов риска и описанных выше цитокинов на поздних стадиях развития атеросклероза важная роль принадлежит изменениям в свертывающей системе крови. Для появления липидных пятен не требуется повреждения или слущивания эндотелия. Но в дальнейшем в нем могут возникать микроскопические разрывы.
На обнаженной базальной мембране происходит адгезия тромбоцитов, и в этих местах образуются мелкие тромбоцитарные тромбы. Активированные тромбоциты выделяют ряд веществ, ускоряющих фиброз. Кроме тромбоцитарного фактора роста и трансформирующего фактора роста р на гладкомышечные клетки действуют низкомолекулярные медиаторы, например серотонин.
Обычно эти тромбы растворяются, не вызывая никаких симптомов, и целость эндотелия восстанавливается. По мере развития бляшки в нее начинают обильно врастать vasa vasorum (сосуды сосудов). Новые сосуды влияют на судьбу бляшки несколькими путями. Они создают обширную поверхность для миграции лейкоцитов как внутрь бляшки, так и из нее.
Кроме того, новые сосуды — источник кровоизлияния в бляшку: как и при диабетической ретинопатии, они ломкие и склонны к разрыву. Возникающее кровоизлияние ведет к тромбозу, появляется тромбин. Он не только участвует в гемостазе, но и влияет на клетки интимы: стимулирует деление гладкомышечных клеток и выработку ими цитокинов, а также вызывает синтез эндотелием факторов роста.
В результате кровоизлияний бляшки часто содержат фибрин и гемосидерин. Атеросклеротические бляшки часто обызвествляются. В бляшках содержатся кальцийсвязывающие белки остеокальцин и остеопонтин и некоторые другие белки, характерные для костной ткани (в частности, белки — регуляторы морфогенеза кости).
Гангрена правой нижней конечности вследствие тромбоза бедренной артерии на фоне атеросклероза
5. Клиника
Клинические проявления часто не соответствуют морфологии. При патологоанатомическом вскрытии обширное и выраженное атеросклеротическое поражение сосудов может оказаться находкой. И наоборот, клиника ишемии органа может появляться при умеренной облитерации просвета сосуда. Характерно преимущественное поражение определенных артериальных бассейнов.
https://www.youtube.com/watch?v=ytaboutru
От этого зависит и клиническая картина заболевания. Поражение коронарных артерий постепенно приводит к коронарной недостаточности, проявляющейся ишемической болезнью сердца. Заинтересованность церебральных артерий вызывает либо преходящую ишемию мозга либо инсульты. Поражение артерий конечностей — причина перемежающейся хромоты и сухой гангрены.
Атеросклероз брыжеечных артерий ведет к ишемии и инфаркту кишечника(мезентериальный тромбоз). Также возможно поражение почечных артерий с формированием почки Голдблатта. Даже в пределах отдельных артериальных бассейнов характерны очаговые поражения — с вовлечением типичных участков и сохранностью соседних.
Так, в сосудах сердца окклюзия наиболее часто возникает в проксимальном отделе передней межжелудочковой ветви левой коронарной артерии. Другая типичная локализация — проксимальный отдел почечной артерии и бифуркация сонной артерии. Некоторые артерии, например внутренняя грудная, поражаются редко, несмотря на близость к коронарным артериям и по расположению, и по строению.
6. Диагностика
Диагностика заболеваний связанных с атеросклерозом включает:
- Опрос больного и выяснение симптомов болезни: симптомы ишемической болезни сердца, симптомы нарушения мозгового кровообращения, перемежающаяся хромота, симптомы брюшной жабы и пр;
- Общий осмотр больного: признаки старения организма, выслушивание систолического шума в очаге аорты; обязательно пальпация всех артерий, доступных к пальпации: аорта, наружные подвздошные артерии, общие бедренные артерии, подколенные артерии, артерии тыла стопы и задней большеберцовой артерии, лучевой и локтевой артерий, сонных артерий.
- определение систолического шума над аускультативными точками артерий.
- при подозрении на поражение артериального русла нижних конечностей — определение капиллярного ответа.
- Определение концентрации холестерина в крови и определение липидного баланса крови;
- Рентгенологическое исследование органов грудной клетки, рентгенэндоваскулярные методы обследования;
- Ультразвуковое исследование сердца и органов брюшной полости и забрюшинного пространства;
- Доплерография сосудов конечностей, а лучше ультразвуковое дуплексное и триплексное сканирование артерий брахиоцефального отдела, артерий нижних конечностей, аорто-подвздошного сегмента, а также транскраниальный доплер.
7. Лечение
В схеме лечения атеросклероза рассматриваются как медикаментозные, так и немедикаментозные методы.
Для достижения адекватного эффекта продолжительность такого лечения должна быть не менее 6 месяцев. В схеме терапии ключевыми являются следующие моменты (см. Факторы риска):
- отказ от курения
- антиатеросклеротическая диета — например, «средиземноморская»: масло только рапсовое или оливковое, для бутербродов маргарин, обогащенный полиненасыщенными жирными кислотами (в магазинах в ассортименте), из алкоголя только столовое вино до 150 мл в день, меньше хлеба из муки высших сортов, ни дня без фруктов и овощей, больше оранжевых плодов, больше зелени, больше рыбы, меньше мяса (лучше домашняя птица).
- активный образ жизни — регулярные дозированные физические нагрузки.
- поддержание психологического и физического комфорта
- снижение массы тела
https://www.youtube.com/watch?v=https:accounts.google.comServiceLogin
Включает в себя коррекцию артериальной гипертензии (особенно систолического АД), сахарного диабета, метаболического синдрома. Однако наиболее значимым является нормализация липидного спектра. Препараты, применяемые с этой целью, разделяются на четыре основных группы:
- I — препятствующие всасыванию холестерина
- II — снижающие синтез холестерина и триглицеридов в печени и уменьшающие их концентрацию в плазме крови
- III — повышающие катаболизм и выведение атерогенных липидов и липопротеидов
- IV — дополнительные