Кратко о бронхиальной астме
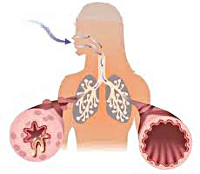
Хроническое заболевание дыхательных путей невоспалительного характера – это бронхиальная астма. В результате гиперактивности органов дыхания, при контакте с различными раздражителями моментально развивается обструкция бронхов, ограничивается скорость воздушного потока, происходит удушье. Это достаточно опасное для жизни заболевание, которое может закончиться летальным исходом. На сегодняшний день нет лекарственного препарата, который полностью бы избавил больного от астматических приступов. Все препараты, которые имеются в арсенале медиков помогают лишь снять приступ и уменьшить частоту их возникновения.
Общее описание заболевания
В переводе с греческого языка «астма» — значит «тяжелое дыхание». Данное заболевание впервые было описано у Гиппократа и Гомера. Приступы в большинстве случаев активизируются утром или ночью. Причинами приступов являются внешние или внутренние факторы, а также их сочетание.
К внешним причинам можно отнести:
- запахи;
- химические пары;
- домашнюю пыль;
- сухой воздух;
- стрессы.
Внутренними факторами являются неправильное питание, прием некоторых лекарственных препаратов. Спровоцировать приступ могут заболевания органов дыхания, нарушения работы нервной, иммунной или эндокринной систем. Они могут быть как врожденными, так и приобретенными. Отмечается наследственная предрасположенность.
Важно! Чаще всего причинами астмы являются курение, аллергическая реакция на пыль, работа на вредном производстве.
Если говорить о распространенности данного заболевания, по данным ВОЗ бронхиальной астмой страдают 4-10% людей планеты. Причем больше всего болеют в Новой Зеландии, Великобритании и на Кубе. Это связано с особенностями местной флоры, а также большим количеством разнообразных аллергенов, которые попадают в эти страны с воздушными массами океана. Что касается Российской Федерации, астма зарегистрирована у 7% взрослых и у 10% детей.
В настоящее время наблюдается рост заболевания, который возможно обусловлен загрязнением воздуха, большим количеством продуктов с ГМО, а также малоподвижным образом жизни.
Справка! Первый вторник мая считается днем борьбы с астмой.
В группе риска:
- люди, в семейном анамнезе которых имеются случаи бронхиальной астмы;
- аллергики;
- люди, работающие или проживающие в экологически небезопасных условиях;
- курильщики – активные и пассивные;
- люди с хроническими заболеваниями дыхательных путей;
- люди с избыточным весом.
Классификация
Бронхиальная астма классифицируется по происхождению и тяжести течения. Очень важно выявить причины заболевания, поскольку от этого зависит лечение недуга. По причине возникновения патологию можно разделить на аллергическую (экзогенную), инфекционную (эндогенную) и смешанную.
Причины экзогенной астмы – внешние раздражители – респираторные, пищевые, аллергические. Как правило, гиперреакция начинается со стороны верхних дыхательных путей, то есть развивается синусит, ринит, ларингит, трахеит и прочее. А уже на фоне этих патологий происходит развитие бронхиальной астмы. В комплексе данные состояния называют предастматическими состояниями.
Отдельно рассматривается заболевание, которое диагностируется у пациентов с наследственной предрасположенностью, такую астму называют атопической.
Причины эндогенной астмы кроются в негативном влиянии патологических микроорганизмов. Активизировать заболевание могут бактерии или грибки. Бактериальные заболевания верхних дыхательных путей ОРВИ, болезни бронхов и легких – самая часта причина данного типа патологии.
Смешанная астма возникает при сочетании экзогенных и эндогенных факторов. Причинами могут быть вредные привычки, плохая экология, неподходящий климат, раздражители химического и механического характера.
Особые формы астмы:
- Профессиональная. В группе риска парикмахеры, хлебопеки, библиотекари, зоотехники, аптекари, медики. Несмотря на то, что профессиональная астма – это приобретенное заболевание, большую роль в ее развитии играет наличие аллергии или наследственной предрасположенности к ней.
- Астма физического напряжения. В этом случае бронхоспазм связан с физическими нагрузками. Некоторые медики считают, что данное состояние нельзя называть астмой, это скорее повышенная чувствительность дыхательных путей. Физическая нагрузка в этом случае является причиной приступов, но не причиной развития заболевания.
- Аспириновая астма. 6% астматиков имеют именно это заболевание. Эта форма до конца не изучена, и о причинах ее мало что известно, но предполагается, что это наследованное заболевание.
По тяжести течения патология различается таким образом:
- Первая степень интермиттирующая. Приступы возникают не чаще раза в неделю в дневное время и не чаще 2 раз в неделю в ночное время. Обострения происходят непродолжительный период времени, затем наступает ремиссия на месяцы и даже годы.
- Вторая степень персистирующая. Она делится на легкую, среднюю и тяжелую стадию. Приступы удушья в этом случае частые, наблюдаются в любое время суток, обострения длительные, возможно сильное ухудшение физического и психологического состояния больного.
Кашлевая форма бронхиальной астмы – это скрытая форма. Приступ проявляется в виде кашля, очень похожего на ХОБЛ, бронхиальную обструкцию и другие патологии, поэтому ее трудно диагностировать.
По уровню контроля заболевание классифицируется на контролируемую, частично контролируемую и неконтролируемую.
Справка! Диагноз включает в себя все перечисленные характеристики, например, так: бронхиальная астма, аллергического происхождения, интермиттирующая, частично контролируемая, в стадии стабильной ремиссии.
Симптомы бронхиальной астмы
Перед самим приступом обычно наблюдаются предвестники заболевания – раздражительность, слабость, апатия, сонливость. Такие признаки могут наблюдаться несколько дней.
Внешние проявления астмы:
- тахикардия;
- расширение зрачка;
- покраснение лица;
- иногда тошнота и рвота.
Когда бронхиальная активность повышается, появляются:
- тяжелое дыхание, одышка и удушье;
- приступы сухого кашля;
- сухие хрипы, сопровождающие дыхание;
- затрудненный выдох и полноценный вдох.
При тяжелом течении недуга можно наблюдать:
- диффузную синюшность кожи;
- увеличение сердца;
- увеличение грудной клетки;
- слабое дыхание;
- изменения в структуре ногтевой пластины – ногти ломаются и трескаются;
- сонливость;
- наличие экземы, псориаза, дерматитов, ринита.
Важно! Симптомы бронхиальной астмы сильно отличаются, причем не только у разных пациентов, но и у одного и того же в разных случаях. Иногда приступы кратковременные, в других случаях очень длительные и крайне опасные.
Течение бронхиальной астмы варьируется от возраста пациента:
- Если патология началась в детском возрасте, к подростковому периоду оно, как правило, вступает в фазу длительной и спонтанной ремиссии.
- Каждый третий больной от 20 до 40 лет тоже отмечает у себя ремиссию заболевания.
- У 30% пациентов заболевание протекает с чередованием обострений и ремиссий.
- Также у 30% пациентов астма характеризуется прогрессирующим и тяжелым течением.
Осложнения
Бронхиальная астма может спровоцировать развитие следующих осложнений:
- Острые нарушения в системе дыхания – астматический статус, дыхательная недостаточность, спонтанный пневмоторакс, ателектаз легкого, пневмония.
- Хронические нарушения в дыхательной системе – эмфизема, пневмосклероз, хроническое легочное сердце.
- Нарушение метаболизма – гипогликемия, метаболический ацидоз, гиперкапния.
- Нарушения в сердечно-сосудистой системе – гипотонический криз, дистрофия миокарда, хроническое легочное сердце.
- Патологии желудочно-кишечного тракта – язвы желудка или 12-перстной кишки, разрыв стенок желудка или кишечника.
- Сбои со стороны центральной нервной системы – дыхательная энцефалопатия, беттолепсия, мозговая дисфункция.
Диагностика
Диагностика проводится в несколько этапов. Сначала врач собирает анамнез пациента – выясняет наличие наследственной предрасположенности, уточняет наличие других заболеваний дыхательной системы, исключает ХОБЛ. Затем проводится визуальный осмотр – при астме можно наблюдать бочкообразную грудную клетку. После этого врач выстукивает и прослушивает легкие. При этом он слышит свистящее дыхание и хрипы.
Далее пациент направляется на лабораторную диагностику:
- биохимический анализ крови;
- общий анализ крови;
- общий анализ мокроты;
- анализ кала;
- аллергопроба.
Также необходима инструментальная диагностика:
- рентгенография;
- спирометрия – дыхание через специальный прибор;
- пикфлоуметрия – прибор для контроля и определения развития бронхиальной астмы у взрослого;
- пневмотахография;
- определение аллергологического статуса.
Справка! В детском возрасте диагностировать бронхиальную астму достаточно сложно, поскольку ее симптоматика очень схожа с другими детскими заболеваниями. Поэтому основной упор в диагностике делается на определение склонности к аллергии и на функциональное исследование внешнего дыхания (ФВД).
Лечение бронхиальной астмы
В терапии применяется консервативное лечение, также астму лечат физиотерапевтическими и нетрадиционными методами.
Лечение бронхиальной астмы у детей
В детском возрасте медикаментозная терапия может проводиться при помощи препаратов, курирующих симптоматику — препараты, расширяющие бронхи – Сальбутамол, Беротек, Вентолин. Если течение заболевания тяжелое, могут использоваться кортикостероиды.
В качестве базисной терапии назначаются:
- антигистаминные средства – Супрастин, Кларитин, Тавегил и так далее;
- средства, для стабилизации клеточных мембран – Тайлед, Кетотифен, Интал;
- антибактериальные препараты для ликвидации воспалительных очагов;
- ингибиторы лейкотриенов – Сингулар;
- кромоны – Кромогликат.
Дополнительно назначается немедикаментозная терапия:
- массаж;
- лечебная физкультура;
- иглорефлексотерапия;
- закаливание;
- соляные пещеры;
- ароматерапия;
- гомеопатическое лечение;
- фитотерапия.
Детям старше 5 лет проводят аллерген-специфическую иммунотерапию.
Лечение взрослых
Лечение астмы у взрослого человека – это длительный и сложный процесс, необходимо учитывать большое количество факторов, поэтому по ходу лечения терапия может изменяться.
Стандартная схема:
- глюкокортикостероиды;
- моноклональные антитела;
- лейкотриеновые антогонисты;
- ксантины – Теофиллин, Эуфиллин;
- использование ингаляторов карманного типа – Вентолин, Сальбутамол, Беродуал;
- использование ингаляторов комбинированного действия – Симбикорт.
Прогноз и профилактика
Говорить о прогнозе при бронхиальной астме достаточно сложно. Прогноз лучше, если астма не сопровождается легочными изменениями. В этом случае в детском возрасте в период гормональной перестройки можно наблюдать существенное улучшение или даже полное исчезновение приступов. Худший вариант развития заболевания — когда астма протекает в сочетании с нагноительными бронхолегочными процессами.
Что касается профилактики заболевания у лиц, имеющих предрасположенность:
- правильный режим труда и отдыха;
- закаливание;
- регулярные физические занятия;
- правильное питание – ограничение экстраактивных веществ – пряности, шоколад, какао;
- санация носоглотки;
- адекватные условия проживания и работы.
Для профилактики приступа астмы рекомендуется регулярно проводить дыхательную гимнастику для создания правильного соотношения вдоха и выдоха.
Питание
Чтобы предупредить приступ удушья и облегчить течение недуга, рекомендуется специальная диета.
Полностью исключить из рациона следует:
- орехи;
- мед;
- цитрусовые;
- шоколад;
- субпродукты;
- морепродукты и икру рыб;
- алкоголь и сигареты.
Ограничить употребление:
- манки;
- сахара;
- свинины;
- молока;
- сливочного масла;
- сдобы.
Основа питания:
- овощные супы;
- каши с растительным маслом;
- нежирное мясо;
- овощи и фрукты;
- вчерашний хлеб;
- кисломолочные продукты.
Заключение
Заболевание бронхиальная астма очень тяжелое и опасное. Оно может привести к развитию различных осложнений со стороны практически всех органов и систем человеческого организма. Более того, тяжелое течение болезни грозит летальным исходом. Поэтому к вопросу о лечении и профилактики астмы надо подходить очень серьезно и ответственно.
Сохраните ссылку на статью, чтобы не потерять!
Источник

Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
Общие сведения
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
Причины
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Патогенез
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
Классификация
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Симптомы бронхиальной астмы
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
Осложнения
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагностика
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Лечение бронхиальной астмы
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Прогноз и профилактика
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
Источник