Коронарный атеросклероз у больных ибс

Атеросклероз коронарных артерий, ишемическая болезнь сердца и ее проявления: стенокардия, инфаркт миокарда, сердечная недостаточность, различные аритмии — все эти недуги по-прежнему остаются одними из самых опасных заболеваний XXI века.
Атеросклероз — это хроническое заболевание кровеносных сосудов, которое характеризуется отложением в них липопротеидов с последующим разрастанием соединительной ткани и образованием бляшек.
  Бляшки уменьшают просвет сосудов, что влечет нарушение кровоснабжения органов и тканей, а при образовании тромба и вовсе ведет к прекращению в них кровотока. Атеросклероз преимущественно поражает артерии сердца, аорту, мозговые, почечные и иные артерии.

Подробнее…
Ишемическая болезнь сердца (ИБС) — это обусловленное расстройством кровообращения в мышце сердца (миокарде) поражение, которое возникает вследствие нарушения равновесия между сердечным кровотоком и потребностями сердечной мышцы.
Различают несколько форм ИБС:
- стенокардия
- инфаркт миокарда
- внезапная коронарная смерть (первичная остановка сердца)
- постинфарктный кардиосклероз
- нарушение
сердечного ритма - сердечная недостаточность
Атерома — это изменение стенок артерий, при котором на них образуются жировые бляшки и рубцовая ткань. В итоге ограничивается кровоток, приводя к развитию тромбоза. Атеромы обычно возникают на тех участках артерий, которые испытывают наибольшую гемодинамическую нагрузку вследствие вихревого тока крови.

При прогрессировании атеросклероза стенка артерии теряет свою эластичность. С ростом атеромы, который происходит преимущественно внутрь, сужается просвет сосуда. Со временем в атероме накапливается кальций, стенка ее истончается, что обусловливает травмирование и даже разрыв
атеромы.
Разрыв атеромы. При разрыве атеросклеротической бляшки возможны развитие тромбоза сосуда, а также фрагментация и миграция кусочков
атеромы и тромба с током крови по системе артерий, что способствует нарушению кровообращения и повреждению внутренних органов (головнота мозга, сердца, почек и других).
Ученые подсчитали: население США обременено лишними килограммами, превышающими в общей сложности 1 миллион тонн! Излишки жира на телах наших соотечественников пока никто не суммировал, но и без того ясно, что в командном зачете тяжеловесов мы врядли уступим американцам.
Факторы риска развития атеросклероза и ИБС
Нехватка физической активности (гиподинамия) при нарастающем стрессе, неблагоприятная экология и неправильная диета — вот основные причины, приводящие к развитию атеросклероза.

ФАКТОРЫ РИСКА
  Выделяют более 300 факторов риска
развития атеросклероза и ИБС, среди них следующие.
- Возраст: мужчины старше 45 лет, женщины старше 55 лет или с ранней менопаузой
(прекращением менструального цикла). - Наследственность: наличие ИБС, перенесенные инфаркты миокарда у ближайших родственников.
- Курение.
- Артериальная гипертензия: АД выше
140/90 мм рт. ст. - Повышенный уровень холестерина липопротеидов низкой плотности и триглицеридов в крови.
- Низкий уровень холестерина липопротеидов высокой плотности.
- Сахарный диабет II типа.
- Ожирение абдоминального типа, проявляюшэеся отложением жира в основном в областм живота (окружность талии у мужчин —
более 102 см, у женщин — более 88 см)
Симптомы ИБС
- Боль в груди: дискомфорт, испытываемый при физических нагрузках, ходьбе, в моменты беспокойства и в холодную погоду.
- Нарушения пищеварения: болевые ошущения после еды.
- Иррадиирующие боли: появление неприятных ощущении, помимо груди, и в других областях.
- Одышка: нехватка воздуха может возникать
сама по себе или сопровождаться болью. - Нерегулярное или учащенное сердцебиение.
Британские медики выяснили, что здоровье сердца
и сосудов напрямую зависит от… длины ног. Каждые дополнительные 4,3 см красоты снижают риск сердечно сосудистых заболеваний на 16%.
Холестерин хороший или плохой?
Холестерин абсолютно необходим для жизнедеятельности организма: он входит в состав клеточных мембран, являет ся сырьем для образования стероидных
гормонов, витамина D, желчных кислот.
Почему же мы все время слышим, что повышенное содержание холестерина в крови опасно?
Все дело в соотношении в крови липопротеидов высокой и низкой плотности. Липопротеиды высокой плотности (ЛПВП) играют защитную роль, они забирают лишний холестерин из крови, собирают его с поверхности клеток и несут к печени, где он
разрушается (то есть ЛПВП — «хороший» холестерин).
Липопротеиды низкой плотности (ЛПНП), напротив, отдают холестерин клеточным мембранам, что ведет к образованию атеросклеротических бляшек (то есть ЛПНП — «плохой» холестерин).
Уровень «хорошего» холестерина должен быть не менее 40 мг/дл., в то время как уровень верхней границы «плохого» холестерина для каждого конкретного человека свой.
Народные средства от атеросклероза
При помощи средств народной медицины развитие атеросклероза на ранних стадиях болезни можно не только остановить, но даже повернуть вспять. Вот лишь несколько
рецептов из копилки, которая пополнялась на протяжении многих столетий.
Настой березовых почек. 5 г березовых почек залить 1 стаканом воды, кипятить 15 мин, настаивать 1 ч, процедить. Принимать по 1/2 стакана 4 раза в день через 1 ч после еды.
Настой цветков боярышника. 5 г цветков боярышника залить 1 стаканом кипятка, закрыть крышкой, нагревать на водяной бане 15 мин, охладить
до комнатной температуры, процедить, отжать и довести объем до 200 мл.
  Принимать по 1/2 стакана 2-3 раза в день за 30 мин до еды.
Настой листьев земляники. 20 г измельченных листьев земляники (собранных весной) залить 1 стаканом кипятка, кипятить 5-10 мин, настаивать 2 ч, процедить. Принимать по 1 ст. ложке 3-4 раза в день.
Настой подорожника. 1 ст. ложку сухих листьев подорожника залить 1 стаканом кипятка, настаивать 10 мин, процедить. Выпить небольшими глотками в течение суток.
Настой листьев грецкого ореха. 1 ст. ложку молодых листьев грецкого ореха залить 0,5 л кипятка, настаивать 1 ч., процедить. Принимать по 1/2 стакана 3-4 раза в день до еды.
Лук с медом. Смешать сок репчатого лука и жидкий мед в соотношении 1:1. Принимать по 1 ст. ложке 3-5 раз в день для снижения уровня холестерина в крови.
Настойка чеснока. 300 г измельченного чеснока положить в стеклянную
емкость и залить 0,5 л спирта. Настаивать в течение 3 недель, процедить.
Принимать ежедневно по 20 капель, растворив их в 1/2 стакана молока. Для усиления эффекта каждый день съедать по 100 г грецких орехов.
АТЕРОСКЛЕРОЗ: народное лечение
Рекомендуется есть побольше (по возможности регулярно) свежих или сушеных плодов шиповника, боярышника; пить чай, заваренный с веточкой мелиссы, а также — зеленый чай (хотя бы один раз в день); включать в пищу лук и чеснок (лучше свежие), баклажаны, капусту белокочанную, свеклу, яблоки.

Атеросклероз сосудов головного мозга (дисциркуляторная энцефалопатия) — причины, симптомы, лечение
Пожалуй, не найдется человека, у которого хотя бы раз в жизни не болела голова.
Нередко головные боли сопровождаются головокружением, ухудшением памяти, повышенной утомляемостью, снижением работоспособности…
Подробнее…
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Источник
Возникают ишемическая болезнь сердца и атеросклероз в результате воздействия одних и тех же факторов, связанных с нарушением липидного обмена и отложением липопротеидов на внутренней стенке сосудов. При ИБС от гипоксии страдает преимущественно миокард, что проявляется неприятными ощущениями в груди. В случае повышенной нагрузки на сердце симптомы усиливаются, а пропадают или уменьшаются после приема таблетки «Нитроглицерина».

Атеросклерозу коронарных сосудов способствует наличие врожденных пороков сердца.
Причины ИБС при атеросклерозе
Возникновение ишемической болезни сердца обусловлено изменениями эндотелия коронарных сосудов. При этом наблюдается отложение липопротеидов и холестерина на интиме сосудов. Чаще всего это происходит в месте микротравмы при воздействии других повреждающих факторов на артерию. Единичные клетки формируют липидные полоски и сливаются между собой. Позже образуются значительные скопления липидов с формированием бляшек, на поверхности которых при травме или отрыве происходит усиленное тромбообразование. В случае частичного нарушения кровотока из-за закупорки сосуда наблюдается ишемия миокарда. При полном стенозе коронарной артерии может развиться инфаркт миокарда.
Вернуться к оглавлению
Факторы риска
Спровоцировать развитие ишемии сердца при атеросклеротическом поражении сосудов может воздействие на организм человека таких причин:
 Развитие патологии происходит под постоянным воздействием на организм неправильным питанием, вследствие чего нарушается обмен веществ.
Развитие патологии происходит под постоянным воздействием на организм неправильным питанием, вследствие чего нарушается обмен веществ.
- курение;
- дисбаланс липопротеидов в крови с повышением уровня холестерина и ЛПНП;
- неправильное питание;
- частые стрессы;
- гормональный сбой;
- нарушение обмена веществ;
- переутомление и недосыпание;
- ожирение;
- вредные условия производства;
- сахарный диабет;
- гипертоническая болезнь;
- наследственная предрасположенность.
От ИБС страдают преимущественно мужчины старше 60 лет, которые курят, а также имеют повышенное давление и сахар в крови. Заболевание также встречается у женщин в период менопаузы, когда происходит значительный гормональный сбой. Влияние на развитие атеросклеротического поражения сосудов оказывает ожирение и сидячий образ жизни, которые провоцируют увеличение количества холестерина в крови и трофические изменения стенок сосудов.
Вернуться к оглавлению
Симптоматика
Ишемическая болезнь сердца, которую вызвал коронарный атеросклероз, провоцирует развитие у пациента таких характерных клинических признаков:
- боль и дискомфорт в груди;
- усиление неприятных ощущений после физической или психоэмоциональной перегрузки;
- иррадиация в плечо, лопатку, нижнюю челюсть, руку;
- одышка;
- головокружение;
- потеря сознания;
- нормализация состояния при приеме «Нитроглицерина».
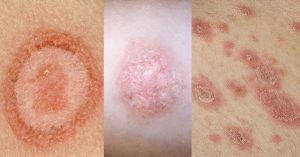 Показателем повышенного холестерина может служить проявление ксантоматозных пятен на кожном покрове.
Показателем повышенного холестерина может служить проявление ксантоматозных пятен на кожном покрове.
При этом нарастание симптомов происходит постепенно, что связано с медленным увеличением размеров атеросклеротической бляшки. А также у пациента можно выявить признаки повышенного уровня холестерина в виде ксантоматозных пятен, выпадения волос и ногтей, раннего старения и значительных трофических расстройств.
Вернуться к оглавлению
Как диагностируют?
Заподозрить атеросклероз сосудов сердца можно по наличию у пациента характерной клинической картины. Для подтверждения диагноза рекомендуется выполнить ангиографию артерий миокарда с обнаружением участков, где кровоток нарушен. А также проводится электрокардиография и ультразвуковое исследование сердца. Показана магнитно-резонансная и компьютерная томография. Важно сдать общий и биохимический анализ крови с определением уровня холестерина и основных фракций липопротеидов.
Вернуться к оглавлению
Особенности лечения
Поскольку развитию атеросклероза артерий, питающих сердце, способствует воздействие различных вредных факторов, то необходимо их исключить. Важно правильно питаться и исключить из рациона продукты, богатые холестерином. Медикаментозное воздействие состоит из уменьшения уровня холестерина в крови и улучшения состояния интимы сосудов. При неэффективности консервативных мероприятий применяются хирургические методы лечения. В их основе лежит расширение сосуда или иссечение атеросклеротической бляшки. Возможно также создание искусственного тока крови в обход пораженных артерий.
Вернуться к оглавлению
Принципы питания
 При ишемической болезни сердца рекомендовано употреблять пищу приготовленную на пару, так в ней сохраняется больше полезных веществ.
При ишемической болезни сердца рекомендовано употреблять пищу приготовленную на пару, так в ней сохраняется больше полезных веществ.
При ишемической болезни сердца, что связана с атеросклерозом коронарных сосудов, рекомендуется отказаться от употребления продуктов, что богаты жирами животного происхождения и холестерином. Следует исключить из рациона жирные, жареные и острые блюда. Предпочтение нужно отдавать свежим овощам и фруктам, сокам, а также пищи, приготовленной на пару.
Вернуться к оглавлению
Медикаментозное лечение
При наличии артериальной гипертензии рекомендуется применение бета-адреноблокаторов и ингибиторов АПФ. В случае сахарного диабета используются препараты инсулина. Для уменьшения выраженности ишемии используют сосудорасширяющие средства, такие как «Кавинтон», а улучшить состояние сосудистой стенки поможет «Никотиновая кислота». А также рекомендуется снизить содержание вредных фракций липопротеидов в крови. Для этого используются статины и фибраты. Уменьшению всасывания жиров из кишечника способствуют секвестранты желчных кислот. Улучшить обменные процессы помогут витаминно-минеральные комплексы. В случае острого приступа ишемической болезни сердца применяется «Нитроглицерин» под язык.
Вернуться к оглавлению
Хирургическое лечение
Операция при ишемической болезни сердца, что вызвана атеросклерозом, заключается в возобновлении кровотока по артериям сердца. С этой целью выполняется установка стента — специального приспособления, которое, попадая в область сужения сосуда, расширяет его и проходит по кровеносному руслу. Введение его проводят при помощи внутрисосудистого зонда через разрез на бедренной артерии. Такая операция выполняется при единичной или нескольких атеросклеротических бляшках. В случае обширного атеросклеротического поражения показано аортокоронарное шунтирование, которое за счет анастомозов позволяет создать беспрепятственный ток крови.
Вернуться к оглавлению
Профилактика
Предотвратить атеросклероз и ишемическую болезнь сердца можно, если правильно питаться, избегая употребления жирной, жареной и острой пищи. Важно обеспечить достаточное количество в рационе овощей и фруктов. Кроме этого, рекомендуется вести активный образ жизни и отказаться от вредных привычек.
Источник
Среди всех заболеваний сердца коронарный атеросклероз занимает особое место. Эта патология сопровождается выраженными симптомами, которые, к сожалению, нередко игнорируются до тех пор, пока не произойдет катастрофа сердца в виде инфаркта. Это заболевание считается неизлечимым, но при своевременном обнаружении и комплексной терапии врачи могут облегчить состояние больного и сохранить его трудоспособность до глубокой старости.
Что представляет собой патология
В медицине атеросклерозом коронарных артерий называют заболевание сосудов, которое сопровождается образованием плотных липидных отложений на интиме сосудов. Развивается патология постепенно и в большинстве случаев обнаруживается на поздних стадиях. В основе проблемы лежит изменение липидного обмена, при котором в крови накапливается большое количество липопротеидов высокой плотности. Со временем эти вещества оседают на внутренней стенке сосуда — интиме, из-за чего сужается его просвет.

Как правило, начинается атеросклероз в аорте коронарных сосудов, то есть в наиболее крупных отделах кровеносного русла. Располагаются липидные отложения ближе к разветвлениям. Патологический процесс затрудняет кровоток, в результате чего сердце испытывает дефицит кислорода и питательных элементов. Так как работа органа непрерывна и достаточно интенсивна, это вызывает заметную клиническую симптоматику.
Развивается атеросклероз аорты коронарных артерий с молодого возраста. Однако в связи с тем, что рост липидных отложений идет медленно, манифест (первое обострение) заболевания происходит ближе к пенсионному возрасту — в 50-55 лет. Именно поэтому болезнь нередко считают естественным спутником старости. Однако в медицинской статистике за последние годы появилась тенденция к росту ишемии сердца и летальности из-за оторвавшихся тромбов у молодых людей.
Кардиологи настоятельно рекомендуют проверять свои сосуды на атеросклероз, начиная с 30-летнего возраста, а при наличии предрасположенности к болезни гораздо раньше.
Развитие болезни
 При внимательном отношении к собственному здоровью человек может обнаружить первые симптомы атеросклероза коронарных артерий задолго до наступления старости. Это, по словам специалистов, является нормой, особенно если учитывать образ жизни современных людей. Он предрасполагает к более раннему появлению массивных холестериновых бляшек в сосудах, питающих сердечную мышцу.
При внимательном отношении к собственному здоровью человек может обнаружить первые симптомы атеросклероза коронарных артерий задолго до наступления старости. Это, по словам специалистов, является нормой, особенно если учитывать образ жизни современных людей. Он предрасполагает к более раннему появлению массивных холестериновых бляшек в сосудах, питающих сердечную мышцу.
В своем развитии заболевание проходит несколько этапов, каждый из которых может длиться десятки лет:
- Начальная до клиническая стадия сопровождается незначительным отложением холестерина в виде жирового пятна на стенках сосудах. Обычно это происходит там, где интима артерии повреждена. Со временем липопротеидное пятно преобразуется в продольные или поперечные полоски, толщина которых не превышает несколько микрон. Клинические признаки атеросклероза коронарных сосудов на этой стадии отсутствуют.
- Вторая клиническая стадия атеросклероза сосудов сердца сопровождается разрастанием липидных отложений. Из-за увеличения их толщины заметно снижение кровоснабжения сердца, особенно если больной находится в состоянии активности. На этом этапе к холестериновым бляшкам присоединяются волокна фибрина, красные кровяные тельца, может образоваться достаточно крупный тромб. Такой процесс специалисты называют мультифокальным атеросклерозом коронарных артерий, который нередко осложняется отрывом тромба и летальным исходом. Симптоматика на этой стадии уже достаточно выражена: появляется сердцебиение и одышка при физических нагрузках, наблюдается аритмия.
- Третья завершающая стадия атеросклероза коронарных и венечных сосудов сопровождается уплотнением бляшки за счет присоединения к ней кальция. Просвет артерий при этом значительно сужается, стенки артерий деформируются, становятся менее эластичными и плотными. Сопровождается состояние резкими болями под грудиной во время нагрузок любой интенсивности, аритмией, периодическими сердечными приступами, общей слабостью.
Несмотря на то, что современная медицина располагает обширными возможностями для устранения атеросклероза, лечение более результативно при обнаружении болезни на начальных стадиях.
Диагностика
 Выявление коронарного атеросклероза в большинстве случаев происходит во время плановых обследований сердца. Врач может заподозрить патологию по результатам ЭКГ: на нем будут явно видны признаки ишемии. Для подтверждения диагноза используют комплексные методы диагностики коронарного атеросклероза. Обычно они включают:
Выявление коронарного атеросклероза в большинстве случаев происходит во время плановых обследований сердца. Врач может заподозрить патологию по результатам ЭКГ: на нем будут явно видны признаки ишемии. Для подтверждения диагноза используют комплексные методы диагностики коронарного атеросклероза. Обычно они включают:
- стресс-сцинтиграфию, которая позволяет установить местонахождение липидных отложений, их размер и степень выпячивания в просвет сосуда;
- допплерографию сосудов в сочетании с внутрисосудистым УЗИ коронарных артерий, которые необходимы для выявления участков артерий с нарушениями кровотока и сократительных функций;
- рентгенографию сосудов сердца с контрастом (коронарографию), которая призвана определить локализацию и протяженность атеросклеротических очагов;
- эехокардиографию с пристрессом, которая позволяет выявить нарушения сократительной способности сердца и изменения кровотока, которые появляются периодически, например, во время эмоциональных или физических нагрузок.
Кроме того, проводится ряд лабораторных тестов, которые позволяют установить концентрацию липопротеидов высокой плотности в крови.
Заболевание редко поражает один отдел кровеносной системы. При диагностировании коронарного атеросклероза может потребоваться исследование других групп сосудов (головы, нижних конечностей, брюшной полости и так далее).
Видео: коронарография сердца — доступы, техника и этапы
Методы лечения
Подход к терапии заболевания всецело зависит от стадии атеросклеротических изменений и имеющихся симптомов. На начальной стадии атеросклероза коронарных артерий лечение подразумевает консервативное. Для предотвращения дальнейшего развития болезни достаточно изменить образ жизни:
- отказаться от курения и алкоголя;
- нормализовать питание, прежде всего, исключить из меню животные жиры и сладости, заменив их свежими овощами и фруктами, белым диетическим мясом и рыбой;
- регулярно заниматься посильными видами спорта — плаванием, йогой, гимнастикой или спортивной ходьбой (оптимальный вид спорта и степень нагрузок определит лечащий врач).
Помимо укрепления сосудов и нормализации уровня вредных липопротеидов в крови эти меры помогут нормализовать вес.
Показаны при атеросклерозе коронарных артерий сердца и медикаменты. Больным с таким диагнозом назначают комплексную терапию для снижения вредных липидов в крови. Помимо специальной диеты используют статины: Аторвастатин, Розувастатин, Питавастатин и их аналоги. Препараты этой группы активно угнетают ферменты, отвечающие за синтез вредных жировых соединений в гепатоцитах. Помимо этого они способствуют восстановлению внутренней оболочки сосудов. Благодаря такому свойству они незаменимы на начальных стадиях атеросклероза.
Статины не назначаются пациентам с серьезными нарушениями функций печени: при гепатозе, гепатитах, печеночной недостаточности, циррозе.

Помимо этого больным коронарным атеросклерозом назначают препараты, снижающие потребность миокарда в кислороде, уменьшающие выраженность ишемических изменений и уменьшающие риск тромбообразования. С этой целью используют лекарства нескольких групп:
- препараты с содержанием бета-блокаторов — Бисопролол, Небилет, Беталок, Анаприлин;
- препараты, блокирующие АПФ — Эналаприл, Лизиноприл, Периндоприл;
- ингибиторы кальциевых каналов — Амлодипин, Амлотоп, Дилтиазем, Кардилопин;
- средства для разжижения крови и предотвращения тромбообразования — Клопидогрел, Аспикор, Аспирин Кардио.
Дозировка и сочетание препаратов подбирается врачом индивидуально с учетом текущего состояния больного, результатов анализов и имеющихся сопутствующих заболеваний.
Если у больного наблюдаются признаки стенозирующего атеросклероза коронарных артерий, прибегают к хирургическому вмешательству. В ходе операции применяются различные методы:
- аортокоронарное шунтирование для создания искусственного русла в обход пораженных участков артерии;
- баллонная ангиопластика для принудительного расширения просвета артерии;
- стентирование артерии для расширения ее просвета.
Подобные методы позволяют радикально решить проблему в запущенных случаях, однако они не отменяют пожизненный прием перечисленных ранее препаратов.
Прогноз коронарного атеросклероза всецело зависит от своевременного выявления болезни и выполнения пациентом всех предписаний кардиолога. При адекватной и грамотной терапии прогнозы благоприятные, в то время как запущенные случаи атеросклероза сердца часто заканчиваются тяжелыми осложнениями и летальным исходом.
Видео: баллонная ангиопластика и стентирование коронарных артерий
Источник