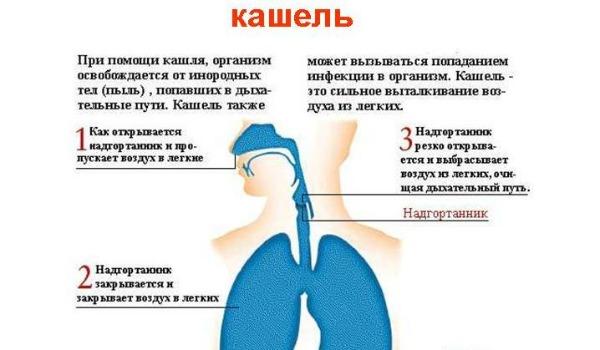
Как лечат бронхит в германии
С ухудшением экологической ситуации заболеваемость бронхитами растет. Миллионы пациентов из разных уголков земного шара приезжают в Германию для того, чтобы подтвердить поставленный врачами диагноз, или чтобы замедлить прогрессирование болезни, или добиться если не выздоровления, то хотя бы стойкой ремиссии.
В мире существует немало людей, страдающих бронхитом. Их беспокоит влажный кашель, одышка. Мало того, что болезнь омрачает жизнь, она еще может спровоцировать тяжелые осложнения (эмфизему легких, дыхательную недостаточность).
В чем преимущества лечения бронхита в немецких клиниках пульмонологии?
- Немецкие клиники оснащены по последнему слову техники, современная аппаратура помогает врачам поставить точный диагноз и назначить оптимальное лечение.
- В педиатрических отделениях используется техника, полностью адаптированная для детей.
- Пульмонологи Германии активно работают с командой врачей других специализаций. Если терапевтические меры не помогают, то подключаются торакальные хирурги.
- Качественные препараты нового поколения все проходят регистрацию и допущены к применению. Пациент может не опасаться, что фармакологические средства могут быть поддельными.
- Строгий контроль за эффективностью препаратов и постоянный мониторинг состояния больного.
- Индивидуальный подход к лечению.
- Прекрасный климат и чистый воздух. Пульмонологические клиники, как правило, располагаются в живописных местах – в парках, на берегу реки или озера.
- Наличие соляных пещер, которые являются важной частью лечения при бронхите.
- Безукоризненный сервис.
Что предлагают для лечения бронхита немецкие пульмонологи?
Лечение бронхита должно быть комплексным, направленным на ликвидацию инфекции, ослаблении спазма, уменьшении воспаления. Оно назначается после полноценного обследования, схема терапии расписывается индивидуально, при этом учитывается много параметров. Лечение включает в себя следующие этапы:
1. Лекарственная терапия.
Лекарственная терапия предусматривает использование препаратов, которые разжижают патологический секрет. Врачи назначают бронхолитики и муколитики, антибактериальные и противовоспалительные препараты. Глюкокортикоиды назначаются по строгим показаниям, короткими курсами. Всё большую роль в лечении бронхита играют иммуномодуляторы.
2. Физиотерапия.
Физиотерапия играет огромную роль в лечении бронхита. Особенно часто используются такие физические процедуры, как оксигенотерапия, электрофорез, ударно-волновая терапия, ультразвук, ингаляции. При хроническом бронхите физиолечение назначается не только в период ремиссии, но и в период обострения. Оно устраняет воспаление, облегчает состояние, способствует нормализации кровообращения и стимулирует адаптационные функции организма. Курс лечения в природных соляных пещерах приводит к наиболее успешным результатам.
3. Диетотерапия.
Отдельное место в лечение бронхита занимает питание. Диетолог расписывает меню пациента. Акцент делается на введение в рацион большого количества фруктов и овощей, ограничение сахара и поваренной соли, исключение щавеля и шпината. Желательно вводить в рацион достаточное количество молочнокислых продуктов.
4. Массаж и дыхательная гимнастика.
ЛФК и массаж помогают бороться с вязкой мокротой, разжижают ее, способствуют отхождению и облегчают вентиляцию легких. Специальный массаж определенных групп мышц улучшает дренаж из мест, которые в спокойном состоянии плохо вентилируются. Врач назначает индивидуальный комплекс упражнений, который зависит от стадии болезни, степени нарушения дыхания, возраста. Правильно подобранная дыхательная гимнастика не только усиливает отток слизи, но и способствуют укреплению дыхательной мускулатуры, увеличению экскурсии грудной клетки, уменьшению проявлений бронхоспазма.
5. Эндоскопические процедуры.
При тяжелом лечении бронхита могут быть назначены бронхоальвеолярный лаваж и лечебная бронхоскопия.
6. Отказ от вредных привычек.
Для того, чтобы лечение было успешным, необходимо, прежде всего, устранить влияние неблагоприятных факторов. Научно доказано, что курение является одной из серьезных причин, провоцирующих патологическую перестройку в бронхах. Согласно статистики у половины всех курящих развивается хронический бронхит. С курящими пациентами в пульмонологических центрах работают психологи, которые помогают избавиться от этой опасной привычки.
Благодаря лечению бронхита в Германии пациенты добиваются стойкой ремиссии и возвращаются к здоровому образу жизни. Оптимальный срок для лечения бронхита – 3 недели.
Если Вам или Вашим знакомым надо найти врача и клинику для лечения любого вида бронхита (в частности, хронического обструктивного ), то позвоните нам по телефону. Мы найдем оптимальный для Вас вариант.
Клиники Германии, специализирующиеся на лечении легочных заболеваний:
- Городская клиника Асклепиос Гаутинг.
- Госпиталь ЦУМ Хайлиген Гайст.
- Клиника Шарите.
- Университетская клиника Аахен.
- Университетская клиника Эссен.
- Университетская клиника Гейдельберга.
- Международный медицинский центр «Вивантес» (Берлин).
- Больничный комплекс Хавелхёэ.
Источник
Узнать цены на лечение в Германии такого заболевания как Бронхит хронический вы можете позвонив нам, или оставив заявку на лечение
Начните лечение в Германии такого заболевания как Бронхит хронический уже сегодня!
Большинство болезней можно вылечить, если вовремя начать лечение
Подавайте заявку на лечение прямо сейчас
БРОНХИТ ХРОНИЧЕСКИЙ — диффузное прогрессирующее воспаление бронхов, не связанное с локальным или генерализованным поражением легких и проявляющееся кашлем. О хроническом характере процесса принято говорить, если кашель продолжается не менее 3 мес в 1 году в течение 2 лет подряд. Хронический бронхит-самая распространенная форма хронических неспецифических заболеваний легких (ХНЗЛ), имеющая тенденцию к учащению.
Этиология, патогенез. Заболевание связано с длительным раздражением бронхов различными вредными факторами (курение, вдыхание воздуха, загрязненного пылью, дымом, окисью углерода, сернистым ангидридом, окислами азота и другими химическими соединениями) и рецидивирующей респираторной инфекцией (главная роль принадлежит респираторным вирусам, палочке Пфейффера, пневмококкам), реже возникает при муковисцидозе, альфа(один)-антитрипсиновой недостаточности. Предрасполагающие факторы -хронические воспалительные и нагноительные процессы в легких, хронические очаги инфекции в верхних дыхательных путях, снижение реактивности организма, наследственные факторы. К основным патогенетическим механизмам относятся гипертрофия и гиперфункция бронхиальных желез с усилением секреции слизи, относительным уменьшением серозной секреции, изменением состава секреции — значительным увеличением в нем кислых мукополисахаридов, что повышает вязкость мокроты. В этих условиях реснитчатый эпителий не обеспечивает опорожнения бронхиального дерева и обычного в норме обновления всего слоя секрета (опорожнение бронхов происходит лишь при кашле). Длительная гиперфункция приводит к истощению мукоцилиарного аппарата бронхов, дистрофии и атрофии эпителия. Нарушение дренажной функции бронхов способствует возникновению бронхогенной инфекции, активность и рецидивы которой в значительной степени зависят от местного иммунитета бронхов и развития вторичной иммунологической недостаточности.
Тяжелое проявление болезни — развитие бронхиальной обструкции в связи с гиперплазией эпителия слизистых желез, отеком и воспалительной инфильтрацией бронхиальной стенки, фиброзными изменениями стенки со стенозированием или облитерацией бронхов, обтурацией бронхов избытком вязкого бронхиального секрета, бронхоспазмом и экспираторным коллапсом стенок трахеи и бронхов. Обструкция мелких бронхов приводит к перерастяжению альвеол на выдохе и нарушению эластических структур альвеолярных стенок, а также появлению гиповентилируемых и полностью невентилируемых зон, функционирующих как артериовенозный шунт; в связи с тем что проходящая через них кровь не оксигенируется, развивается артериальная гипоксемия. В ответ на альвеолярную гипоксию наступает спазм легочных артериол с повышением общего легочного и легочно-артериолярного сопротивления; возникает прекапиллярная легочная гипертензия. Хроническая гипоксемия ведет к полицитемии и повышению вязкости крови, сопровождается метаболическим ацидозом, еще более усиливающим вазоконстрикцию в малом круге кровообращения.
Воспалительная инфильтрация, в крупных бронхах поверхностная, в средних и мелких бронхах, а также бронхиолах может быть глубокой с развитием эрозий, изъязвлений и формированием мезо- и панбронхита. Фаза ремиссии характеризуется уменьшением воспаления в целом, значительным уменьшением экссудации, пролиферацией соединительной ткани и эпителия, особенно при изъязвлении слизистой оболочки. Исходом хронического воспалительного процесса бронхов являются склероз бронхиальной стенки, перибронхиаль-ный склероз, атрофия желез, мышц, эластических волокон, хрящей. Возможно стенозирование просвета бронха или его расширение с образованием бронхоэктазов.
Симптомы, течение. Начало постепенное. Первым симптомом является кашель по утрам с отделением слизистой мокроты. Постепенно кашель начинает возникать и ночью и днем, усиливаясь в холодную погоду, с годами становится постоянным. Количество мокроты увеличивается, она становится слизисто-гнойной или гнойной. Появляется и прогрессирует одышка. Выделяют 4 формы хронического бронхита. При простой, неосложненной форме бронхит протекает с выделением слизистой мокроты без бронхиальной обструкции. При гнойном бронхите постоянно или периодически выделяется гнойная мокрота, но бронхиальная обструкция не выражена. Обструктивный хронический бронхит характеризуется стойкими обструктивными нарушениями. Гнойно-обструктивный бронхит протекает с выделением гнойной мокроты и обструктивными нарушениями вентиляции. В период обострения при любой форме хронического бронхита может развиться бронхоспастический синдром.
Типичны частые обострения, особенно в периоды холодной сырой погоды: усиливаются кашель и одышка, увеличивается количество мокроты, появляются недомогание, пот по ночам, быстрая утомляемость. Температура тела нормальная или субфебрильная, могут определяться жесткое дыхание и сухие хрипы над всей поверхностью легких. Лейкоцитарная формула и СОЭ чаще остаются нормальными;
возможен небольшой лейкоцитоз с палочкоядерным сдвигом в лейкоцитарной формуле. Лишь при обострении гнойных бронхитов незначительно изменяются биохимические показатели воспаления (С-реактивный белок, сиаловые кислоты, серомукоид, фибриноген и др.). В диагностике активности хронического бронхита сравнительно большое значение имеет исследование мокроты: макроскопическое, цитологическое, биохимическое. Так, при выраженном обострении обнаруживают гнойный характер мокроты, преимущественно нейтрофильные лейкоциты, повышение содержания кислых мукополисахаридов и волокон ДНК усиливающих вязкость мокроты, снижение содержания лизоцима и т. д. Обострения хронического бронхита сопровождаются нарастающими расстройствами функции дыхания, а при наличии легочной гипертензии — и расстройствами кровообращения.
Значительную помощь в распознавании хронического бронхита оказывает бронхоскопия, при которой визуально оценивают эндобронхиальные проявления воспалительного процесса (катаральный, гнойный, атрофический, гипертрофический, геморрагический, фибринозно-язвенный эндобронхит) и его выраженность (но только до уровня субсегментарных бронхов). Бронхоскопия позволяет произвести биопсию слизистой оболочки и гистологически уточнить характер поражения, а также выявить трахеобронхиальную гипотоническую дискинезию (увеличение подвижности стенок трахеи и бронхов во время дыхания вплоть до экспираторного спадения стенок трахеи и главных бронхов) и статическую ретракцию (изменение конфигурации и уменьшение просветов трахеи и бронхов), которые могут осложнять хронический бронхит и быть одной из причин бронхиальной обструкции.
Однако при хроническом бронхите основное поражение локализуется чаще всего в более мелких ветвях бронхиального дерева; поэтому в диагностике хронического бронхита используют бронхо- и рентгенографию. На ранних стадиях хронического бронхита изменения на бронхограммах у большинства больных отсутствуют. При длительно текущем хроническом бронхите на бронхограммах могут выявляться обрывы бронхов среднего калибра и отсутствие заполнения мелких разветвлений (вследствие обструкции), что создает картину «мертвого дерева». В периферических отделах могут обнаружиться бронхоэктазы в виде заполненных контрастом мелких полостных образований диаметром до 5 мм, соединенных с мелкими бронхиальными ветвями. На рентгенограммах могут выявляться деформация и усиление легочного рисунка по типу диффузного сетчатого пневмосклероза часто с сопутствующей эмфиземой легких.
Важными критериями диагноза, выбора адекватной терапии, определения ее эффективности и прогноза при хроническом бронхите служат симптомы нарушения бронхиальной проходимости (бронхиальной обструкции): 1) появление одышки при физической нагрузке и выходе из теплого помещения на холод; 2) выделение мокроты после длительного утомительного кашля; 3) наличие свистящих сухих хрипов на форсированном выдохе; 4) удлинение фазы выдоха;
5) данные методов функциональной диагностики. Улучшение показателей вентиляции и механики дыхания при использовании бронхолитических препаратов указывает на наличие бронхоспазма и обратимость нарушений бронхиальной проходимости. В позднем периоде болезни присоединяются нарушения вентиляционно-перфузионных соотношений, диффузионной способности легких, газового состава крови.
Нередко возникает необходимость дифференцировать хронический бронхит от хронической пневмонии, бронхиальной астмы, туберкулеза и рака легкого. В отличие от хронической пневмонии хронический бронхит — всегда диффузное заболевание с постепенным развитием распространенной бронхиальной обструкции и нередко эмфиземы, дыхательной недостаточности и легочной гипертензии (хронического легочного сердца); рентгенологические изменения носят также диффузный характер: перибронхиальный склероз, повышение прозрачности легочных полей в связи с эмфиземой, расширение ветвей легочной артерии. От бронхиальной астмы хронический бронхит отличает отсутствие приступов удушья. Дифференциальный диагноз хронического бронхита и туберкулеза легких основан на наличии или отсутствии признаков туберкулезной интоксикации, микобактерий туберкулеза в мокроте, данных рентгенологического и бронхоскопического исследования, туберкулиновых проб. Очень важно раннее распознавание рака легкого на фоне хронического бронхита. Надсадный кашель, кровохарканье, боль в грудной клетке являются признаками, подозрительными и отношении опухоли, и требуют срочного рентгенологического и бронхологического исследования больного; наиболее информативны при этом томография и бронхография. Необходимо цитологическое исследование мокроты и содержимого бронхов на антипичные клетки.
Лечение, профилактика. В фазе обострения хронического бронхита терапия должна быть направлена на ликвидацию воспалительного процесса в бронхах, улучшение бронхиальной проходимости, восстановление нарушенной общей и местной иммунологической реактивности. Назначают антибиотики и сульфаниламиды курсами, достаточными для подавления активности инфекции. Длительность антибактериальной терапии индивидуальна. Антибиотик подбирают с учетом чувствительности микрофлоры мокроты (бронхиального секрета), назначают внутрь или парентерально, иногда сочетают с внутритрахеальным введением. Показаны ингаляция фитонцидов чеснока или лука (сок чеснока и лука готовят перед ингаляцией, смешивают с 0,25% раствором новокаина или изотоническим раствором натрия хлорида в пропорции
1 часть сока на 3 части растворителя). Ингаляции проводят
2 раза в день; на курс 20 ингаляций. Одновременно с терапией активной инфекции бронхов проводят консервативную санацию очагов назофарингеальной инфекции.
Восстановление или улучшение бронхиальной проходимости — важное звено в комплексной терапии хронического бронхита как при обострении, так и в ремиссии; применяют отхаркивающие, муколитические и бронхоспазмолитические препараты, обильное питье. Отхаркивающим эффектом обладают йодид калия, настой термопсиса, алтейного корня, листьев мать-и-мачехи, подорожника, а также муколитики и производные цистеина. Протеолитические ферменты (трипсин, химотрипсин, химопсин) уменьшают вязкость мокроты, но в настоящее время применяются все реже в связи с угрозой кровохарканья и развития аллергических реакций. Ацетилцистеин (мукомист, мукосольвин, флуимуцил, мистабрен) обладает способностью разрывать дисульфидные связи белков слизи и вызывает сильное и быстрое разжижение мокроты. Применяют в виде аэрозоля 20% раствора по 3-5 мл 2-3 раза в день. Бронхиальный дренаж улучшается при использовании мукорегуляторов, влияющих как на секрет, так и на синтез гликопротеидов в бронхиальном эпителии (бромгексин, или бисольвон). Бромгексин (бисольвон) назначают по 8 мг (по 2 таблетки) 3-4 раза в день в течение 7 дней внутрь, по 4 мг (2 мл) 2-3 раза в день подкожно или в ингаляциях (2 мл раствора бромгексина разводят 2 мл дистиллированной воды) 2-3 раза в день. Перед ингаляцией отхаркивающих средств в аэрозолях применяют бронхолитики для предупреждения бронхоспазма и усиления эффекта от применяемых средств. После ингаляции выполняют позиционный дренаж, обязательный при вязкой мокроте и несостоятельности кашля (2 раза в день с предварительным приемом отхаркивающих средств и 400-600 мл теплого чая).
При недостаточности бронхиального дренажа и наличии симптомов бронхиальной обструкции к терапии добавляют бронхоспазмолитические средства: эуфиллин ректально (или в/в) 2-3 раза в день, холиноблокаторы (атропин, платифиллин внутрь, п/к; атровент в аэрозолях), адреностиму-ляторы (эфедрин, изадрин, новодрин, эуспиран, алупент, тербуталин, сальбутамол, беротек). В условиях стационара внутритрахеальные промывания при гнойном бронхите сочетают с санационной бронхоскопией (3-4 санационных бронхоскопии с перерывом 3-7 дней). Восстановлению дренажной функции бронхов способствуют также лечебная физкультура, массаж грудной клетки, физиотерапия. При возникновении аллергических синдромов назначают хлорид кальция внутрь и в/в антигистаминные средства; при отсутствии эффекта возможно проведение короткого (до снятия аллергического синдрома) курса глюкокортикоидов (суточная доза не должна превышать 30 мг). Опасность активации инфекции не позволяет рекомендовать длительный прием глюкокортикоидов.
При развитии у больного хроническим бронхитом синдрома бронхиальной обструкции можно назначить этимизол (по 0,05-0,1 г 2 раза в день внутрь в течение 1 мес) и гепарин (по 5000 ЕД 4 раза в сутки п/к в течение 3-4 нед) с постепенной отменой препарата. Кроме противоаллергического действия, гепарин в дозе 40 000 ЕД/сут оказывает муколитический эффект. У больных хроническим бронхитом, осложненным дыхательной недостаточностью и хроническим легочным сердцем, показано применение верошпирона (до 150-200 мг/сут).
Диета больных должна быть высококалорийной, витаминизированной. Назначают аскорбиновую кислоту в суточной дозе 1 г, витамины группы В, никотиновую кислоту; при необходимости -левамизол, алоэ, метилурацил. В связи с известной ролью в патогенезе хронического бронхита ряда биологически активных веществ (гистамин, ацетилхолин, ки-нины, серотонин, простагландины) разрабатываются показания к включению в комплексную терапию ингибиторов этих систем. При осложнении заболевания легочной и легочно-сердечной недостаточностью применяют оксигенотерапию, вспомогательную искусственную вентиляцию легких. Кислородная терапия включает ингаляции 30-40% кислорода в смеси с воздухом, она должна быть прерывистой. Это положение основано на том, что при выраженном повышении концентрации углекислоты дыхательный центр стимулируется артериальной гипоксемией. Устранение ее интенсивным и продолжительным вдыханием кислорода приводит к снижению функции дыхательного центра, нарастанию альвеолярной гиповентиляции и гиперкапнической коме. При стабильной легочной гипертензии длительно применяют пролонгированные нитраты, антагонисты ионов кальция (верапамил, фенигидин). Сердечные гликозиды и салуретики назначают при застойной сердечной недостаточности.
Противорецидивная и поддерживающая терапия начинается в фазе стихающего обострения, может проводиться в местных и климатических санаториях, ее назначают также при диспансеризации. Рекомендуется выделять 3 группы диспансерных больных. В первую группу включают больных с резко выраженной дыхательной недостаточностью, легочным сердцем и другими осложнениями болезни, с утратой трудоспособности; больные нуждаются в систематической поддерживающей терапии, которая проводится в стационаре или участковым врачом. Целью терапии является борьба с прогрессированием легочно-сердечной недостаточности, амилоидоза и других возможных осложнений болезни. Осмотр этих больных проводится не реже 1 раза в месяц. Вторую группу составляют больные с частыми обострениями хронического бронхита и умеренными нарушениями функции дыхания. Осмотр больных осуществляется пульмоно-логом 3-4 раза в год, противорецидивные курсы назначают весной и осенью, а также после острых респираторных заболеваний. Удобным методом введения лекарственных средств является ингаляционный; по показаниям проводят санацию бронхиального дерева путем внутритрахеальных промываний, санационной бронхоскопии. При активной инфекции используют антибактериальные препараты. Важное место в комплексе противорецидивных средств занимают меры, направленные на нормализацию реактивности организма: направление в санатории, профилактории, исключение профессиональных вредностей, вредных привычек и т. д. Третью группу составляют больные, у которых Противорецидивная терапия привела к стиханию процесса и отсутствию рецидивов его на протяжении 2 лет. Им показана сезонная профилактическая терапия, включающая средства, направленные на улучшение бронхиального дренажа и повышение реактивности.
Современная медицина в Германии находится на высоком уровне, а лечение за границей пользуется все большей популярностью. С нашей помощью вы можете получить лечение в Германии такого заболевания как: Бронхит хронический
Источник