История болезни облитерирующий атеросклероз артерий нижних конечностей
Облитерирующий атеросклероз артерий нижних конечностей. История болезни.
ПАСПОРТНАЯ ЧАСТЬ
1.Ф. И.О.: _____
2. Возраст: 61 год (20.12.38 г. р. )
3. Дата поступления: 1.09.99 г.
Дата курации: 13.10.99 г.
4. Место жительства: ______
5. Род занятий: пенсионер
ЖАЛОБЫ
На момент курации жалобы на боль в ногах в районе икроножных мышц во время ходьбы. Сердцебиение, одышка.
AN. MORBI.
Три года назад больной обратил внимание на то, что при быстрой ходьбе появлялась, а затем нарастала боль в ногах. По этому поводу обращался в районную поликлинику, где получал консервативную терапию. До начала этого года жалоб не было. В феврале появились боли той же локализации, после чего больной был доставлен в приемное отделение ГКБ №57.
AN. VITAE.
Рос и развивался нормально. Из перенесенных заболеваний отмечает детские инфекции, ОРВИ. С молодости страдал гастритом. В 1976 году поставлен диагноз инфекционно-аллергическая бронхиальная астма (на данный момент в стадии ремиссии). Страдает стенокардией, ИБС, гипертонией. Три года назад при обследовании была обнаружена язва 12 п. к., которая на сегодняшний день после консервативного лечения зарубцевалась. Туберкулез, сахарных диабет, гепатит, венерические болезни отрицает. Аллергоанамнез не отягощен. Из вредных привычек можно отметить курение с 20-ти летнего возраста (около Ѕ пачки в день), ограничений в алкоголе не было.
STATUS PRAESENS.
Общее состояние удовлетворительное, кожные покровы чистые, с сероватым оттенком, влажность, тургор тканей не изменен, видимые слизистые, кости, мышцы без особенностей. Телосложение нормальное. Щитовидная железа не видна, при пальпации безболезненна. Пальпируются две группы лимфатических узлов (до размеров горошины): паховые и переднешейные – подвижные, эластичные, безболезненные, кожа над ними не изменена.
КОСТНО-МЫШЕЧНАЯ СИСТЕМА.
Развитие мышц туловища и конечностей хорошее. Одноименные группы мышц развиты симметрично. Атрофии и гипертрофии мышц нет. Тонус сгибателей и разгибателей конечностей сохранен. Парезов и параличей нет. Мышечная сила выраженная, болезненность при пальпации отсутствует.
Костный скелет пропорциональный, симметрично развитый, телосложение правильное. Болезненность при пальпации грудины, трубчатых костей, позвоночника отсутствует. Конфигурация суставов не изменена. Припухлостей, отеков нет. Болезненности при пальпации суставов нет. Объем активных и пассивных движений в суставах сохранен.
СИСТЕМА ОРГАНОВ ДЫХАНИЯ.
При осмотре: грудная клетка нормостеническая, симметричная, симметрично участвует в акте дыхания, тип дыхания смешанный. ЧД – 19/мин. Пальпаторно грудная клетка резистентна, безболезненна, голосовое дрожание проводится симметрично на обеих половинах грудной клетки. При аускультации дыхание жесткое, единичные сухие хрипы. При сравнительной перкуссии определяется ясный легочный звук.
Топографическая перкуссия.
Верхняя граница лёгких справа слева
Высота стояния верхушек спереди 4 см от ключицы
Высота стояния верхушек сзади на уровне остистого отростка СVII
Ширина полей Кернинга 6 см
Нижняя граница лёгких
По около грудинной линии V межреберье —
По срединно-ключичной линии VI ребро —
По передней подмышечной линии VII ребро
По средней подмышечной линии VIII ребро
По задней подмышечной линии IX ребро
По лопаточной линии X ребро
По околопозвоночной линии остистый отросток Th XI
Дыхательная экскурсия нижнего края лёгких
По средней подмышечной линии 6см 6см
По лопаточной линии 4см 4см
СЕРДЕЧНО-СОСУДИСТАЯ СИСТЕМА
Пульс достаточного наполнения и напряжения, синхронный, ритмичный. Частота пульса 80 ударов/мин. Стенка артерии эластичная. Артериальное давление 150/90 мм рт. ст.
Пульсация на артериях стопы и подколенной артерии левой ноги отсутствует. Выпячивания в области сердца и крупных сосудов не наблюдается.
Верхушечный толчок локализован в V межреберье, ширина — 2 см, не резистентный. Сердечный толчок не определяется. Надчревная пульсация не наблюдается.
Границы относительной сердечной тупости:
Правая — на 1,5 см кнаружи от правого края грудины в IV межре —
берье.
Левая — на 1 см кнутри от линии Сlavicularis sinistra в V
межреберье.
Верхняя — III ребро на 1 см левее линии Parasternalis sinistra.
Границы абсолютной сердечной тупости:
Правая — левый край грудины.
Левая — 1,5 см кнутри от линии Сlavicularis sinistra в V
межреберье.
Верхняя — IV межреберье на 1 см левее линии Parasternalis si —
nistra.
Поперечник сосудистого пучка — 6 см во II межреберье.
Поперечник сердца — 12 см.
В каждой точке аускультации выслушиваются 2 тона. I тон лучше
выслушивается у верхушки, II — у основания. Тоны сердца ритмич —
ные, приглушенные. Акцентирования, патологических шумов, рас —
щеплений и раздвоений тонов нет.
СИСТЕМА ПИЩЕВАРЕНИЯ
Аппетит удовлетворительный. Акты жевания, глотания и прохожде —
ния пищи по пищеводу не нарушены. Отрыжки, изжоги, тошноты,
рвоты нет. Стул не изменен.
Язык, зев, миндалины, глотка без изменений. Слизистые чистые,
розовые, влажные.
Форма живота округлая. Перистальтика не нарушена. Живот участ —
вует в акте дыхания. Асцита нет.
При перкуссии передней брюшной стенки выслушивается тимпаничес —
кий звук, в области печени и селезенки — бедренный звук.
При поверхностной ориентировочной пальпации живот мягкий, спо —
койный, безболезненный. Симптомы раздражения брюшины отрица —
тельные. Напряжения мышц передней брюшной стенки не выявлено.
Диастаза прямых мышц живота нет. Пупочное кольцо не расширено.
Поверхностные опухоли и грыжи не пальпируются.
Результаты глубокой скользящей пальпации:
— сигмовидная кишка — пальпируется в виде цилиндра диаметром 2
см, безболезненная, смещаемая; поверхность ровная, гладкая;
твердой консистенции; неурчащая.
— слепая кишка — пальпируется в виде тяжа диаметром 2,5 см,
безболезненная, смещаемая; поверхность ровная, гладкая; консис —
тенция эластичная; неурчащая.
— поперечная ободочная кишка – пропальпировать не удалось.
— восходящая и нисходящая ободочные кишки — пальпируются в виде
цилиндра диаметром 2,5 см, безболезненные, смещаемые; поверх —
ность ровная, гладкая; консистенция эластичная; неурчащие.
Верхняя граница печени совпадает с нижней границей правого лег —
кого, нижняя проходит по правой реберной дуге. Размеры печени
по Курлову: 10, 9, 8 см. Нижний край печени пальпируется на 0,5
см ниже реберной дуги, эластичный, острый, безболезненный. По —
верхность ровная, гладкая.
Желчный пузырь не пальпируется. Пузырные симптомы отрицатель —
ные. Селезенка не пальпируется. Перкуторно: продольный размер —
8 см, поперечный — 4 см.
Аускультативно перистальтические шумы обычные.
МОЧЕВЫДЕЛИТЕЛЬНАЯ СИСТЕМА.
Суточный диурез около 1,5 литров. Видимых отеков нет. Почки и мочевой пузырь не пальпируются, пальпация точек проекции мочеточников безболезненна. Симптом поколачивания – отрицательный с обеих сторон. Дизурии нет.
НЕРВНО-ПСИХИЧЕСКИЙ СТАТУС.
Больной в сознании, контактен, адекватен, ориентирован в месте и во времени. Общемозговых и менингиальных симптомов нет.
STATUS LOCALIS.
Правая нижняя конечность: теплая, обычной окраски. Движения и чувствительность в полном объеме. Пульсация ослаблена на подколенной артерии и артерии стопы.
Левая нижняя конечность: теплая, обычной окраски. Движения и чувствительность в полном объеме. Пульсация на подколенной артерии и артерии стопы отсутствует.
На сонных артериях пульсация симметрична, шума нет.
Per rectum: патологических образований на высоте пальца нет, исследование безболезненно.
РЕДВАРИТЕЛЬНЫЙ ДИАГНОЗ.
На основании жалоб больного – боли в ногах при ходьбе; на основании данных анамнеза – первое появления аналогичных болей 3 года назад, а также на основании осмотра – ослабление пульсации на подколенной артерии и артерии стопы справа, отсутствие пульса на подколенной артерии и артерии стопы слева,
можно предположить у больного облитерирующий атеросклероз артерий нижних конечностей.
План ОБСЛЕДОВАНИЯ БОЛЬНОГО.
а) общий анализ крови
б) общий анализ мочи
в) ЭКГ
г) ЭхоКГ
д) ангиография
е) доплерография.
ДАННЫЕ ЛАБОРАТОРНЫХ И ИНСТРУМЕНТАЛЬНЫХ МЕТОДОВ.
Общий анализ крови 07.09.99 г.
Лейкоциты – 5,1*109/л
Палочкоядерные – 5 %
Сегментоядерные – 55 %
Эозинофилы – 1 %
Лимфоциты – 32%
Моноциты – 5 %
СОЭ – 4 мм/ч
Эритроциты – 4,26*109/л
Hb – 152 г/л
Тромбоциты – 260
Базофилы – 0
Общий анализ мочи. 10.09.99 г.
Цвет – желтая, прозрачная.
Относительная плотность – 1015
Реакция – кислая
Белок
Лейкоциты – 0-1
Сахар
Аортоартериография 12.10.99 г.
Критическое диффузное стенозирование ПБА до 90 %. Тотальная окклюзия ЛБА.
ЭКГ 13.09.99 г.
Заключение: синусовая тахикардия. Горизонтальное положение оси. Рубцовые изменения в задней диафрагмальной области.
ЭхоКГ 07.10.99 г.
Заключение: умеренная гипертрофия миокарда левого желудочка. Нарушение динамической функции по II типу.
КЛИНИЧЕСКИЙ ДИАГНОЗ
Основное заболевание: облитерирующий атеросклероз артерий нижних конечностей.
Осложнения: окклюзия бедренно-подколенной артерии слева.
Сопутствующие заболевания: ХИБС, стенокардия, гипертоническая болезнь, инфекционно-аллергическая бронхиальная астма, язва 12 п. к.
ОБОСНОВАНИЕ КЛИНИЧЕСКОГО ДИАГНОЗА
На основании жалоб больного на возникновение болей в ногах при ходьбе, инструментальных методов исследования ( ангиография ) можно судить о наличии у больного облитерирующего атеросклероза артерий нижних конечностей и окклюзии бедренно-подколенной артерии слева.
Дифференциальная диагностика проводится с:
1) хронической венозной недостаточностью – синюшность и пастозность голени, набухание подкожных вен, отеки;
2) рожистым воспалением – неравномерная гиперемия, выбухание кожи на пораженных участках;;
3) пояснично-крестцовый радикулит, седалищный неврит – асимметрия чувствительности, локализация болей в области иннервируемой данным нервом, гипотрофия мышц, изменение походки, симптомы натяжения.
4) артериальная недостаточность – бледность конечности, цианоз большого пальца стопы, атрофия мышц голеностопа.
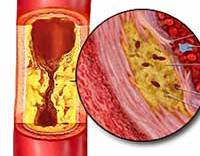
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Основой окклюзионных болезней артерий у большинства больных
является атеросклероз.
Факторы риска атеросклероза (этиология):
а) гипертензия
б) увеличение содержания липидов в сыворотке крови (повышение
ЛПHП и снижение ЛПВП)
в) курение
г) сахарный диабет
д) ожирение
е) принадлежность к мужскому полу
ж) наличие в семейном анамнезе случаев раннего атеросклероза
з) гиподинамия и старение
и) тип личности.
Патогенез и патологическая анатомия:
Гипертрофия мышечного слоя с гиалиновой дегенерацией в мелких
артериях мышечного типа и крупных сосудах. С возрастом возникает
фиброз и утолщение интимы с нарушением структуры эластических во —
локон. Развивается диффузная кальцификация с потерей эластичности
сосудистой стенки, что проявляется увеличением пульсового и систо —
лического давления. Возможно формирование тромбов, ведущих к эм —
болии. Характерно образование очаговых интрамуральных субинтималь —
ных утолщений. Атеросклеротическая бляшка состоит из скопления ли —
пидов, гладкомышечных клеток, соединительной ткани и гликозамино —
гликанов. Ранние атеросклеротические изменения: жировые полоски
( макрофаги, представленные моноцитами ) в дальнейшем превращаю —
щиеся в фиброзные бляшки.
Степень растяжения пораженных сосудов снижена, а скорость распро —
странения пульсовой волны увеличена.
Предложены две основные гипотезы, объясняющие патогенез атероскле —
роза: липидная гипотеза и гипотеза хронического повреждения эндо —
телия. Согласно липидной гипотезе, повышение содержания ЛПHП в
плазме способствует их проникновению в артериальную стенку и на —
коплению там. В стенке ЛПHП окисляются и привлекают моноциты. ЛПHП
обладают цитотоксическими свойствами к эндотелию.
Согласно гипотезе хронического повреждения эндотелия, такое повреж —
дение приводит к утрате эндотелия, адгезии и агрегации тромбоцитов,
хемотаксису моноцитов и Т-лимфоцитов. Из них высвобождается фактор
роста, вызывающий миграцию гладкомышечных клеток из медии в интиму.
Они размножаются и образуют фиброзные бляшки.
В течении ряда лет медленный рост бляшки может привести к стенозу
или полной закупорке сосуда. Содержимое бляшки приходит в контакт
с кровью из-за ее спонтанного растрескивания. Стимулируется обра —
зование тромбов, препятствующих кровотоку.
ЛЕЧЕHИЕ:
При лечении необходимо учитывать этиологию и патогенез заболева —
ния. Возможно как консервативное, так и оперативное лечение.
а) Консервативное лечение:
проводится на ранних стадиях заболевания
— Больной с перемежающейся хромотой должен ходить, если это воз —
можно, 60 мин/сут. При появлении неприятных ощущений больной дол —
жен постоять, пока не пройдет боль, после чего ходьбу нужно про —
должить. Такой способ лечения позволяет значительно увеличить то —
лерантность к ходьбе. Положительный эффект обусловлен как физи —
ческой тренировкой, так и развитием коллатерального кровообра —
щения вследствие повышенной потребности мышц в кислороде.
— Устранение спазма сосудов с помощью спазмолитиков ( но-шпа, ва —
зодилан ) и ганглиоблокаторов ( дипрофен, дикалин, гексоний ).
— снятие болей ( аналгетики, внутриартериальные блокады 1% раст —
вором новокаина эпидуральные блокады ).
— улучшение метаболических процессов в тканях ( витамины группы В,
никотиновая кислота, компламин; ингибиторы брадикининов — ангинин,
продектин, пармидин.
— нормализация процессов свертывания крови, адгезивной и агрега —
ционной функции тромбоцитов, улучшение реологических свойств крови
( антикоагулянты непрямого действия, при соответствующих показа —
ниях — гепарин, реополиглюкин, курантил, трентал, пентоксифиллин ).
— В комплексную терапию следует также включить десенсибилизирую —
щие средства ( димедрол, супрастин и др. ), при показаниях —
противовоспалительные средства ( антипиретики, антибиотики, кор —
тикостероиды ), седативные препараты ( седуксен, элениум ), фи —
зиотерапевтические прцедуры ( УВЧ-терапия, электрофорез ).
Целесообразно применение баротерапии. Этот своеобразный баромас —
саж создает эффект «механического периферического сердца», обес —
печивающего усиление ослабленной циркуляции крови, что является
необходимым условием нормализации патологически измененной тро —
фической функции тканей.
— Местное лечение:
компрессы с мазью Вишневского на участки с трофическими пораже —
ниями в течении 10 дней, 2-3 курса с интервалом 15-20 дней.
спирт-фурацилиновая повязка.
б) Оперативное лечение:
Показанием к выполнению реконструктивных операций является нали —
чие декомпенсации кровообращения в пораженной конечности. Вос —
становление магистрального кровотока достигается с помощью энд —
артериэктомии, шунтирования и протезирования.
Больным с сегментарными окклюзиями артерий, не превышающими по
протяженности 7-9 см, показана эндартериэктомия. Операция зак —
лючается в удалении измененной интимы вместе с атеросклероти —
ческими бляшками и тромбом. Предпочтение следует отдавать отк —
рытой эндартериэктомии. При этом способе производят продольную
артериотомию над облитерированным участком артерии и под конт —
ролем зрения удаляют измененную интиму с тромбом. Для предуп —
реждения сужения в просвет артерии вшивают заплату из стенки
вены или из синтетических тканей ( лавсан, дакрон ). При закры —
том способе имеется опасность повреждения инструментом наружных
слоев артериальной стенки. Эндартериэктомия противопоказана при
значительном распространении окклюзионного процесса, выражен —
ном кальцинозе сосудов. В этих случаях показано шунтирование
или резекция пораженного участка артерии с замещением его плас —
тическим материалом.
При облитерации артерии в бедренно-подколенном сегменте выпол —
няют бедренно-подколенное или бедренно-тибиальное шунтирование
сегментом большой подкожной вены. В качестве пластического ма —
териала может быть использована консервированная вена пупочного
канатика или синтетический протез. Показанием к операции на
аортально-подвздошной области служат инвалидизирующая переме —
жающая хромота или тяжелая ишемия, обусловленная сопутствующи —
ми поражениями дистальных артерий.
При атеросклеротических
поражениях брюшной аорты выполняют аортобедренное шунтирование
с использованием синтетического трансплантата или резекцию би —
фуркации аорты с протезированием.
В некоторых случаях ( при диффузном атеросклеротическом пора —
жении артерий ) весьма эффективна симпатэктомия, устраняющая
нейрогенную вазоконстрикцию.
Если, несмотря на проводимое лечение ишемия пораженной конеч —
ности нарастает, развивается гангрена, показана ампутация,
производить которую следует как можно дистальнее.
ЛЕЧЕНИЕ У ДАННОГО БОЛЬНОГО:
1. Режим – общий;
2. Энап – 10 мг, 2 раза в день;
3. Верапамил – 1 х 3 раза в день;
4. Дигоксин;
5. Гепарин, внутривенно;
6. Реополиглюкин – 400 ml, внутривенно
ДНЕВНИКИ
14.10.99.
Состояние больного удовлетворительное, жалоб нет. Пульсация на подколенной артерии и артерии стопы справа ослаблена. Слева не определяется. АД — 140/70, пульс-84. Дизурии нет, стул нормальный. Температура – 36,7 °С
18.10.99.
Состояние больного удовлетворительное, жалоб нет. Пульсация на подколенной артерии и артерии стопы справа ослаблена. Слева не определяется. АД — 140/70, пульс-84. Дизурии нет, стул нормальный. Температура – 36,7 °С
21.10.99.
Состояние больного удовлетворительное, появились жалобы на сухой кашель и на насморк.
Дыхание жесткое, еденичные сухие хрипы при аускультации. Отделяемое из носа прозрачное, не обильное. АД — 150/80, пульс-86. Пульсация на подколенной артерии и артерии стопы справа ослаблена. Слева не определяется.
ЭТАПНЫЙ ЭПИКРИЗ.
1938г. р. Поступил 1.9.99.в приемный покой ГКБ 57 c жалобами на боль в голенях при ходьбе. При осмотре: температура кожи на ногах не изменена, подвижность и чувствительность сохранены. Пульс ослаблен слева на бедренной и подколенной артериях. Предварительный диагноз — облитерирующий атеросклероз артерий нижних конечностей. Анализы мочи, крови – без паталогии. Была произведена ангиография, после которой был поставлен диагноз — окклюзия бедренно-подколенной артерии слева. Больному назначено консервативное лечение ( энап, реополиглюкин, дигоксин, гепарин, верапамил ). От операции отказался. Положительной динамики при лечении не наблюдалось. 22.10.99 г. выписан из больницы.
ИСПОЛЬЗОВАННАЯ ЛИТЕРАТУРА
1) Вишневский заболевания артерий конечностей
Москва: Медицина, 197с.
2) и др. Хирургические болезни.- Иваново: МИК,1998.-
336 с.
3) H. Патогенез и клиника атеросклероза
Ж. «Фельдшер и акушерка» 1984г, N1, с. 15-20.
4) , Стручков хирургия. Учебник.- М.:
Медицина, 198с.
Îïðåäåëåíèå æàëîá áîëüíîãî íà ìîìåíò êóðàöèè, èçó÷åíèå àíàìíåçà æèçíè è çàáîëåâàíèÿ. Îñóùåñòâëåíèå îñìîòðà ãðóäíîé êëåòêè, îðãàíîâ êðîâîîáðàùåíèÿ è ïèùåâàðåíèÿ. Îáîñíîâàíèå äèàãíîçà îáëèòåðèðóþùåãî àòåðîñêëåðîçà àðòåðèé íèæíèõ êîíå÷íîñòåé ó áîëüíîãî.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
ÃÁÎÓÂÏÎÒâåðñêîéÃÌÓÌèíçäðàâàÐîññèè
Êàôåäðà ñåðäå÷íî-ñîñóäèñòîé õèðóðãèè
ÈÑÒÎÐÈßÁÎËÅÇÍÈ
Êóðàòîð: ñòóäåíòêà 514 ãðóïïû
ëå÷åáíîãî ôàêóëüòåòà Ãàñàíîâà Àëèíà
Òâåðü 2015
1. Ïàñïîðòíàÿ ÷àñòü
1. ÔÈÎ áîëüíîãî Ã.Å.Þ.
2. Âîçðàñò, äàòà ðîæäåíèÿ 18.06.1941ã
3. Ìåñòî æèòåëüñòâà ã.Êèìðû
4. Ìåñòî ðàáîòû, äîëæíîñòü ïåíñèîíåð
5. Äàòà ïîñòóïëåíèÿ 25.03.15ã
6. Êåì áûë íàïðàâëåí: ïîëèêëèíèêà ïî ìåñòó æèòåëüñòâà
7. Äèàãíîç, ñ êîòîðûì áîëüíîé áûë íàïðàâëåí â ñòàöèîíàð: Îáëèòåðèðóþùèé àòåðîñêëåðîç ñîñóäîâ íèæíèõ êîíå÷íîñòåé
8. Êëèíè÷åñêèé äèàãíîç
Îñíîâíîå çàáîëåâàíèå: Îáëèòåðèðóþùèé àòåðîñêëåðîç àðòåðèé íèæíèõ êîíå÷íîñòåé. Îêêëþçèÿ áåäðåííî- ïîäêîëåííîãî ñåãìåíòà ñëåâà. Ïîäâçäîøíî — áåäðåííîå àëëîøóíòèðîâàíèå ñïðàâà(2007ã.)
Îñëîæíåíèÿ: Õðîíè÷åñêàÿ èøåìèÿ íèæíèõ êîíå÷íîñòåé 2Á
Ñîïóòñòâóþùèå çàáîëåâàíèÿ: Õðîíè÷åñêèé ãàñòðèò. Ðåìèññèÿ.
2. Æàëîáû áîëüíîãî
Æàëîáû íà ìîìåíò êóðàöèè: æàëîáû íà áîëè â èêðîíîæíîé ìûøöå ïðè õîäüáå íà íå äàëüíèå ðàññòîÿíèÿ (îêîëî 15 ì),èñ÷åçàþùèå â ñîñòîÿíèè ïîêîÿ, íà îíåìåíèå ïàëüöåâ ëåâîé ñòîïû. Íî÷íûõ áîëåé íåò.
3. Àíàìíåç çàáîëåâàíèÿ
Ñ÷èòàåò ñåáÿ áîëüíûì ñ 2005 ãîäà, êîãäà âïåðâûå ïðè áûñòðîé õîäüáå íà áîëüøèå ðàññòîÿíèÿ âîçíèêëè áîëè â ïðàâîì áåäðå, êîòîðûå ïðîõîäèëè â ïîêîå. Ñî âðåìåíåì äèñòàíöèÿ õîäüáû áåç áîëè óìåíüøèëàñü äî 100 ìåòðîâ. Ïî ïîâîäó äàííûõ áîëåé îáðàòèëñÿ â ïîëèêëèíèêó ïî ìåñòó æèòåëüñòâà, îòêóäà áûë íàïðàâëåí íà êîíñóëüòàöèþ ê ñåðäå÷íî — ñîñóäèñòîìó õèðóðãó.
Ñ ôåâðàëÿ ïî ìàðò 2007 ãîäà íàõîäèëñÿ â îòäåëåíèè ñåðäå÷íî- ñîñóäèñòîé õèðóðãèè ÎÊÁ ã.Òâåðè. Âûïîëíåíà îïåðàöèÿ ïîäâçäîøíî- áåäðåííîå àëëîøóíòèðîâàíèå ñïðàâà.
2 ðàçà â ãîä ïîëó÷àåò ïðîôèëàêòè÷åñêîå ëå÷åíèè â Êèìðàõ.
Íàñòîÿùåå óõóäøåíèå îêîëî 4 ìåñÿöåâ íàçàä, êîãäà äèñòàíöèÿ õîäüáû áåç áîëè ñîêðàòèëàñü äî 15 ìåòðîâ. Îáðàòèëñÿ ê õèðóðãó ïî ìåñòó æèòåëüñòâà. Ïðîâåäåíî ÓÇÄÑ. Ðåêîìåíäîâàíî àíãèîãðàôè÷åñêîå èññëåäîâàíèå.
Ãîñïèòàëèçèðîâàí â ïëàíîâîì ïîðÿäêå â îòäåëåíèå ñåðäå÷íî-ñîñóäèñòîé õèðóðãèè ÎÊÁ ã.Òâåðè.
4. Àíàìíåç æèçíè
Ðîäèëñÿ 18.06.1941ã â Äíåïðîïåòðîâñêå â ïîëíîé ñåìüå.  ðàçâèòèè íå îòñòàâàë îò ñâåðñòíèêîâ. Ïî îêîí÷àíèþ øêîëû ïîñòóïèë â Äîðîæíîå ó÷èëèùå. Ñ 1961 ïî 1964 ïðîõîäèë âîåííóþ ñëóæáó â ã.Êèìðû, êóäà â ïîñëåäñòâèè è ïåðååõàë æèòü. Íà ïðîòÿæåíèè ìíîãèõ ëåò ïðîðàáîòàë ñòîëÿðîì.
Æèëèùíî-áûòîâûå óñëîâèÿ îöåíèâàåò êàê óäîâëåòâîðèòåëüíûå.
Ïèòàíèå ðåãóëÿðíîå.
Ïåðåíåñåííûå çàáîëåâàíèÿ: ðåäêèå ïðîñòóäíûå çàáîëåâàíèÿ, òðàâì â àíàìíåçå íåò; èç ïåðåíåñåííûõ îïåðàöèé àïïåíäýêòîìèÿ (1948 ã).
Ýïèäåìèîëîãè÷åñêèé àíàìíåç: êîíòàêòû ñ èíôåêöèîííûìè áîëüíûìè îòðèöàåò.
Âðåäíûå ïðèâû÷êè: êóðèò â òå÷åíèå 58 ëåò( ïî 1 ïà÷êå â äåíü).
Ñåìåéíûé àíàìíåç è íàñëåäñòâåííîñòü :ðîäèòåëåé íå ïîìíèò. Æåíàò. Äâîå äåòåé.
Àëëåðãè÷åñêèé àíàìíåç: íå îòÿãîùåí.
5. Îáúåêòèâíîå èññëåäîâàíèå
Îáùåå ñîñòîÿíèå áîëüíîãî óäîâëåòâîðèòåëüíîå,ñîçíàíèå ÿñíîå, ïîëîæåíèå â ïîñòåëè àêòèâíîå.
Ôèçèêàëüíûåäàííûå: êîíñòèòóöèîííûé òèï íîðìîñòåíè÷åñêèé, ðîñò 172 ñì., âåñ 68.
Êîæàèâèäèìûåñëèçèñòûå, Êîæíûå ïîêðîâû è âèäèìûå ñëèçèñòûå ôèçèîëîãè÷åñêîé îêðàñêè è âëàæíîñòè. Ñïðàâà èìååòñÿ ïîñëåîïåðàöèîííûé ðóáåö ïî ïîâîäó àëëîøóíòèðîâàíèÿ ïðîòÿæåííîñòüþ 33-35 ñì(îò ïðàâîé ïîäâçäîøíîé îáëàñòè äî ñåðåäèíû ïåðåäíåé ïîâåðõíîñòè áåäðà).
Òèï îâîëîñåíèÿ ïî ìóæñêîìó òèïó.
Ðàçâèòèå ïîäêîæíî-æèðîâîé êëåò÷àòêè óìåðåííî. Îòåêîâ, ïàñòîçíîñòè íåò.
Ëèìôàòè÷åñêèå óçëû (ïîä÷åëþñòíûå, øåéíûå, íàä- è ïîäêëþ÷è÷íûå, ëîêòåâûå, ïîäìûøå÷íûå, ïàõîâûå) ýëàñòè÷åñêîé êîíñèñòåíöèè, áåçáîëåçíåííûå ïðè ïàëüïàöèè, íå ñïàÿííûå ìåæäó ñîáîé è îêðóæàþùèìè òêàíÿìè.
Ñòåïåíü ðàçâèòèÿ ìûøö íîðìàëüíàÿ, òîíóñ ìûøö íîðìàëüíûé.
Êîñòè ÷åðåïà, ãðóäíîé êëåòêè, òàçà è êîíå÷íîñòåé áåç äåôîðìàöèè, êîíöåâûå ôàëàíãè ïàëüöû êèñòåé è ñòîï íå èçìåíåíû. Êîíôèãóðàöèÿ ñóñòàâîâ íîðìàëüíàÿ.
Îðãàíûäûõàíèÿ
äûõàíèå ÷åðåç íîñ ñâîáîäíîå. Íîñîâûõ êðîâîòå÷åíèé íåò. Îáîíÿíèå íå èçìåíåíî
Îñìîòðãðóäíîéêëåòêè:
ñòàòè÷åñêèé:
Ãðóäíàÿ êëåòêà àñòåíè÷åñêàÿ, ñèììåòðè÷íàÿ, çàïàäàíèÿ ãðóäíîé êëåòêè ñ îäíîé ñòîðîíû íåò. Èñêðèâëåíèé ïîçâîíî÷íèêà íåò. Íàä- è ïîäêëþ÷è÷íûå ÿìêè óìåðåííî âûðàæåííûå, îäèíàêîâûå ñ îáåèõ ñòîðîí. Ëîïàòêè îòñòàþò îò ãðóäíîé êëåòêè. Õîä ðåáåð îáû÷íûé.
äèíàìè÷åñêèé:
Òèï äûõàíèÿ — áðþøíîé. Äûõàíèå ïðàâèëüíîå, ïîâåðõíîñòíîå, ðèòìè÷íîå, ÷àñòîòà äûõàíèÿ 24/ìèí, ïðàâàÿ ïîëîâèíà ãðóäíîé êëåòêè îòñòàåò â àêòå äûõàíèÿ. Øèðèíà ìåæðåáåðíûõ ïðîìåæóòêîâ 1,5 ñì, âûáóõàíèÿ èëè çàïàäåíèÿ èõ ïðè ãëóáîêîì äûõàíèè íåò. Ìàêñèìàëüíàÿ äâèãàòåëüíàÿ ýêñêóðñèÿ — 4 ñì.
Ïàëüïàöèÿãðóäíîéêëåòêè:
Ãðóäíàÿ êëåòêà ýëàñòè÷íà, öåëîñòíîñòü ðåáåð íå íàðóøåíà. Áîëåçíåííîñòè ïðè ïàëüïàöèè íåò. Óñèëåíèÿ ãîëîñîâîãî äðîæàíèÿ íåò.
Ñðàâíèòåëüíàÿïåðêóññèÿ:
Íàä ëåãî÷íûìè ïîëÿìè âûñëóøèâàåòñÿ ÿñíûé ëåãî÷íûé çâóê.
Òîïîãðàôè÷åñêàÿïåðêóññèÿ:
Íèæíÿÿ ãðàíèöà ëåãêèõ: Ïðàâîå ëåãêîå: Ëåâîå ëåãêîå:
Lin. parasternalis VI ìåæðåáåðüå
Lin. Clavicularis VII ìåæðåáåðüå
Lin. axillaris ant. VIII ðåáðî VIII ðåáðî
Lin. axillaris med. IX ðåáðî IX ðåáðî
Lin. axillaris post. X ðåáðî X ðåáðî
Lin. Scapularis XI ðåáðî XI ðåáðî
Lin. paravertebralis îñòèñòûé îòðîñòîê XI vert. Thor Îñòèñòûé îòðîñòîê XI vert. thor.
Àóñêóëüòàöèÿëåãêèõ:
Íàä ëåãî÷íûìè ïîëÿìè âûñëóøèâàåòñÿ æåñòêîå âåçèêóëÿðíîå äûõàíèå. Áðîíõèàëüíîå äûõàíèå âûñëóøèâàåòñÿ íàä ãîðòàíüþ, òðàõååé è êðóïíûìè áðîíõàì. Ñóõèå ñâèñòÿùèå õðèïû ïðè ôîðñèðîâàííîì âûäîõå, êðåïèòàöèè íåò.
×ÄÄ 17 â ìèí.
Îðãàíûêðîâîîáðàùåíèÿ
Ñåðäå÷íûé òîë÷îê íå îïðåäåëÿåòñÿ, ãðóäíàÿ êëåòêà â ìåñòå ïðîåêöèè ñåðäöà íå èçìåíåíà, âåðõóøå÷íûé òîë÷îê âèçóàëüíî íå îïðåäåëÿåòñÿ, ñèñòîëè÷åñêîãî âòÿæåíèÿ ìåæðåáåðíîé îáëàñòè íà ìåñòå âåðõóøå÷íîãî òîë÷êà íåò, ïàòîëîãè÷åñêèõ ïóëüñàöèé íåò.
Âåðõóøå÷íûé òîë÷îê îïðåäåëÿåòñÿ â V ìåæðåáåðüå ïî ëåâîé ñðåäíåêëþ÷è÷íîé ëèíèè íà ïëîùàäè îêîëî 2,5 ñì. êâ. Âåðõóøå÷íûé òîë÷îê, ðåçèñòåíòíûé, âûñîêèé, ðàçëèòîé, óñèëåííûé. Ñåðäå÷íûé òîë-÷îê ïàëüïàòîðíî íå îïðåäåëÿåòñÿ. Ñèìïòîì » êîøà÷üåãî ìóðëûêàíüÿ » íà âåðõóøêå ñåðäöà è â ìåñòå ïðîåêöèè àîðòàëüíîãî êëàïàíà îòñóòñòâóåò. Ãðàíèöà îòíîñèòåëüíîé òóïîñòè ñåðäöà îïðåäåëÿåòñÿ:
Ïðàâàÿ Ïî ïðàâîìó êðàþ ãðóäèíû â IV ìåæðåáå-ðüå, (îáðàçîâàíà ïðàâûì ïðåäñåðäèåì)
Âåðõíÿÿ â III ìåæðåáåðüå (ëåâûì ïðåäñåðäèåì).
Ëåâàÿ Ëåâàÿ ñðåäíåêëþ÷è÷íàÿ ëèíèÿ â V ìåæðå-áåðüå (îáðàçîâàíà ëåâûì æåëóäî÷êîì).
Ãðàíèöà àáñîëþòíîé òóïîñòè ñåðäöà îïðåäåëÿåòñÿ:
Ïðàâàÿ Ïî ëåâîìó êðàþ ãðóäèíû â IV ìåæðåáåðüå (îáðàçîâàíà ïðàâûì ïðåäñåðäèåì)
Âåðõíÿÿ â IV ìåæðåáåðüå ( ëåâûì ïðåäñåðäèåì).
Ëåâàÿ â V ìåæðåáåðüå íà 1,5 ñì êíóòðè îò ëåâîé ñðåäíåêëþ÷è÷íîé ëèíèè. (îáðàçîâàíà ëåâûì æåëóäî÷êîì).
Êîíòóðû ñåðäå÷íî-ñîñóäèñòîãî ïó÷êà îïðåäåëÿþòñÿ:
Ïðàâûé 1, 2 ìåæðåáåðüå 2,5 ñì
3 ìåæðåáåðüå 3 ñì;
4 ìåæðåáåðüå 3,5 ñì îò ñðåäèííîé ëèíèè âïðàâî.
Ëåâûé 1, 2 ìåæðåáåðüå 3 ñì;
3 ìåæðåáåðüå 5 ñì;
4 ìåæðåáåðüå 8 ñì;
5 ìåæðåáåðüå 10 ñì îò ñðåäèííîé ëèíèè âëåâî.
Ïóëüñ îäèíàêîâûé íà îáåèõ ëó÷åâûõ àðòåðèÿõ: ÷àñòîòà 86 óä/ìèí, ïîëíûé, ÷àñòûé, íàïðÿæåííûé
Àðòåðèàëüíîå äàâëåíèå 130 / 90ìì.ðò.ñò.
Îðãàíûïèùåâàðåíèÿ
Ñëèçèñòàÿ îáîëî÷êà ïîëîñòè ðòà è ãëîòêè ðîçîâàÿ, ÷èñòàÿ, âëàæíàÿ. Çàïàõà èçî ðòà íåò. ßçûê âëàæíûé, áåëûé íàëåò íà êîðíå ÿçûêà, âêóñîâûå ñîñî÷êè õîðîøî âûðàæåíû, ðóáöîâ íåò. Ïîëîñòü ðòà ñàíèðîâàíà. Ìèíäàëèíû íå âûñòóïàþò èç-çà íåáíûõ äóæåê, ëàêóíû íåãëóáîêèå, áåç îòäåëÿåìîãî. Óãëû ãóá áåç òðåùèí.
Îñìîòðæèâîòà.Ïîâåðõíîñòíàÿîðèåíòèðîâî÷íàÿïàëüïàöèÿæèâîòàïîÎáðàçöîâó_Ñòðàæåñêî.
Ïåðåäíÿÿ áðþøíàÿ ñòåíêà ñèììåòðè÷íà, ó÷àñòâóåò â àêòå äûõàíèÿ. Áðþøíîé ïðåññ ðàçâèò óìåðåííî. Âèäèìàÿ ïåðèñòàëüòèêà êèøå÷íèêà íå îïðåäåëÿåòñÿ. Ðàñøèðåíèÿ ïîäêîæíûõ âåí æèâîòà íåò. Ãðûæåâûõ âûïÿ÷èâàíèé è ðàñõîæäåíèÿ ìûøö æèâîòà íåò.  ïðàâîé ïîäâçäîøíîé îáëàñòè èìååòñÿ ïîñëåîïåðàöèîííûé ðóáåö äëèíîé 8-10ñì. Ñèìïòîì Ùåòêèíà-Áëþìáåðãà íå îïðåäåëÿåòñÿ. Ñèìïòîì Ðîâçèíãà è äðóãèå ñèìïòîìû ðàçäðàæåíèÿ áðþøèíû îòðèöàòåëüíûå.
Ãëóáîêàÿìåòîäè÷åñêàÿñêîëüçÿùàÿòîïîãðàôè÷åñêàÿïàëüïàöèÿ.
1. Ñèãìîâèäíàÿ êèøêà ïàëüïèðóåòñÿ â ëåâîé ïîäâçäîøíîé îáëàñòè â âèäå ãëàäêîãî, ïëîòíîãî òÿæà, áåçáîëåçíåííà, íå óð÷èò ïðè ïàëüïàöèè. Òîëùèíà 3 ñì. Ïîäâèæíà.
2. Ñëåïàÿ êèøêà ïàëüïèðóåòñÿ â ïðàâîé ïîäâçäîøíîé îáëàñòè â âèäå ãëàäêîãî ýëàñòè÷íîãî öèëèíäðà òîëùèíîé 3 ñì, íå óð÷èò. Ïîäâèæíà. Àïïåíäèêñ íå ïàëüïèðóåòñÿ.
3. Âîñõîäÿùàÿ ÷àñòü îáîäî÷íîé êèøêè ïàëüïèðóåòñÿ â ïðàâîé ïîäâçäîøíîé îáëàñòè â âèäå áåçáîëåçíåííîãî òÿæà øèðèíîé 3 ñì, ýëàñòè÷íà, ïîäâèæíà, íå óð÷èò.
4. Íèñõîäÿùàÿ ÷àñòü îáîäî÷íîé êèøêè ïàëüïèðóåòñÿ â ëåâîé ïîäâçäîøíîé îáëàñòè â âèäå òÿæà ýëàñòè÷íîé êîíñèñòåíöèè øèðèíîé 3 ñì, áåçáîëåçíåííà, ïîäâèæíà, íå óð÷èò.
5. Ïîïåðå÷íàÿ îáîäî÷íàÿ êèøêà ïàëüïèðóåòñÿ â ëåâîé ïîäâçäîøíîé îáëàñòè â âèäå öèëèíäðà óìåðåííîé ïëîòíîñòè òîëùèíîé 2 ñì, ïîäâèæíà, áåçáîëåçíåííà, íå óð÷èò.
6. Áîëüøàÿ êðèâèçíà æåëóäêà îïðåäåëÿåòñÿ íà 4 ñì âûøå ïóïêà. Ïðè ïàëüïàöèè áîëüøàÿ êðèâèçíà îïðåäåëÿåòñÿ â âèäå âàëèêà ýëàñòè÷íîé êîíñèñòåíöèè, áåçáîëåçíåííà, ïîäâèæíà.
7. Ïðèâðàòíèê ïàëüïèðóåòñÿ â âèäå òîíêîãî öèëèíäðà ýëàñòè÷íîé êîíñèñòåíöèè, äèàìåòðîì îêîëî 2 ñì., áåçáîëåçíåí, íå óð÷èò, ìàëîïîäâèæåí.
Ïåðêóññèÿæèâîòà:
Îïðåäåëÿåòñÿ âûñîêèé òèìïàíè÷åñêèé çâóê. Ñèìïòîì Ìåíäåëÿ îòñóòñòâóåò. Ñâîáîäíàÿ æèäêîñòü èëè ãàç â áðþøíîé ïîëîñòè íå îïðåäåëÿþòñÿ.
Àóñêóëüòàöèÿæèâîòà:
Øóì òðåíèÿ áðþøèíû îòñóòñòâóåò. Âûñëóøèâàåòñÿ øóì ïåðèñòàëüòèêè êèøå÷íèêà.
Ïå÷åíü
Âûáóõàíèÿ â ïðàâîì ïîäðåáåðüå è ýïèãàñòðàëüíîé îáëàñòè îòñóòñòâóþò.
Ðàñøèðåíèÿ êîæíûõ âåí è àíàñòîìîçîâ, òåëåàíãèîýêòàçèè îòñóòñòâóþò.
Ïàëüïàöèÿ:
Ïå÷åíü ïàëüïèðóåòñÿ ïî ïðàâîé ïåðåäíåé ïîäìûøå÷íîé, ñðåäèííî-êëþ÷è÷íîé è ïåðåäíåé ñðåäèííîé ëèíèÿì ïî ìåòîäó Îáðàçöîâà-Ñòðàæåñêî. Íèæíèé êðàé ïå÷åíè çàêðóãëåííûé, ðîâíûé, ýëàñòè÷åñêîé êîíñèñòåíöèè.
Ïåðêóññèÿ:
Ðàçìåðû ïå÷åíè ïî Êóðëîâó: 10õ8õ7 ñì
Æåë÷íûéïóçûðü.
Æåë÷íûé ïóçûðü íå ïàëüïèðóåòñÿ. Ñèìïòîì Îðòíåðà-Ãðåêîâà. Ôðåíèêóñ-ñèìïòîì îòðèöàòåëüíûé.
Ñåëåçåíêà:
äëèííèê 6 ñì
ïîïåðå÷íèê 4 ñì
Îðãàíûìî÷åîòäåëåíèÿ
Ñèìïòîì ïîêîëà÷èâàíèÿ îòðèöàòåëüíûé
Ôèçèîëîãè÷åñêèå îòïðàâëåíèÿ â íîðìå.
Àíãèîõèðóðãè÷åñêèéñòàòóñ:
Ïðàâàÿ ñòîïà ðîçîâàÿ, òåïëàÿ. Îáåäíåíèå âîëîñÿíîãî ïîêðîâà ãîëåíåé. Âèäèìîé ãèïîòðîôèè èëè àòðîôèè ìûøö íåò. Ïóëüñàöèÿ íà a. dorsalis pedis, a. tibialis posterior, a. poplitea è íà a. Femoralis ïðàâîé íîãè ñîõðàíåíà. Ïðè àóñêóëüòàöèè øóìû íå âûñëóøèâàþòñÿ.
Ëåâàÿ ñòîïà áëåäíàÿ, ïðîõëàäíàÿ. Îáåäíåíèå âîëîñÿíîãî ïîêðîâà ãîëåíè.. Íà a. femoralis ñëåâà ïóëüñàöèÿ ñîõðàíåíà. Ïóëüñàöèÿ íà a. dorsalis pedis, a. tibialis posterior, a. Poplitea îòñóòñòâóåò. Ïðè àóñêóëüòàöèè îïðåäåëÿåòñÿ ñèñòîëè÷åñêèé øóì íàä ïîäâçäîøíîé àðòåðèåé.
Òðîôè÷åñêèõ ÿçâ íåò. Äâèæåíèÿ è ÷óâñòâèòåëüíîñòü â îáåèõ êîíå÷íîñòÿõ ñîõðàíåíû â ïîëíîì îáúåìå.
6. Ïðåäâàðèòåëüíûé äèàãíîç è åãî îáîñíîâàíèå
Íà îáîñíîâàíèè æàëîá(áîëè â èêðîíîæíîé ìûøöå ïðè õîäüáå íà íå äàëüíèå ðàññòîÿíèÿ îêîëî 15 ì, èñ÷åçàþùèå â ñîñòîÿíèè ïîêîÿ, íà îíåìåíèå ïàëüöåâ ëåâîé ñòîïû), àíàìíåçà(âïåðâûå áîëè âîçíèêëè â áåäðå 2005 ãîäó, îêîëî 4õ ìåñÿöåâ íàçàä ñîêðàòèëîñü äèñòàíöèÿ áåçáîëåâîé õîäüáû äî 15 ìåòðîâ. Ãîñïèòàëèçèðîâàí â ïëàíîâîì ïîðÿäêå â îòäåëåíèå ñåðäå÷íî- ñîñóäèñòîé õèðóðãèè ÎÊÁ ã. Òâåðè), îáúåêòèâíîãî èññëåäîâàíèÿ(Ëåâàÿ ñòîïà áëåäíàÿ, ïðîõëàäíàÿ. Îáåäíåíèå âîëîñÿíîãî ïîêðîâà ãîëåíè.. Íà a. femoralis ñëåâà ïóëüñàöèÿ ñîõðàíåíà. Ïóëüñàöèÿ íà a. dorsalis pedis, a. tibialis posterior, a. Poplitea îòñóòñòâóåò. Ïðè àóñêóëüòàöèè îïðåäåëÿåòñÿ ñèñòîëè÷åñêèé øóì íàä ïîäâçäîøíîé àðòåðèåé) óñòàíîâëåí äèàãíîç:
Îñíîâíîå çàáîëåâàíèå: Îáëèòåðèðóþùèé àòåðîñêëåðîç àðòåðèé íèæíèõ êîíå÷íîñòåé. Îêêëþçèÿ áåäðåííî- ïîäêîëåííîãî ñåãìåíòà ñëåâà. Ïîäâçäîøíî — áåäðåííîå àëëîøóíòèðîâàíèå ñïðàâà(2007ã.)
Îñëîæíåíèÿ: Õðîíè÷åñêàÿ èøåìèÿ íèæíèõ êîíå÷íîñòåé 2Á.
Ñîïóòñòâóþùèå çàáîëåâàíèÿ: Õðîíè÷åñêèé ãàñòðèò. Ðåìèññèÿ.
îáëèòåðèðóþùèé àòåðîñêëåðîç àðòåðèÿ áîëüíîé
7. Ïëàí îáñëåäîâàíèÿ
1.Êëèíèåñêèé àíàëèç êðîâè( äëÿ âûÿâëåíèÿ âîñïàëèòåëüíûõ ïðîöåññîâ â îðãàíèçìå, àíåìèè)
2. Áèîõèìè÷åñêèé àíàëèç êðîâè (áèëèðóáèí, ÀÑÒ, ÀËÒ, ãëþêîçà, ìî÷åâèíà, êðåàòèíèí, õîëåñòåðèí è åãî ôðàêöèè, îáùèé áåëîê è åãî ôðàêöèè)(äëÿ îöåíêè ñîñòîÿíèÿ âíóòðåííèõ îðãàíîâ: ïå÷åíè, ïî÷åê, ïîäæåëóäî÷íîé æåëåçû, äëÿ îöåíêè ìåòàáîëèçìà)
3. Îáùèé àíàëèç ìî÷è(äëÿ âûÿâëåíèÿ ïàòîëîãèè ïî÷åê)
4. Ðåàêöèÿ Âàññåðìàíà(íà íàëè÷èå ñèôèëèñà)
5. Îïðåäåëåíèå ãðóïïû êðîâè è ðåçóñ ôàêòîðà
6. ÝÊÃ
7. Óëüòðàçâóêîâàÿ äîïïëåðîãðàôèÿ ñîñóäîâ íèæíèõ êîíå÷íîñòåé(äëÿ ïîëó÷åíèÿ èíôîðìàöèè î ñêîðîñòè è õàðàêòåðå êðîâîòîêà, äàâëåíèè,íàïðàâëåíèè òîêà êðîâè â ñîñóäå, ñòåïåíè ïðîõîäèìîñòè ñîñóäîâ)
8. Àíãèîãðàôèÿ ñîñóäîâ íèæíèõ êîíå÷íîñòåé (Ïîçâîëÿåò îïðåäåëèòü ëîêàëèçàöèþ è ïðîòÿæåííîñòü ïàòîëîãè÷åñêîãî ïðîöåññà, ñòåïåíü ïîðàæåíèÿ àðòåðèé (îêêëþçèÿ, ñòåíîç), õàðàêòåð êîëëàòåðàëüíîãî êðîâîîáðàùåíèÿ, ñîñòîÿíèå äèñòàëüíîãî êðîâåíîñíîãî ðóñëà.)
8. Äèôôåðåíöèàëüíûé äèàãíîç
Îáëèòåðèðóþùèé àòåðîñêëåðîç ñîñóäîâ íèæíèõ êîíå÷íîñòåé íåîáõîäèìî äèôôåðåíöèðîâàòü ñ:
— îáëèòåðèðóþùèì ýíäàðòåðèèòîì. Èñêëþ÷èòü äèàãíîç ýíäàðòåðèèòà ïîçâîëÿþò ñëåäóþùèå äàííûå: ïîðàæåíèå ïðåèìóùåñòâåííî ïðîêñèìàëüíûõ (êðóïíûõ) àðòåðèé; áûñòðîå ïðîãðåññèðîâàíèå áîëåçíè; îòñóòñòâèå â àíàìíåçå âîëíîîáðàçíîãî òå÷åíèÿ çàáîëåâàíèÿ, ñåçîííûõ îáîñòðåíèé;
— îáëèòåðèðóþùèì òðîìáàíãèèòîì. Äèàãíîç îáëèòåðèðóþùåãî òðîìáàíãèèòà ïîçâîëÿåò èñêëþ÷èòü îòñóòñòâèå òðîìáîôëåáèòà ïîâåðõíîñòíûõ âåí ìèãðèðóþùåãî õàðàêòåðà; îòñóòñòâèå îáîñòðåíèé, ñîïðîâîæäàþùèõñÿ òðîìáîçîì àðòåðèàëüíîãî è âåíîçíîãî ðóñëà;
— áîëåçíüþ Ðåéíî. Ïîðàæåíèå êðóïíûõ ñîñóäîâ íèæíèõ êîíå÷íîñòåé, îòñóòñòâèå ïóëüñàöèè íà àðòåðèÿõ ñòîï, ãîëåíåé, «ïåðåìåæàþùàÿ õðîìîòà» ïîçâîëÿþò èñêëþ÷èòü äàííûé äèàãíîç;
— òðîìáîçàìè è ýìáîëèÿìè àðòåðèé íèæíèõ êîíå÷íîñòåé. Ïîñòåïåííîå íàðàñòàíèå êëèíè÷åñêèõ ïðîÿâëåíèé (â òå÷åíèå íåñêîëüêèõ ëåò), âîâëå÷åíèå â ïàòîëîãè÷åñêèé ïðîöåññ ñîñóäîâ îáåèõ êîíå÷íîñòåé, îòñóòñòâèå ìðàìîðíîñòè êîæíûõ ïîêðîâîâ ïîçâîëÿþò èñêëþ÷èòü äàííûé äèàãíîç.
— òðîìáîçîì ãëóáîêèõ âåí íèæíèõ êîíå÷íîñòåé. Èñêëþ÷èòü äàííûé äèàãíîç ïîçâîëÿþò îòñóòñòâèå îòåêà, ïîâûøåíèÿ òåìïåðàòóðû òåëà è áîëåçíåííîñòè ïðè ïàëüïàöèè ïî õîäó ìàãèñòðàëüíûõ âåí íà áåäðå è â ïàõîâîé îáëàñòè, îòðèöàòåëüíûé ñèìïòîì Ãîìàíñà.
Íà íàëè÷èå ó äàííîãî áîëüíîãî îáëèòåðèðóþùåãî àòåðîñêëåðîçà ñîñóäîâ íèæíèõ êîíå÷íîñòåé òàêæå óêàçûâàþò: âîçíèêíîâåíèå çàáîëåâàíèÿ íà ôîíå äëèòåëüíîãî êóðåíèÿ; ïîðàæåíèå ïðåèìóùåñòâåííî êðóïíûõ ñîñóäîâ íèæíèõ êîíå÷íîñòåé; õàðàêòåðíûõ æàëîá è êëèíè÷åñêîé êàðòèíû çàáîëåâàíèÿ.
9. Îêîí÷àòåëüíûé äèàãíîç è åãî Îáîñíîâàíèå
Íà îáîñíîâàíèè æàëîá(áîëè â èêðîíîæíîé ìûøöå ïðè õîäüáå íà íå äàëüíèå ðàññòîÿíèÿ îêîëî 15 ì, èñ÷åçàþùèå â ñîñòîÿíèè ïîêîÿ, íà îíåìåíèå ïàëüöåâ ëåâîé ñòîïû), àíàìíåçà(âïåðâûå áîëè âîçíèêëè â áåäðå 2005 ãîäó, îêîëî 4õ ìåñÿöåâ íàçàä ñîêðàòèëîñü äèñòàíöèÿ áåçáîëåâîé õîäüáû äî 15 ìåòðîâ. Ãîñïèòàëèçèðîâàí â ïëàíîâîì ïîðÿäêå â îòäåëåíèå ñåðäå÷íî- ñîñóäèñòîé õèðóðãèè ÎÊÁ ã. Òâåðè), îáúåêòèâíîãî èññëåäîâàíèÿ(ëåâàÿ ñòîïà áëåäíàÿ, ïðîõëàäíàÿ. Îáåäíåíèå âîëîñÿíîãî ïîêðîâà ãîëåíè.. Íà a. femoralis ñëåâà ïóëüñàöèÿ ñîõðàíåíà. Ïóëüñàöèÿ íà a. dorsalis pedis, a. tibialis posterior, a. Poplitea îòñóòñòâóåò. Ïðè àóñêóëüòàöèè îïðåäåëÿåòñÿ ñèñòîëè÷åñêèé øóì íàä ïîäâçäîøíîé àðòåðèåé) óñòàíîâëåí äèàãíîç:
Îñíîâíîå çàáîëåâàíèå: Îáëèòåðèðóþùèé àòåðîñêëåðîç àðòåðèé íèæíèõ êîíå÷íîñòåé. Îêêëþçèÿ áåäðåííî- ïîäêîëåííîãî ñåãìåíòà ñëåâà. Ïîäâçäîøíî — áåäðåííîå àëëîøóíòèðîâàíèå ñïðàâà(2007ã.)
Îñëîæíåíèÿ: Õðîíè÷åñêàÿ èøåìèÿ íèæíèõ êîíå÷íîñòåé 2Á.
Ñîïóòñòâóþùèå çàáîëåâàíèÿ: Õðîíè÷åñêèé ãàñòðèò. Ðåìèññèÿ.
10. Ëå÷åíèå
Ñòîë ¹ 15. Ðåæèì — ïîëóïîñòåëüíûé
1.Àöåòèëñàëèöèëîâàÿ êèñëîòà(ÍÏÂÑ. Îêàçûâàåò ïðîòèâîâîñïàëèòåëüíîå, àíàëüãåçèðóþùåå è æàðîïîíèæàþùåå äåéñòâèå, à òàêæå óãíåòàåò àãðåãàöèþ òðîìáîöèòîâ(!)).
Rp.: Tab. Acidi Acetylsalicylici 0,25 N 30.
D.S. Ïî 1 òàáëåòêå 3 ðàçà â äåíü ïîñëå åäû.
#
2. Ïåíòîêñèôèëëèí(Óëó÷øàåò ìèêðîöèðêóëÿöèþ è ðåîëîãè÷åñêèå ñâîéñòâà êðîâè, ïðèâîäèò ê âàçîäèëàòàöèè, ñíèæåíèþ ÎÏÑÑ, âîçðàñòàíèþ ÓÎÊ è ÌÎÊ, óëó÷øàåò îêñèãåíàààöèþ êðîâè, óñèëèâàåò êîëëàòåðàëüíîå êðîâîîáðàùåíèå, ñíèæàåò âÿçêîñòü êðîâè, óëó÷øàåò êðîâîñíàáæåíèå â èøåìèçèðîâàííûõ çîíàõ(â äàííîì ñëó÷àå — íèæíèå êîíå÷íîñòè))
Rp.: Sol. Pentoxiphyllini 5.0 N10
D.S. äëÿ âíóòðèâåííîãî