Интересные факты о бронхите
Болезни и симптомы
836
2018-06-21
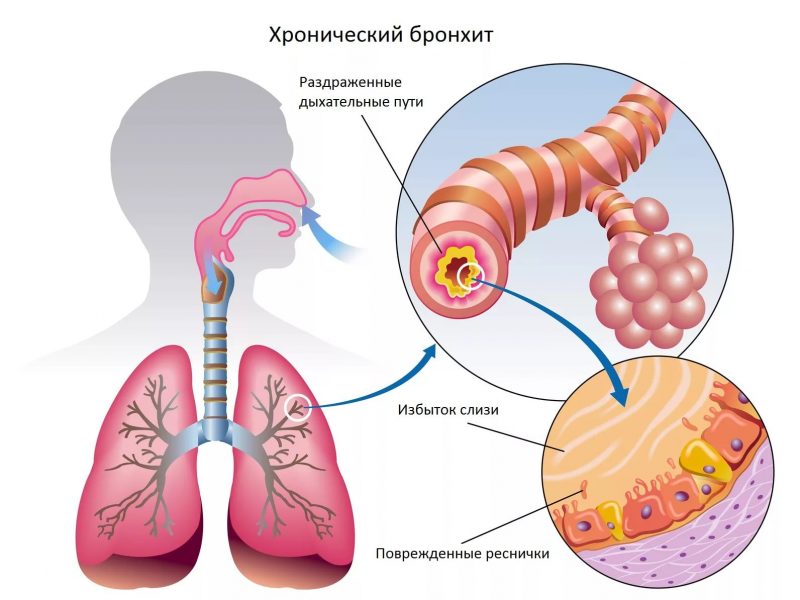
Бронхит — заболевание дыхательной системы, воспаление бронхов, обычно вызываемое инфекцией.
Болезнь, как правило, протекает легко и заканчивается полным выздоровлением, однако, у людей с хронической болезнью сердца или легких и в пожилом возрасте бронхит может быть опасен.
Симптомы бронхита
Инфекционный бронхит часто начинается с насморка, утомляемости, озноба, болей в мышцах и спине, небольшого повышения температуры тела и воспаления горла. О заболевании обычно сигнализирует кашель, первое время сухой (он может и оставаться таким), но через день или два человек начинает откашливать малые количества белой или жёлтой мокроты. Позже количество мокроты увеличивается, она может быть желтой или зеленой. При тяжёлом бронхите высокая температура держится в течение 3-5 дней, после чего большинство симптомов проходит. Кашель может продолжаться несколько недель.
Если дыхательные пути сужены, больной испытывает затруднение дыхания; имеются хрипы, особенно после кашля. Может развиваться пневмония. Ирритативный бронхит, вызванный из-за раздражения, характеризуется теми же симптомами, исключая повышение температуры тела и другие признаки инфекционного поражения.
Причины бронхита
Инфекционный бронхит чаще всего возникает зимой. Его вызывают вирусы, болезнетворные бактерии и подобные бактериям микроорганизмы — микоплазмы и хламидии.
У курильщиков и людей, страдающих хроническими болезнями легких или дыхательных путей, затрудняющими откашливание попавших в бронхи частиц, возможны рецидивы бронхита. Повторяющиеся инфекционные бронхиты могут являться следствием хронического синусита, бронхоэктазов, аллергии; у детей — увеличения миндалин и аденоидов.
Ирритативный бронхит (irritatio — раздражение) вызывают различные виды пыли; пары сильных кислот, аммиака, некоторых органических растворителей, хлора, сероводорода, диоксида серы и брома; озон и диоксид азота; табачный и другой дым.
Диагностика бронхита
Диагноз бронхита ставят на основании симптомов, в частности внешнего вида мокроты. Если симптомы бронхита сохраняются долго, делают рентгеновский снимок грудной клетки, чтобы исключить пневмонию.
Лечение бронхита
Для снижения температуры и облегчения общего состояния назначают аспирин или парацетамол. Необходимы отдых, обильное питьё (горячий чай), витамины, отхаркивающие (муколитические) средства — бромгексин, ацетилцистеин.
Если симптомы позволяют считать, что причиной бронхита является бактериальная инфекция (например, если мокрота жёлтая или зелёная; длительно держится высокая температура тела), а также если у пациента хроническая болезнь легких, целесообразен прием антибактериальных средств. Взрослым назначают бисептол, тетрациклин или ампициллин; при подозрении на инфицирование микоплазмой пневмонии (micoplasma pneumoniae) — эритромицин. Детям обычно предписывают амоксициллин. При вирусной инфекции антибиотики не помогают!
Если симптомы сохраняются и возобновляются или бронхит необычно тяжёлый, может потребоваться посев мокроты на чувствительность к антибиотикам.
Обязательно сходите к врачу или вызовите скорую при следующих симптомах:
- Бронхит длится больше двух недель
- Температура больше 38С°
- Кашель с кровью
- Затруднение дыхания, одышка или хрипы.
Можно ли вылечить бронхит дома?
Обязательное условие для успешного лечения — постельный режим!
Лечение простуды в домашних условиях возможно, но только после того, как Вы проконсультировались с врачом.
Хорошо помогают ингаляции с отваром трав и различными масляными бальзамами, а также ванны для ног с горчицей (в 3-5 литрах горячей воды разводится 3-5 столовых ложек порошка горчицы).
После того как температура перестает расти, применяются вспомогательные средства: горчичники, банки, компрессы, растирания груди специальными разогревающими мазями.
При бронхите следует:
- Пить каждый час или два, пока врач не ограничит приём жидкости
- Принять обезболивающие, например аспирин или парацетамол
- Принимать отхаркивающие препараты (бромгексин, ацетилцистеин)
- Отказаться от курения
Если вы принимаете другие лекарства, проконсультируйтесь с врачом о возможных побочных эффектах при взаимодействии с ними, также проконсультируйтесь, можно ли ставить горчичники, и какие принимать препараты.
Помните, что детям нельзя давать аспирин.
Также не рекомендуется давать безрецептурные препараты от простуды и кашля детям до четырёх лет! Следуйте рекомендациям своего врача. Если вы отхаркиваете мокроту, следите за частотой отхаркивания, цветом и количеством мокроты, и сообщайте данные доктору.
Профилактика бронхита
- Не курите и не позволяйте другим людям курить рядом с Вами.
- Держитесь дальше или сократите время пребывания вблизи раздражающих слизистую веществ, таких как пыль или шерсть домашних животных.
- Больше отдыхайте, особенно, если у Вас простуда.
- Принимайте лекарства строго по назначению врача.
- Ешьте полезную и свежую пищу.
- Чаще мойте руки.
- Не ешьте и не пейте из общей посуды, чашек, столовых приборов.
- Вовремя лечите вирусные и инфекционные заболевания, ведь бронхит нередко возникает как осложнение ОРЗ и гриппа.
В статье использовались материалы из Медицинского справочника болезней для врача и пациента
Бронхит — ZDRAVBUD.NET ZDRAVBUD.NET
Источник
Врачи рассказали о главных мифах, которые касаются бронхита.
Миф 1. Болезнь не заразна
Часто причиной бронхита являются вирусы (коронавирус, респираторно-синтициальный, рино-, метапневмовирусы или грипп). А все без исключения ОРВИ передаются воздушно-капельным путем. Поэтому если видите на площадке ребенка, который кашляет, не слушайте рассказы про «остаточный кашель», а лучше забирайте своего ребенка и уходите. Помните, что инкубационный период перечисленных вирусов (кроме гриппа) – 5-10 дней. Не пользуйтесь полотенцем и посудой больного – если бронхит бактериальный, на предметах личной гигиены останутся болезнетворные микробы. Если ваш иммунитет на фоне переохлаждения или других факторов ослабится, вы рискуете подцепить вирус.
Миф 2. Одна из причин – длительный насморк
Осложненный насморк может перерасти только в гайморит. Но при этом если насморк не прошел за неделю, это означает, что на слизистой носа активно размножаются болезнетворные бактерии (кстати, они есть почти у каждого человека, но их рост сдерживается сильным иммунитетом). А вот если защитных сил недостаточно, возможно развитие патогенной микрофлоры и в нижних дыхательных путях. Но только в том случае, если они там находились и до насморка.
Миф 3. Отхаркивающие средства – профилактика болезни
Такого рода препараты можно применять только по назначению врача, который констатировал у пациента бронхит. Самолечение (даже если препарат на натуральной основе) может, наоборот, спровоцировать развитие заболевания. А все дело в том, что такие лекарства, заставляя организм выводить из альвеол несуществующую слизь, раздражают нижние дыхательные пути. Это вызовет спазм либо застой в бронхах, что чревато воспалением. Поэтому никакого самолечения.
Миф 4. При бронхите нельзя купаться
На самом деле купаться при бронхите можно, а также можно купаться при высокой температуре (до 39 градусов). Главное – чтобы вода в ванне или душе была теплой, а не горячей. После водных процедур нужно насухо вытереться и лечь на пару часов. В комнате не должно быть сквозняков. Если соблюдать все правила, то купание даже полезно при болезни: кожа – это тоже орган дыхательной и иммунной системы, и от ее чистоты в большой мере зависит качество иммунитета. При болезни, как правило, человек активно потеет, а через поры выводятся токсины. Поэтому купаться нужно.
freepik.com
Миф 5. Сухой кашель – это не бронхит
Как раз наоборот: грубое дыхание, сухой кашель и при этом повышенная температура (даже 37,2 градуса) может свидетельствовать о проблемах в нижних дыхательных путях и затруднении отхождения мокроты. При этом кашлять человек может несколько раз в сутки.
Миф 6. При бронхите обязательно нужны антибиотики
Это неправда. И не только потому, что чаще всего причина бронхита – вирусы, а не бактерии. Оказывается, иногда бронхит вызван спазмом (его провоцирует вирус, бактерия или аллергический агент, при этом организм сужает сосуды, это и вызывает спазм). Такой бронхит называется обструктивным. Лечится он препаратами, снимающими бронхоспазм. Если улучшение не наступает через три дня, а по анализу крови повышен уровень лейкоцитов, палочкоядерных нейтрофилов и СЭО, назначаются антибактериальные препараты. Анализы говорят о том, что присоединилась бактериальная инфекция.
Источник
 Медики назвали самые популярные мифы о бронхите.
Медики назвали самые популярные мифы о бронхите.
МИФ 1: БОЛЕЗНЬ НЕ ЗАРАЗНА
Бронхит нередко вызывают вирусы: коронавирус, респираторно-синтициальный, рино-, метапневмовирусы или грипп. А абсолютно все ОРВИ объединяет воздушно-капельный путь передачи. Потому, если видите, например, на площадке кашляющего ребенка, не слушайте рассказы про остаточный кашель — уходите! Помните: инкубационный период указанных вирусов, кроме гриппа (он проявляется уже через сутки после заражения) — 5—10 дней, пишет Хроника.инфо со ссылкой на healthinfo.
Также не пользуйтесь посудой и полотенцами больного — на них, вместе с частичками выделений, могут быть и болезнетворные бактерии (если бронхит — бактериальный). Сразу вы бронхитом не заболеете, но так как эти бактерии станут частью вашей флоры, то при переохлаждении или снижении иммунитета на фоне другого заболевания, вы в перспективе также рискуете заполучить это заболевание.
МИФ 2: ЗАТЯЖНОЙ НАСМОРК — ОДНА ИЗ ПРИЧИН
Осложненный насморк может перерасти только в гайморит. Другое дело, что насморк, не прошедший за неделю, может означать, что на слизистой носа активизировались болезнетворные бактерии (которые есть практически у каждого человека, просто их рост сдерживается иммунитетом). И если у организма не хватит защитных сил подавить их рост самостоятельно (без лекарств, назначаемых в таком случае врачом), не исключено, что патогенные микроорганизмы могут размножиться и в нижних дыхательных путях. Но только при условии, что они там «жили» и до насморка.
МИФ 3: ОТХАРКИВАЮЩИЕ НЕ ДОПУСТЯТ БОЛЕЗНИ
Такие препараты можно применять, только если их назначил врач, констатировав у пациента бронхит. Самостоятельное употребление отхаркивающих средств (даже на растительной основе) может, наоборот, спровоцировать болезнь. Дело в том, что, заставляя организм выводить несуществующую слизь из альвеол, такие препараты будут раздражать нижние дыхательные пути, что приведет к спазму или застою в бронхах, а как следствие — развитию воспаления в них. Поэтому — никакой самодеятельности.
МИФ 4: КУПАТЬСЯ ПРИ БРОНХИТЕ НЕЛЬЗЯ
Это неправда, как и то, что купаться якобы можно только в отсутствие повышенной температуры тела. Принимать душ и даже теплую ванну (не горячую) можно и при температуре 39 °С. Главное, потом насухо вытереться и лечь на пару часов в постель. В комнате при этом должно быть тепло и без сквозняков. Если водные процедуры не повлекут за собой переохлаждение (а этого не случится при соблюдении указанных условий), то они даже показаны при болезни: дело в том, что кожа тоже является органом дыхательной и иммунной систем, и от того, насколько она будет чистой, во многом зависит качество иммунитета. Помните, что при этой болезни, как правило, человек активно потеет, и загрязнение кожи усиливается в разы — ведь через поры выводятся токсины.
МИФ 5: СУХОЙ КАШЕЛЬ — ЭТО НЕ БРОНХИТ
Как раз сухой кашель, грубое дыхание, особенно при повышенной температуре тела (даже 37,2°) может означать поражение нижних дыхательных путей с затрудненным отхождением секрета. Притом кашлять в таком случае человек может лишь несколько раз в сутки.
МИФ 6: БЕЗ АНТИБИОТИКОВ НЕ ОБОЙТИСЬ
Это неправда. Не только потому, что иногда в развитии бронхита виноваты вирусы (против которых антибиотики бессильны), но и потому, что причиной болезни иногда является спазм (спровоцированный вирусом, бактерией или аллергическим агентом — защищаясь от них, организм сужает сосуды, что вызывает спазм). Такой вид бронхита называется обструктивным. Его лечат препаратами, снимающими бронхоспазм, и только если через три дня не наступает улучшений, а общий анализ крови с формулой показывает повышение лейкоцитов, палочкоядерных нейтрофилов и СОЭ, подключают антибиотики, так как такие результаты анализов говорят о том, что присоединилась бактериальная инфекция. Если же ее нет, а вы пропьете антибиотики, то бронхит не вылечите и уничтожите полезную микрофлору в кишечнике, а именно она создает до 80% иммунных факторов.
К слову, если аллергическая и вирусная природа бронхита исключены, а результаты общего анализа крови указывают на развитие бактериальной инфекции, то врач имеет право назначить антибиотики, не дожидаясь результатов анализа посева из носоглотки и чувствительности к антибиотикам (антибиотикограммы): они будут готовы через 8—10 дней, а бронхит чаще всего вызывают такие бактерии, как пневмококки, стафилококки, энтеробактерии, гемофильная палочка, и большинство современных препаратов широкого действия чувствительны к ним.
Читайте также: Вся правда и мифы об ужине
Другое дело, что прицельная терапия более эффективна и снижает риск затяжного течения болезни. Потому указанные анализы делать стоит. Но необязательно при каждом рецидиве: результаты посева и чувствительности актуальны 2—3 года (дальше микрофлора носоглотки и чувствительность к антибиотикам могут меняться).
Источник
Бронхит — это воспаление слизистой оболочки бронхов, которое проявляется навязчивым мучительным кашлем. Обычно болезнь становится следствием простуды — острой респираторной вирусной инфекции. Бронхит — серьезное заболевание, способное перейти в хроническую форму, поэтому лечить его нужно обязательно, ни в коем случае не ограничиваясь народными средствами.
Бронхит: что это? Причины и проявления болезни
Если представить дыхательные пути в виде дерева, его «стволом» станет трахея, а «ветвями» — бронхи. Воспаление этих «ветвей», подводящих воздух к собственно тканям легких, и называется бронхитом.
В структуре всех воспалений нижних дыхательных путей (так врачи называют отделы дыхательной системы, расположенные дальше трахеи) острый бронхит занимает 72% и еще 15% приходится на обострение хронического бронхита[1]. Такова ситуация у взрослых. Если же говорить о детях, то в год на каждую тысячу малышей заболевают бронхитом 75–250 человек, чаще всего — в возрасте от года до трех лет. Хронические бронхиты у детей бывают редко, и статистики по ним, по крайней мере, в России, не существует.
В 90% случаев острый бронхит становится результатом вирусной инфекции[2]. Чаще всего его вызывают вирусы гриппа, парагриппа, аденовирусы, респираторно-синцитиальный вирус, то есть все те, что известны как возбудители ОРВИ. Реже причиной болезни (обычно у детей) становятся коревые или коклюшные вирусы.
Примерно 10% случаев острого бронхита бывают вызваны бактериями: патогенными стафилококками, стрептококками, реже — пневмококками и другими.
Иногда бронхит возникает под действием физических и химических факторов: чрезмерно сухого горячего или холодного воздуха, вдыхания пыли, раздражающих веществ. Обычно это удел людей, сталкивающихся с «профессиональными вредностями».
Человеческий организм имеет мощные защитные системы, поэтому для распространения инфекции в нижние дыхательные пути кроме нее самой важны и сопутствующие факторы:
- промышленное и бытовое (печи, табачный дым) загрязнение воздуха;
- аллергическая предрасположенность;
- хроническая инфекция носоглотки (тонзиллиты, синуситы, аденоидиты);
- хроническая сердечно-сосудистая недостаточность и вызванные ею застойные явления в легких;
- курение, злоупотребление алкоголем.
На фоне обычной простуды с традиционным для нее недомоганием, слабостью и насморком появляется саднение за грудиной (болезненные ощущения), сухой кашель. При тяжелом бронхите он становится мучительным, навязчивым, может появиться одышка, затрудненное дыхание. Из-за постоянного кашля появляется боль в нижних отделах грудной клетки и в верхней части живота — это ноют перенапряженные мышцы. Через несколько дней болезни появляется обильная мокрота, она может быть слизистой или, если присоединится бактериальная инфекция, гнойной. Обычно кашель наблюдается пять–семь дней, но при аденовирусной или РС-вирусной инфекции может продолжаться до двух недель.
Если бронхит сопровождается обструкцией (нарушением проходимости) дыхательных путей, появляется одышка. Больной старается сесть, так как сидя ему легче дышать. Сухие свистящие хрипы могут быть слышны и «невооруженным» ухом.
Хронические бронхиты обычно обостряются весной и осенью. При обострении температура у больного поднимается до 38 °C, появляется кашель с обильной гнойной мокротой, слабость, потливость, снижение работоспособности. Если к проявлениям хронической инфекции присоединяется бронхоспазм, возникает одышка (причем дыхание сильнее затруднено на выдохе), свистящие хрипы.
Виды бронхита, возможные осложнения
По длительности болезни бронхит может быть острым или хроническим. Острым считается заболевание, которое длится менее трех недель.
По характеру воспаления бронхит делится на катаральный и гнойный. Характер воспаления обычно определяется свойствами мокроты: при катаральном воспалении она слизистая, при гнойном — соответственно, гнойная.
В зависимости от того, есть ли признаки нарушения проходимости (обструкции) дыхательных путей, бронхит бывает необструктивным и обструктивным. Обструктивный компонент чаще всего присоединяется из-за бронхоспазма на фоне общей аллергической предрасположенности организма.
Если бронхит не лечить, он может осложниться пневмонией или перейти в хроническую форму (у взрослых). У детей с аллергической предрасположенностью бронхит может стать пусковым толчком для бронхиальной астмы.
Что делать при бронхите: принцип — не навреди
Прежде всего нужно обратиться к врачу. Причем сделать это следует до того, как обычная простуда перейдет в бронхит, ведь, если начать лечиться вовремя, можно предупредить это заболевание.
Больного лучше всего уложить в постель, но одеяло не должно быть чрезмерно теплым: перегрев способствует нарастанию температуры. Комнату необходимо регулярно проветривать: это снизит концентрацию вируса в помещении. К тому же холодный и влажный воздух успокаивает воспаленную слизистую, снижая интенсивность кашля. В отопительный сезон воздух нужно дополнительно увлажнять. Если в доме нет увлажнителя, можно закрыть батареи мокрыми махровыми полотенцами или сложенными в несколько слоев простынями.
Чтобы уменьшить интоксикацию, неизбежную при любом сильном воспалении, больному нужно давать много жидкости. Если при обычной простуде подойдет любое питье: сок, чай, морс, — то при бронхите лучше всего взять щелочную (гидрокарбонатную) минеральную воду. Пузырьки предварительно надо выпустить. Щелочь способствует лучшему отхождению мокроты.
Если в доме есть небулайзер, то можно увлажнить непосредственно слизистую оболочку бронхов. Для этого в аппарат нужно залить физиологический раствор, купленный в аптеке или сделанный самостоятельно (девять грамм поваренной соли на литр воды). В дальнейшем врач может порекомендовать использовать небулайзер для ингаляции антибиотиками, средствами для разжижения мокроты или препаратами, расширяющими бронхи (подробней об этом чуть ниже). Без консультации врача ничего больше добавлять в небулайзер нельзя. Ни в коем случае нельзя заливать в него отвары или спиртовые настои трав: это не только не поможет пациенту, но может усилить бронхоспазм. Если уж очень хочется подключить к лечению фитотерапию, то отвары иван-чая, мяты, эвкалипта, шалфея, шиповника лучше дать выпить.
На первой стадии болезни, пока не появилась мокрота, врач может назначить средства на основе бутамирата, тормозящие кашлевой рефлекс, если кашель сильный и изматывающий. После того как появляется мокрота, рекомендуются лекарства, улучшающие ее отхождение, на основе таких веществ, как ацетилцистеин, амброксол.
Если из-за воспаления развивается бронхоспазм, врач может назначить препараты, расширяющие бронхи: сальбутамол, ипратропия бромид.
Если бронхит имеет вирусную природу (начался в период эпидемии ОРВИ или гриппа, развился в течение первой недели болезни, мокрота слизистая — прозрачная или беловатая), антибиотики не нужны. Чтобы устранить причину болезни в случае вирусной природы заболевания, назначают противовирусные — умифеновир, занамивир, осельтамивир.
Из симптоматических (облегчающих состояние, но не влияющих на причину болезни) средств нередко рекомендуют жаропонижающие (парацетамол, ибупрофен).
Не стоит мучить больного, тем более ребенка, горчичниками, перцовыми пластырями, банками, водить на электрофорез, УВЧ и другие физиопроцедуры. Все эти, с позволения сказать, лечебные методы не имеют доказанной эффективности.
При обострении хронического бронхита необходимы антибиотики и средства, улучшающие отхождение мокроты. Конкретные препараты, дозировки и продолжительность курса должен определять только врач.
Итак, бронхит — серьезное заболевание, но если вовремя начать лечение, то пациент полностью выздоравливает и болезнь не оставляет каких-либо последствий. Важно строго соблюдать все рекомендации врача и не прерывать курс медикаментов самостоятельно. Не стоит полагаться на народные методики вроде горчичников или банок: они не ускоряют выздоровление и только утомляют больного.
Источник

