Ингаляторы при бронхиальной астме беременным
Здоровье будущего ребенка напрямую зависит от состояния матери во время беременности. Некоторые заболевания представляют реальную угрозу. Одной из таких опасных патологий является астма, которая может обостриться во время вынашивания плода. Еще несколько лет назад медики не рекомендовали рожать женщинам с такой болезнью. Но медицина не стоит на месте, и сегодня мамочки с астмой рожают здоровых малышей.
 Астма при беременности
Астма при беременности
Классификация заболевания
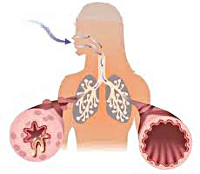
Астма – хроническое заболевание органов дыхания. В момент приступа происходит сужение просветов в бронхах, вызывая спазмы, отек слизистых гортани, что провоцирует удушье. Случаи диагностирования астмы у беременных в последнее время участились. Это представляет угрозу, так как оказывает непосредственное влияние на плод. Еще не рожденный ребенок испытывает кислородное голодание, что может спровоцировать внутриутробную гипоксию. Поэтому беременные женщины-астматики должны постоянно находиться под наблюдением врача.
Классифицируется патология на основании этиологии:

- эндогенная;
- атопическая;
- смешанная;
- профессиональная;
- аспириновая.
Также заболевания классифицируют по тяжести течения, где выделяют четыре ступени:
- Интермиттирующая (эпизодическая). Приступы редкие, чаще ночные.
- Персистирующая (легкая). Симптомы проявляются несколько раз в неделю.
- Средней тяжести. Частые приступы, которые повторяются ежедневно.
- Тяжелая форма. Ежедневные приступы, чаще возникающие в ночное время.
Женщины, желающие родить здорового ребенка, должны самостоятельно контролировать свое состояние. Профессиональное лечение бронхиальной астмы у беременных поможет избежать тяжелых симптомов и сохранить жизнь будущему малышу.
Проявления
Заболевание часто встречается у женщин детородного возраста, что увеличивает число беременных пациенток. Спровоцировать приступ у астматиков могут:
 Аллергены
Аллергены
- морепродукты;
- цветочная пыльца;
- пыль;
- средства бытовой химии;
- дым сигарет;
- шерсть животных.
Под воздействием этих факторов у женщины появляется одышка, переходящая в приступы удушья. Иногда астма появляется после перенесенной черепно-мозговой травмы или как следствие нарушения работы эндокринной системы.
Диагностика
Основной метод диагностики заболевания – спирометрия, помогающая определить количество воздуха на выдохе. Диагностирование методом пикфлоуметрии дает возможность определить скорость выдоха. Кроме этого, пациентки проходят стандартное лабораторно-инструментальное обследование, которое включает:
- анализ крови (общий, биохимический);
- рентген легких;
- аллергопроба;
- бакпосев мокроты;
- компьютерная томография легких (при необходимости).
 Рентген легких
Рентген легких
Диагностика и последующее лечение происходят под контролем пульмонолога, аллерголога или терапевта.
Особенности лечения у беременных
Часто пациентки жалуются, что с наступлением беременности приступы астмы учащаются, становятся более тяжелыми. Такое положение медики объясняют резким изменением гормонального фона, токсикозом.
Астма при беременности приводит к гипоксии, возможному выкидышу или преждевременным родам. Существует риск неполноценного развития, врожденных пороков, серьезных нарушений со стороны нервной системы. Отсутствие должного лечения несет угрозу для здоровья, жизни мамы и ее будущего ребенка.
Большинство лекарственных препаратов противопоказаны беременным. Поэтому чаще всего рекомендовано использовать специальные ингаляторы (небулайзеры), которые астматики давно успели оценить. Их помощь может оказаться действенной для женщин-астматиков при беременности и как профилактическое средство.
 Ингаляции небулайзером
Ингаляции небулайзером
Ингаляции дают местный эффект и воздействуют только на бронхи, легкие, концентрация в крови минимальная. Врачи не рекомендуют применять ингаляторы, содержащие фреон.
Беременная женщина нуждается в профессиональном наблюдении. Если до беременности она могла сама контролировать свое состояние, то теперь это необходимо делать вместе с врачом. Любые препараты, витамины, которые не были назначены врачом, необходимо исключить. Даже если они принимались до беременности.
Необходимо, чтобы будущая мама понимала тяжесть всех осложнений, возникающих во время беременности. Если все делать правильно, приступы астмы могут даже не побеспокоить за весь период беременности. Чтобы не спровоцировать новый приступ, помогут несколько рекомендаций от профессиональных медиков:
 Влажная уборка
Влажная уборка
- избегать стрессовых ситуаций, контролировать эмоциональное состояние;
- ежедневно увлажнять жилье, проводить влажную уборку;
- соблюдать диету, исключить из рациона морепродукты, экзотические фрукты, мед, кофе, яйца, шоколад;
- исключить все вредные привычки;
- постараться не заводить домашних животных;
- придерживаться режима дня, больше отдыхать;
- использовать немедикаментозные методы для лечения (климатотерапия, дыхательная гимнастика).
И тогда астма не будет противопоказанием для беременности.
Дыхательная гимнастика
Существует несколько рекомендаций по проведению дыхательной гимнастики для беременных. Это помогает не только снять приступ, но и предупредить его появление. Поэтому такую практику необходимо применять не только при астматическом приступе, но и в качестве профилактического метода. Новый приступ вызывает паническое настроение. Это необходимо научиться контролировать. Стрессы отяжеляют приступы.
Примеры упражнений:
 Дыхательная гимнастика
Дыхательная гимнастика
- Если нет возможности сделать вдох, необходимо продолжать делать глубокие выдохи.
- Невозможно сделать выдох, продолжать вдыхать. Сесть прямо, расправить плечи и вдыхать как можно больше воздуха.
- Сделать глубокий вдох, нагнуться вперед и резко выдохнуть.
- Все упражнения выполняются сидя, можно даже на полу.
Несколько таких упражнений быстро снимают спазмы в бронхах и снижают риск возможного приступа.
Какие препараты разрешены
При беременности женщина дышит и питается за двоих. Все, что она принимает, обязательно достанется ребенку. И если нет возможности отказаться от препаратов, медики назначают их с крайней осторожностью. Обычно прописывают:
 Беклометазон
Беклометазон
- Пульмикорт;
- Беклометазон;
- Теофиллин;
- Сальметерол;
- Теопэк;
- глюкокортикоидные средства.
Некоторые компоненты быстро попадают через плаценту к плоду и могут спровоцировать тахикардию.
Средства народной медицины
Народная медицина в своем арсенале имеет множество средств, помогающих в борьбе с астматическими приступами. Чаще всего это травы, которые применяют в виде отваров для ингаляций. Именно в этом случае подойдут небулайзеры. В них нет необходимости заливать горячие растворы, что исключает риск возможного ожога. Для приготовления отваров используют травы, которые помогают снять отеки, спазмы. Это:
- тысячелистник;
- зверобой;
- ромашка;
- подорожник;
- мята.
Использовать отвары внутрь нежелательно. Особенно если этого не советовал врач. Некоторые могут повысить тонус матки, привести к ее опущению и спровоцировать непроизвольный аборт. Особенно это опасно в первом триместре беременности.
 Отвар тысячелистника
Отвар тысячелистника
Профилактические меры
Женщина при беременности должна контролировать свой образ жизни, избегать стрессов, полноценно питаться и отдыхать. В качестве профилактических мер при астме медики рекомендуют:
 Промывание носа солевым раствором
Промывание носа солевым раствором
- регулярно промывать нос солевым раствором;
- использовать глазные капли от конъюнктивита перед прогулками во время активного цветения;
- избегать мест, где находятся курильщики (пассивное курение);
- поддерживать оптимальную влажность воздуха в спальне;
- ограничить или полностью исключить контакт с аллергенами.
Эти несложные правила помогут избежать новых приступов.
Возможные последствия
Если женщина выполняет все рекомендации врача и держит свое заболевание под контролем, возможность рецидива во время беременности сводится к минимуму. Роды обычно протекают естественным путем. Дети, рожденные мамой с астмой, находятся под пристальным наблюдением педиатров на протяжении первого года жизни. Патологию, если она возможна, необходимо выявить на ранних сроках.
 Астма встречается у 4-8 % беременных женщин. При наступлении беременности примерно у одной трети пациенток наблюдается улучшение симптомов, у трети — ухудшение (чаще в период с 24 по 36 неделю), а ещё у трети тяжесть симптомов остаётся без изменений.
Астма встречается у 4-8 % беременных женщин. При наступлении беременности примерно у одной трети пациенток наблюдается улучшение симптомов, у трети — ухудшение (чаще в период с 24 по 36 неделю), а ещё у трети тяжесть симптомов остаётся без изменений.
Обострения астмы при беременности значительно ухудшают оксигенацию плода. Тяжёлая, неконтролируемая астма ассоциируется с появлением осложнений как у женщин (преэклампсия, вагинальные кровотечения, осложнённые роды), так и у новорождённых (повышенная перинатальная смертность, задержка внутриутробного роста, преждевременные роды, сниженный вес новорождённых, гипоксия в неонатальном периоде). Напротив, у женщин с контролируемой астмой, получающих адекватную терапию риск осложнений минимален. Прежде всего, у беременных пациенток с астмой важно оценить тяжесть симптомов.

Ведение беременных пациенток с бронхиальной астмой включает в себя:
- мониторинг функции лёгких;
- ограничение факторов, вызывающих приступы;
- обучение пациенток;
- подбор индивидуальной фармакотерапии.
У пациенток с персистирующей формой бронхиальной астмы следует контролировать такие показатели, как пиковая скорость выдоха — ПСВ (должна быть не менее 70 % от максимальной), объём форсированного выдоха (ОФВ), регулярно проводить спирометрию.
Ступенчатая терапия подбирается с учётом состояния пациентки (выбирается минимальная эффективная доза препаратов). У пациенток с астмой тяжёлого течения, кроме указанных выше мер, следует постоянно проводить УЗИ с целью контроля состояния ребёнка.
Вне зависимости от тяжести симптомов важнейшим принципом ведения беременных пациенток с бронхиальной астмой является ограничение воздействия факторов, вызывающих приступы; при таком подходе возможно снизить потребность в препаратах.
Если течение астмы не удаётся контролировать консервативными методами, необходимо назначение противоастматических препаратов. В таблице 2 представлены сведения об их безопасности (категории безопасности по классификации FDA).

Бета-агонисты короткого действия
Для купирования приступов предпочтительно использование селективных бета-адреномиметиков. Сальбутамол, наиболее часто применяемый для этих целей, относится к категории С по классификации FDA.
В частности, сальбутамол может вызывать тахикардию, гипергликемию у матери и плода; гипотонию, отёк лёгких, застой по большому кругу кровообращения у матери. Применение этого препарата во время беременности также может вызывать нарушение кровообращения в сетчатке и ретинопатию у новорождённых.
Беременным женщинам с интермиттирующей астмой, у которых возникает необходимость приёма бета-агонистов короткого действия чаще 2 раз в неделю, может быть назначена долгосрочная базисная терапия. Аналогично, базисные препараты могут быть назначены беременным женщинам с персистирующей астмой в случае, когда потребность в бета-агонистах короткого действия возникает от 2 до 4 раз в неделю.
Бета-агонисты длительного действия
В случае тяжёлой персистирующей астмы Группа по изучению астмы при беременности (Asthma and Pregnancy Working Group) рекомендует в качестве препаратов выбора комбинацию бета-агонистов длительного действия и ингаляционных глюкокортикоидов.
Применение такой же терапии возможно в случае умеренной персистирующей астмы. В этом случае сальматерол предпочтительней формотерола из-за более длительного опыта его применения; этот препарат наиболее изучен среди аналогов.
Категория безопасности по FDA для сальметерола и формотерола – С. Противопоказано (особенно, в первом триместре) применение для купирования приступов бронхиальной астмы адреналина и препаратов, содержащих альфа-адреномиметики (эфедрин, псевдоэфедрин), хотя все они тоже относятся к категории С.
Например, применение псевдоэфедрина во время беременности ассоциировано с повышенным риском гастрошизиса у плода.
Ингаляционные глюкокортикоиды
Ингаляционные глюкокортикоиды являются группой выбора у беременных женщин с астмой, нуждающихся в базисной терапии. Показано, что эти препараты улучшают функцию лёгких и снижают риск обострения симптомов. В то же время применение ингаляционных глюкокортикоидов не ассоциировано с появлением каких-либо врождённых аномалий у новорождённых.
Препаратом выбора является будесонид — это единственный препарат данной группы, относящийся к категории безопасности В по классификации FDA, что связано с тем, что он (в форме ингаляций и назального спрея) был изучен в проспективных исследованиях.
Анализ данные из трёх регистров, включающим данные о 99 % беременностей в Швеции с 1995 по 2001 год, подтвердил, что применение будесонида в виде ингаляций не было ассоциировано с появлением каких-либо врождённых аномалий. В то же время, применение будесонида ассоциировано с преждевременными родами и сниженным весом новорождённых.
Все другие ингаляционные глюкокортикоиды, применяемые для лечения астмы, относятся к категории С. Тем не менее, данных о том, что они могут быть небезопасны при беременности нет.
Если течение бронхиальная астма успешно контролируется с помощью какого-либо ингаляционного глюкокортикоида, менять терапию во время беременности не рекомендуют.
Глюкокортикостероиды для системного применения
Все глюкокортикоиды для перорального применения относятся к категории С по классификации безопасности FDA. Группа по изучению астмы при беременности рекомендует добавление пероральных глюкокортикоидов к высоким дозам ингаляционных глюкокортикоидов у беременных женщин с неконтролируемой тяжёлой персистирующей астмой.
При необходимости применения препаратов этой группы у беременных не следует назначать триамцинолон вследствие высокого риска развития миопатии у плода. Также не рекомендуются длительно действующие препараты, такие как дексаметазон и бетаметазон (оба категории С по классификации FDA). Предпочтение следует отдавать преднизолону, концентрация которого при прохождении через плаценту снижается более чем в 8 раз.
В недавнем исследовании было показано, что применения пероральных глюкокортикоидов (особенно на ранних сроках беременности), вне зависимости от препарата, незначительно увеличивает риск появления нёбных расщелин у детей (на 0,2-0,3 %).
Другие возможные осложнения, связанных с приёмом глюкокортикоидов во время беременности, включают преэклампсию, преждевременные роды, низкий вес новорождённых.
Препараты теофиллина
Согласно рекомендациям Группы по изучению астмы при беременности, теофиллин в рекомендованных дозах (концентрация в сыворотке крови 5-12 мкг/мл) является альтернативой ингаляционным глюкокортикоидам у беременных пациенток с лёгкой персистирующей астмой. Также его можно добавить к глюкокортикоидам при лечении умеренной и тяжёлой персистирующей астмы.
С учётом значимого снижения клиренса теофиллина в III триместре оптимально исследование концентрации теофиллина в крови. Следует также учитывать, что теофиллин свободно проходит через плаценту, его концентрация в крови плода сопоставима с материнской, при его применении в высоких дозах незадолго до родов у новорождённого возможна тахикардия, а при длительном применении — развитие синдрома отмены.
Предполагается (но не доказана) связь применения теофиллина во время беременности с преэклампсией и повышенным риском преждевременных родов.
Кромоны
Безопасность препаратов кромогликата натрия при лечении легкой бронхиальной астмы доказана в двух проспективных когортных исследованиях, общее число получавших кромоны в которых составило 318 из 1917 обследованных беременных.
Тем не менее, данные о безопасности этих препаратов при беременности ограничены. И недокромил, и кромогликат относятся к категории безопасности В по классификации FDA. Кромоны не являются группой выбора у беременных пациенток из-за меньшей эффективности по сравнению с ингаляционными глюкокортикоидами.
Блокаторы лейкотриеновых рецепторов
Информация о безопасности препаратов этой группы при беременности ограничена. В случае, когда женщине удаётся контролировать астму при помощи зафирлукаста или монтелукаста, Группой по изучению астмы при беременности прерывать терапию этими препаратами при наступлении беременности не рекомендуется.
И зафирлукаст, и монтелукаст относятся к категории безопасности В по классификации FDA. При их приёме во время беременности увеличения числа врождённых аномалий не наблюдалось. Сообщается лишь о гепатотоксических эффектах у беременных женщин при применении зафирлукста.
Напротив, ингибитор липоксигеназы зилеутон в опытах на животных (кролики) увеличивал риск появления нёбных расщелин на 2,5 % при применении в дозах, аналогичных максимальным терапевтическим. Зилеутон относится к категории безопасности С по классификации FDA.
Группа по изучению астмы при беременности допускает применение ингибиторов лейкотриеновых рецепторов (кроме зилеутона) в минимальных терапевтических дозах у беременных женщин с лёгкой персистирующей астмой, а в случае умеренной персистирующей астмы — применение препаратов этой группы (кроме зилеутона) в комбинации с ингаляционными глюкокортикоидами.
Для наилучшего исхода беременности (как для матери, так и для ребёнка) необходим адекватный контроль над течением астмы. Лечащий врач должен проинформировать пациентку о возможных рисках, связанных с применением препаратов, и рисках в случае отсутствия фармакотерапии.
О.Л. Романова
2011 г.

Ещё совсем недавно астма и беременность были несовместимыми понятиями. Когда женщине ставили такой диагноз, то это автоматически означало запрет на роды. Сегодня ситуация в корне изменилась. БА уже не является запретом на вынашивание и естественное рождение ребёнка.
Тем не менее данная патология влияет на плод. Поэтому каждая будущая мама обязательно должна знать особенности родов при таком положении дел. Это поможет избежать многих неприятностей со здоровьем. Если Вы собираетесь стать матерью, внимательно прочтите написанное ниже.
Планирование беременности при астме
При грамотном планировании беременность при бронхиальной астме не представляет опасности. Контроль над патологией нужно установить ещё до наступления беременности. Благодаря этому удастся родить здорового ребёнка.
Внимание! Важно подобрать безопасное лечение. Также необходимо исключить раздражающие факторы. Это позволит сократить число приступов.
Будущая мама должны провести вакцинацию против дифтерии, краснухи, гемофильной палочки, гриппа, пневмококка, столбняка и некоторых иных заболеваний. Прививки делаются не позже чем за 3 месяца до предполагаемого зачатия.
Чтобы астма при беременности доставляла минимальный дискомфорт, нужно отказаться от вредных привычек, таких как курение, употребление спиртных напитков. Следует не допускать контакта с аллергенами. Этот момент наиболее актуален в тёплую пору года.
Если БА круглогодичная, то следует создать особый гипоаллергенный быт. Это помогает значительно облегчить течение заболевания. Также удастся сократить дозу медикаментов.
Астма у беременных женщин: насколько это опасно
Возможна беременность при экзогенной, эндогенной и смешанной бронхиальной астме. Болезнь не является противопоказанием. Однако, когда женщина использует ингаляции для снятия асфиксии, из-за этого в крови сокращается объём кислорода и увеличивается количество углекислого газа. Сосуды плаценты становятся более узкими, формируется дыхательная недостаточность. В результате кислорода не хватает плоду. По этой причине могут развиться такие осложнения, как:
- гестоз;
- преждевременный токсикоз;
- угроза медицинского аборта;
- фетоплацентарная недостаточность;
- раннее родоразрешение.
С обострениями обычно сталкиваются пациентки, имеющие тяжёлую степень БА. Дети, которые появляются на свет в подобных условиях, нередко имеют аллергию. Также высок риск рождения малыша с недостаточным весом, проблемами ЦНС, умственным и физическим отставанием. В будущем такие малыши систематически страдают от простудных патологий, воспалений лёгких, бронхита.
Внимание! Пациентка может столкнуться с отёком бронхов, трахеи, слизистой оболочки носа. Это приводит к асфиксии.
Влияние недуга и препаратов на плод
При вынашивании плода в женском организме происходят серьёзные изменения. Они касаются и дыхательной системы. Вначале повышаются количество прогестерона и объём углекислого газа в крови. Это приводит к учащению дыхания.
Позднее одышка принимает механическую природу. Диафрагма поднимается, а в системе лёгочной артерии растёт давление. Всё это оказывает непосредственное воздействие на скорость форсированного выдоха за секунду. Из-за ухудшения дыхательных функций возникают сложности с контролем БА.
Бронхиальная астма любого вида у беременных женщин вызывает сильный токсикоз. У таких пациенток высок риск прерывания и наступления патологий в родовой деятельности. На фоне сложных приступов повышается процент выкидышей и кесарева сечения.
Внимание! Если заболевание возникло во время беременности, обычно оно диагностируется в третьем триместре. Вначале просто появляется одышка.
Отказываться от адекватного лечения нельзя. Важно не допускать тяжёлых приступов, т. к. именно они представляют серьёзную опасность для плода. Отказ от медикаментов грозит приобретением астматического статуса. В результате может умереть и мать, и ребёнок.
Если до беременности использовались ингаляционные глюкокортикоиды, то отказываться от них нельзя, иначе плоду может быть причинён вред. Во втором триместре самочувствие женщины обычно улучшается. Причина кроется в изменении уровня прогестерона.
Будущим матерям рекомендованы ингаляторы без фреона. На упаковке такого лекарства указывают такое обозначение, как «Н» или «ЭКО».
Особенности лечения
Без базисного лечения не обойтись. Оно позволяет подавить воспаление в бронхах. Без такой терапии борьба исключительно с симптомами патологии приведёт к её развитию. План лечения составляет доктор. Во внимание принимаются текущее состояние пациентки и уровень тяжести БА.
Назначенные препараты следует принимать ежедневно, строго в прописанной дозе. Базисная терапия позволяет сократить потребность в приёме дополнительных медикаментов. Это сказывается положительным образом на развитии плода.
Базисное лечение проводится на протяжении трёх триместров после рождения малыша. Когда заболевание проходит в лёгкой форме, прописывается «Интал» либо «Тайлед». Может быть назначен «Беклометазон» либо «Будесонид».
Для контроля состояния в домашних условиях необходимо использовать портативное устройство — пикфлоуметр. Он помогает узнать характеристики дыхания. Эта информация важна для лечащего врача. Замер показаний следует производить утром и вечером. Полученную информацию непременно нужно записывать на бумаге, а потом показывать доктору. Такие данные помогают проанализировать динамику самочувствия.
Как проходят роды при астме?
Даже когда диагностируют астму у беременных, может идти речь о самостоятельных родах. Главное, чтобы на протяжении 9 месяцев состояние будущей мамы контролировалось. Госпитализация осуществляется за две недели до поставленного срока родов.
Показатели женщины и плода регулярно проверяются. Непосредственно перед родами вводится препарат, который не допускает появления приступа. Для ребёнка такое лекарство не представляет опасности, при этом оно положительно сказывается на состоянии роженицы.
Внимание! Когда женщина принимает преднизолон в большом количестве, делается укол гидрокортизона.
Если заболевание переходит в сложную форму, приступы происходят часто, то делается операция кесарево сечение. Такое вмешательство планируется. Обычно операция проводится на 38 неделе. К этому времени ребёнок уже доношен и жизнеспособен.
Внимание! Если имеются показания к кесареву сечению, то отказываться от такого вмешательства нельзя. Иначе можно потерять малыша.
Бронхиальная астма, возникшая по той или иной причине при беременности либо до неё, может оказать осложнения при родовом процессе, а именно:
- отхождение околоплодных вод до родов;
- быстрые роды, которые негативно сказываются на малыше;
- патологическая родовая деятельность.
Когда женщина начинает самостоятельно рожать дома, часто происходит сердечно-лёгочная недостаточность, случается асфиксия. В такой ситуации врачи проводят срочную операцию.
Внимание! В сложных случаях ингаляционный наркоз не применяется. Используют региональную блокаду.
Грудное вскармливание
Особого внимания заслуживает кормление малыша. Не нужно отказываться от кормления грудью.
Да, компоненты лекарства попадают в молоко, однако в небольшой концентрации. В кровь женщины попадает гораздо больше. Главное – употреблять медикамент не позднее чем за четыре часа до кормления.
Какие препараты нельзя принимать беременным для лечения?
Есть немало лекарств от астмы при беременности. Самостоятельно выбирать их ни в коем случае нельзя. Принимают их только по назначению доктора, строго соблюдая дозировку. Есть медикаменты, которые категорически нельзя принимать во время вынашивания плода и при диагностировании БА, иначе здоровью будущей мамы и малыша будет нанесён непоправимый вред.
Так, во время беременности нужно отказаться от следующих препаратов:
- «Фенотерол», «Сальбутамол», «Тербуталин». Они могут привести к выкидышу. Такие препараты прописывают лишь в редких случаях и только под контролем медицинского специалиста. Они строго противопоказаны на поздних сроках.
- Адреналин. Помогает купировать приступ асфиксии, но из-за него может случиться гипоксия плода. Препарат провоцирует спазмы сосудов матки.
- «Теофиллин». Через плаценту попадает в кровь плода и приводит к учащению его сердцебиения.
- Антигистаминные препараты. Негативно влияют на женский организм и на малыша.
- Отдельные глюкокортикостероиды. Оказывают негативное воздействие на мышцы плода.
Если лечение будет подобрано правильно, то здоровью не будет причинён вред. Важно следовать всем рекомендациям врачей.
Внимание! В период после родов уже можно при необходимости принимать указанные выше медикаменты. Но обязательно нужно проконсультироваться с доктором и следовать его рекомендациям.
Пожалуйста, поделитесь этим материалом в соцсетях. Так ещё больше людей сможет узнать об особенностях лечения астмы при беременности.