Хронический бронхит жалобы больного
К основным жалобам, характерным для заболеваний органов дыхания, относятся:
- • одышка:
- • кашель;
- • боли в грудной клетке;
- • хрипы;
- • кровохарканье;
- • выделение мокроты.
Также могут беспокоить общие признаки: лихорадка, слабость, недомогание, понижение аппетита.
Одышка по своему проявлению может быть субъективной и объективной или одновременно субъективной и объективной. Под субъективной одышкой понимают ощущение больным затруднения дыхания. Объективная одышка определяется объективными методами исследования и характеризуется изменением частоты, глубины и ритма дыхания, а также продолжительности вдоха и выдоха.
При различных заболеваниях органов дыхания одышка имеет разное происхождение.
Она может быть вызвана появлением в дыхательных путях препятствия для нормального прохождения воздуха, уменьшением дыхательной поверхности легких в результате сдавливания одного легкого при скоплении жидкости или воздуха в плевральной полости. Появление механического препятствия в верхних дыхательных путях (гортань, трахея) затрудняет и замедляет прохождение воздуха в альвеолы и тем самым вызывает вдыхательную (инснираторную) одышку.
Сужение мелких бронхов и бронхиол, которое может происходить при воспалительном отеке или при спазме гладкой мускулатуры (бронхиальная астма), затрудняет выдох. При этом наблюдается выдыхательная (экспираторная) одышка.
Патологическое состояние, вызванное значительным уменьшением дыхательной поверхности легких, проявляется смешанной одышкой. Удушье, возникающее в виде внезапного приступа, называется астмой.
Различают бронхиальную астму, при которой приступ удушья наступает в результате спазма мелких бронхов и сопровождается затрудненным, шумным выдохом, и сердечную астму при ослаблении работы левого желудочка сердца, часто переходящую в отек легкого и клинически проявляющуюся резким затруднением вдоха.
Кашель – сложный рефлекторный акт, который возникает как защитная реакция при скоплении в гортани, трахее, бронхах слизи или при попадании туда инородного тела. Вдыхаемые с воздухом пылинки и слизь в небольшом количестве обычно выводятся мерцательным эпителием. Однако секрет бронхов может раздражать чувствительные зоны и приводить к кашлевому рефлексу.
Кровохарканье – выделение крови с мокротой во время кашля. Этот симптом может появиться как при заболеваниях дыхательной системы, так и при заболеваниях сердечно-сосудистой системы. Из заболеваний органов дыхания кровохарканье встречается при раке и туберкулезе легких, вирусной пневмонии, абсцессе и гангрене легкого.
Мокрота – продукт, выделяющийся при воспалении слизистой оболочки дыхательных путей или легочной ткани, может быть также слизистой, серозной, гнойной. По консистенции ее различают как вязкую и жидкую. Следует помнить, чт о мокроту необходимо обезвреживать, так как она содержит патогенные микроорганизмы.
Боли в грудной клетке нужно различать по их происхождению и локализации, по характеру, интенсивности, продолжительности.
Боли в грудной стенке («поверхностные» боли) чаще бывают ноющего и колющего характера, нередко интенсивные и продолжительные, усиливаются при глубоком дыхании, кашле, лежании на больной стороне. Они могут зависеть от повреждения кожи, мышц, нервов, ребер и плевры.
Острый бронхит – это воспалительный процесс в бронхах или бронхиолах, характеризующийся острым течением и диффузным поражением преимущественно слизистой оболочки дыхательных путей.
По частоте возникновения это заболевание занимает первое место среди патологии органов дыхания. Чаще наблюдается у детей и лиц пожилого возраста. Профессиональные вредности, курение, а также холодный и влажный климат предрасполагают к этому заболеванию.
Острый бронхит может развиваться:
- • при активизации микробов, постоянно живущих в верхних дыхательных путях;
- • при острых инфекционных заболеваниях (грипп, коклюш, дифтерия).
Провоцирующими факторами, способствующими возникновению острого бронхита, могут быть переохлаждение и истощение организма, особенно после тяжелых заболеваний. Нередко бронхит возникает у лиц с очагами хронической инфекции в носоглотке.
Обычно воспалительный процесс купируется в течение нескольких педель, а пораженная слизистая оболочка дыхательных путей полностью восстанавливается.
Острый бронхит является чаще всего одним из клинических этапов ОРВИ (острых респираторных вирусных заболеваний), значительно реже – самостоятельным заболеванием.
По происхождению острый бронхит может быть первичным и вторичным.
Вторичный бронхит нередко возникает на фоне инфекционных заболеваний (кори, коклюша, брюшного тифа, острой пневмонии и др.) или острых нарушений кровообращения и обмена веществ (уремии, желтухи и др.).
В большинстве случаев острый бронхит – это инфекционное заболевание. Инфицирование бронхов происходит аэрогенным, бронхогенным или гематогенным путем.
В развитии острого бронхита выделяются две фазы: реактивно-гиперемическую, или нервно-рефлекторную, фазу и инфекционную.
Острый бронхит может развиться в течение нескольких часов, но симптомы могут нарастать и постепенно, в течение 3–4 дней.
Если острый бронхит является следствием ОРВИ, то ему могут предшествовать насморк (ринит), першение и боли в горле при глотании (фарингит, ангина), осиплость голоса (ларингит), «царапанье» за грудиной (трахеит). Больные жалуются на недомогание, общую слабость, разбитость, снижение аппетита, мышечные боли в спине и конечностях, озноб.
Кашель сначала сухой или с вязкой, трудно отделяемой мокротой, иногда в виде мучительных приступов.
На 2–3-й день болезни начинает обильно выделяться мокрота, сначала слизисто-гнойная, а затем гнойная. В этот период кашель несколько уменьшается. Температура тела при легком течении бронхита бывает нормальной или субфебрильной. При тяжелых формах повышается до 38–39°С. Иногда увеличивается частота дыхания до 30–40 в минуту. Обычно через 2–3 недели наступает полное выздоровление. Иногда заболевание может принять хроническое течение.
Различаются несколько вариантов течения острого бронхита:
- 1) остротекущий бронхит (обычно не более 2 недель);
- 2) затяжной бронхит (до месяца и более);
- 3) рецидивирующий бронхит (до 3 и более раз в течение года).
Средняя продолжительность неосложненного течения острого бронхита составляет 7–14 дней.
Лечение: антибиотики, сульфаниламиды, бронхолитические средства в сочетании с отхаркивающими (желательно в аэрозолях). Кроме того, рекомендуется отвлекающая терапия (банки, горчичники, тепловые компрессы на грудную клетку, ножные ванны).
Хронический бронхит – это длительное, прогрессирующее, с волнообразным течением воспаление бронхов и бронхиол, сопровождающееся кашлем с выделением мокроты (обычно вязкой), одышкой, снижением толерантности к физической нагрузке.
По определению группы экспертов ВОЗ, диагноз хронического бронхита следует ставить тем лицам, у которых кашель с мокротой длится не менее трех месяцев в году, в течение двух лет (при исключении других заболеваний верхних дыхательных путей, бронхов и легких, которые могли бы вызвать эти симптомы).
При упорном течении хронического бронхита к нему присоединяются бронхоспазм и эмфизема. По мере прогрессирования хронического бронхита нарастают явления легочной гипертензии и формируется хроническое легочное сердце.
Хронический бронхит может быть первичным и вторичным (как осложнение других заболеваний, в первую очередь инфекционных и профессиональных), специфическим (туберкулезным) и неспецифическим.
В большинстве случаев (80%) первичный хронический бронхит развивается у курильщиков с длительным стажем и протекает более тяжело, при этом чаще отмечаются обструктивные нарушения вентиляции и их большая выраженность.
В ряду экзогенных этиологических факторов первичного хронического бронхита выделяют: загрязнение атмосферы, профессиональные вредности, неблагоприятные погодные и климатические условия, инфекции.
В некоторых случаях хронический бронхит является следствием острого бронхита (у 10–12% больных).
Вредоносные физические, химические и термические агенты, нарушая структуру и функцию слизистой оболочки трахеобронхиального дерева, приводят к развитию асептического воспаления – экссудации и инфильтрации.
Нарушенная дренажная функция бронхиального дерева способствует присоединению к асептическому воспалению респираторной инфекции, активность и рецидивы которой в значительной степени зависят от местного иммунитета бронхов. В последующем на месте бывшего воспаления развивается грануляционная ткань – от «нежного» склероза до рубцевания, происходят глубокие изменения в бронхиальном эпителии.
Одним из неблагоприятных проявлений хронического бронхита, определяющим в значительной степени его прогноз, является развитие выраженных обструктивных нарушений в бронхиальном дереве.
Течение хронического бронхита характеризуется возникновением бронхиальной обструкции, эмфиземы легких, гипертензии малого круга кровообращения, хронической дыхательной и хронической сердечной недостаточности.
Наиболее часто больные хроническим бронхитом жалуются на кашель, одышку и отделение мокроты. Значительно реже отмечаются повышение температуры тела и кровохарканье.
Обострение хронического бронхита обычно носит сезонный характер, возникая в холодное, сырое время года и продолжаясь в среднем 3–4 недели.
Следует отметить, что для обострения хронического бронхита не типичны значительное повышение температуры и высокая активность воспалительного процесса по лабораторным показателям.
Обострение обструктивного бронхита проявляется цианозом, усилением одышки и кашля (при физической нагрузке, при переходе из тепла в холод), отделением незначительного количества мокроты после мучительного приступа кашля, возникновением свистящих сухих хрипов на форсированном выдохе.
Наличие обструкции приводит к прогрессированию хронического бронхита, эмфиземе легких, развитию легочного сердца, возникновению ателектазов сложного генеза и – как следствие последних – к пневмонии.
Рентгенологические симптомы у большинства больных длительное время не выявляются. У некоторых больных рентгенограммы показывают диффузное, неравномерное усиление и деформацию, а также изменение контуров легочного рисунка вследствие сетчатого перибронхиального пневмосклероза, при эмфиземе – повышение прозрачности легочных полей.
Бронхоскопически определяются эндобронхиальные признаки воспалительного процесса и оцениваются их выраженность, формы эндобронхитов – гипертрофический, гнойный, атрофический, фибринозно-язвенный, геморрагический, изменения конфигурации и уменьшение просветов бронхов, трахеобронхиальная гипотоническая дискинезия.
Обструктивный характер хронического бронхита подтверждается данными функционального исследования (пневмотахометрией, спирографией).
Лечение больных хроническим бронхитом должно начинаться на возможно более ранней стадии.
Важно устранить все факторы, обусловливающие раздражение слизистой оболочки бронхов (курение, неподходящие условия труда, климатическая зона и т.д.).
Лечебные мероприятия в первую очередь должны быть направлены на ликвидацию воспалительного процесса и респираторной инфекции, коррекцию иммунодефицитных состояний и сниженной неспецифической резистентности организма, улучшение бронхиальной проходимости, коррекцию гипоксии.
Необходимо санировать хронические очаги инфекции, обеспечить свободное дыхание через нос.
Воспалительный процесс купируется нестероидными противовоспалительными средствами (аспирином, ибупрофеном, реопирином и др.).
При обострении хронического бронхита с отделением гнойной мокроты следует назначать антибактериальные препараты. В случае легкого обострения с отделением слизистой или слизисто-гнойной мокроты можно применять сульфаниламидные препараты длительного действия (сульфадиметоксин, сульфапиридазин по 0,5–1 г один раз в сутки, сульфален – 0,2 г одни раз в сутки).
Больным с небольшой длительностью заболевания, не лечившимся ранее разнообразными антибиотиками, показано внутримышечное введение бензилпенициллина но 300–500 тыс. ед. 4–6 раз в сутки. Больным с выраженными признаками воспалительного процесса антибиотики назначаются с учетом чувствительности микрофлоры. Правильность выбора препарата подтверждается результатом лечения. Чаще всего назначаются полусинтетические пенициллины (ампициллин, ампиокс, диклоксациллин и др.), аминогликозиды (гентамицин), цефалоспорины (кефзол, клафоран и др.), тетрациклины пролонгированного действия (вибрамицин), макролиды (эритромицин), левомицетин и др.
Курс лечения – 2 недели, иногда больше (до 20 дней).
Весьма эффективны эндотрахеальные вливания подогретого раствора фурацилина или фурагина (на курс лечения 10–12 заливок). После каждой процедуры эндобронхиальной санации выполняются позиционный дренаж и вибрационный массаж грудной клетки.
Для восстановления бронхиальной проходимости назначаются селективные стимуляторы р2-адренергических рецепторов (беротск, бриканил, сальбутамол), блокаторы ацетилхолина (атровент), препараты метилксантина (эуфиллин, теофиллипы длительного действия – теопэк, дурофилин и др.), блокаторы каналов тока кальция (коринфар). Эффективны препараты комбинированного действия – теофедрин, солутан, беродуал и др.
Лучшему отхождению мокроты способствуют отхаркивающие средства (настои термопсиса, мать-и-мачехи, багульника, чабреца, подорожника, отвар алтейного корня, 3%-ный раствор йодида калия и др.), ингаляции щелочных растворов, обильное горячее питье, прием щелочных минеральных вод.
При вязкой мокроте назначаются ингаляции ферментов – трипсина, химотрипсина, химопсина, рибонуклеазы, дезоксирибонуклеазы. Ферменты можно вводить и внутримышечно (трипсин или химотрипсин – по 10–20 мг в растворе новокаина 1–2 раза в день). Для разжижения мокроты с успехом используются также муколитические средства: 10%-ный раствор ацетилцистеина по 2 мл внутримышечно или в виде ингаляций аэрозоля 3 раза в день, бромгексин (бисольвон) внутрь, парентерально или в виде ингаляций аэрозоля по 4–7 мг 2–3 раза в день.
Дренажную функцию бронхов у больных с гнойным хроническим бронхитом можно улучшать с помощью лечебных бронхоскопий (2–4 процедуры с интервалом в 3–7 дней) с интратрахеальным введением лекарств.
Для купирования бронхоспазма назначается электрическое поле УВЧ с последующим электрофорезом платифиллина (0,1%-ный раствор), эуфиллина (5%-иый раствор).
Для улучшения отхождения мокроты применяются йод-электрофорез (5%-ный раствор) с индуктотермией, трипсин – электрофорез или панкреатин-электрофорез и др.
Не утратило своего значения применение различных отвлекающих средств (горчичников, банок, теплых ножных ванн и т.д.).
Обычно с четвертого, пятого дня от начала заболевания назначают физиотерапевтические процедуры (соллюкс, УФО, токи УВЧ, электрофорез новокаина, хлорида кальция на грудную клетку).
Для улучшения бронхиальной проходимости и восстановления дренажной функции бронхов назначаются массаж грудной клетки и лечебная физкультура.
Основным методом ЛФК у больных хроническим бронхитом является лечебная «экспираторная» гимнастика. В комплексе «экспираторной» гимнастики используются динамические дыхательные упражнения, акцентированные на выдохе.
Санаторно-курортное лечение при хроническом бронхите проводится в теплое сухое время года на климатических курортах Южного берега Крыма, среднегорья (Кисловодск, Теберда) и т.п.
Хронический бронхит – это диффузный прогрессирующий воспалительный процесс в бронхах, приводящий к морфологической перестройке бронхиальной стенки и перибронхиальной ткани. Обострения хронического бронхита возникают несколько раз в год и протекают с усилением кашля, выделением гнойной мокроты, одышкой, бронхиальной обструкцией, субфебрилитетом. Обследование при хроническом бронхите включает проведение рентгенографии легких, бронхоскопии, микроскопического и бактериологического анализа мокроты, ФВД и др. В лечении хронического бронхита сочетают медикаментозную терапию (антибиотики, муколитики, бронхолитики, иммуномодуляторы), санационные бронхоскопии, оксигенотерапию, физиотерапию (ингаляции, массаж, дыхательную гимнастику, лекарственный электрофорез и др.).
Общие сведения
Заболеваемость хроническим бронхитом среди взрослого населения составляет 3-10%. Хронический бронхит в 2-3 раза чаще развивается у мужчин в возрасте 40 лет. О хроническом бронхите в современной пульмонологии говорят в том случае, если на протяжении двух лет отмечаются обострения заболевания продолжительностью не менее 3-х месяцев, которые сопровождаются продуктивным кашлем с выделением мокроты. При многолетнем течении хронического бронхита существенно повышается вероятность таких заболеваний, как ХОБЛ, пневмосклероз, эмфизема легких, легочное сердце, бронхиальная астма, бронхоэктатическая болезнь, рак легких. При хроническом бронхите воспалительное поражение бронхов носит диффузный характер и со временем приводит к структурным изменениям стенки бронха с развитием вокруг нее перибронхита.
Хронический бронхит
Причины
В ряду причин, вызывающих развитие хронического бронхита, ведущая роль принадлежит длительному вдыханию полютантов – различных химических примесей, содержащихся в воздухе (табачного дыма, пыли, выхлопных газов, токсических паров и др.). Токсические агенты оказывают раздражающее воздействие на слизистую, вызывая перестройку секреторного аппарата бронхов, гиперсекрецию слизи, воспалительные и склеротические изменения бронхиальной стенки. Довольно часто в хронический бронхит трансформируется несвоевременно или не до конца излеченный острый бронхит.
Обострение хронического бронхита, как правило, возникает при присоединении вторичного инфекционного компонента (вирусного, бактериального, грибкового, паразитарного). К развитию хронического бронхита предрасположены лица, страдающие хроническими воспалениями верхних дыхательных путей — трахеитами, фарингитами, ларингитами, тонзиллитами, синуситами, ринитами. Неинфекционными факторами, вызывающими обострение хронического бронхита, могут являться аритмии, хроническая сердечная недостаточность, ТЭЛА, гастроэзофагеальная рефлюксная болезнь, дефицит a1-антитрипсина и др.
Патогенез
В основе механизма развития хронического бронхита лежит повреждение различных звеньев системы местной бронхопульмональной защиты: мукоцилиарного клиренса, локального клеточного и гуморального иммунитета (нарушается дренажная функция бронхов; уменьшается активностьa1-антитрипсина; снижается продукция интерферона, лизоцима, IgA, легочного сурфактанта; угнетается фагоцитарная активность альвеолярных макрофагов и нейтрофилов).
Это приводит к развитию классической патологической триады: гиперкринии (гиперфункции бронхиальных желез с образованием большого количества слизи), дискринии (повышению вязкости мокроты ввиду изменения ее реологических и физико-химических свойств), мукостазу (застою густой вязкой мокроты в бронхах). Данные нарушения способствуют колонизации слизистой бронхов инфекционными агентами и дальнейшему повреждению бронхиальной стенки.
Эндоскопическая картина хронического бронхита в фазу обострения характеризуется гиперемией слизистой бронхов, наличием слизисто-гнойного или гнойного секрета в просвете бронхиального дерева, на поздних стадиях — атрофией слизистой оболочки, склеротическими изменениями в глубоких слоях бронхиальной стенки.
На фоне воспалительного отека и инфильтрации, гипотонической дискинезии крупных и коллапса мелких бронхов, гиперпластических изменений бронхиальной стенки легко присоединяется бронхиальная обструкция, которая поддерживает респираторную гипоксию и способствует нарастанию дыхательной недостаточности при хроническом бронхите.
Классификация
Клинико-функциональная классификация хронического бронхита выделяет следующие формы заболевания:
- По характеру изменений: катаральный (простой), гнойный, геморрагический, фибринозный, атрофический.
- По уровню поражения: проксимальный (с преимущественным воспалением крупных бронхов) и дистальный (с преимущественным воспалением мелких бронхов).
- По наличию бронхоспастического компонента: необструктивный и обструктивный бронхит.
- По клиническому течению: хронический бронхит латентного течения; с частыми обострениями; с редкими обострениями; непрерывно рецидивирующий.
- По фазе процесса: ремиссия и обострение.
- По наличию осложнений: хронический бронхит, осложненный эмфиземой легких, кровохарканьем, дыхательной недостаточностью различной степени, хроническим легочным сердцем (компенсированным или декомпенсированным).
Симптомы хронического бронхита
Хронический необструктивный бронхит характеризуется кашлем с выделением мокроты слизисто-гнойного характера. Количество откашливаемого бронхиального секрета вне обострения достигает 100-150 мл в сутки. В фазу обострения хронического бронхита кашель усиливается, мокрота приобретает гнойный характер, ее количество увеличивается; присоединяются субфебрилитет, потливость, слабость.
При развитии бронхиальной обструкции к основным клиническим проявлениям добавляется экспираторная одышка, набухание вен шеи на выдохе, свистящие хрипы, коклюшеподобный малопродуктивный кашель. Многолетнее течение хронического бронхита приводит к утолщению концевых фаланг и ногтей пальцев рук («барабанные палочки» и «часовые стекла»).
Выраженность дыхательной недостаточности при хроническом бронхите может варьировать от незначительной одышки до тяжелых вентиляционных нарушений, требующих проведения интенсивной терапии и ИВЛ. На фоне обострения хронического бронхита может отмечаться декомпенсация сопутствующих заболеваний: ИБС, сахарного диабета, дисциркуляторной энцефалопатии и др. Критериями тяжести обострения хронического бронхита служат выраженность обструктивного компонента, дыхательной недостаточности, декомпенсации сопутствующей патологии.
При катаральном неосложненном хроническом бронхите обострения случаются до 4-х раз в год, бронхиальная обструкция не выражена (ОФВ1 > 50% от нормы). Более частые обострения возникают при обструктивном хроническом бронхите; они проявляются увеличением количества мокроты и изменением ее характера, значительными нарушениями бронхиальной проходимости (ОФВ1 гнойный бронхит протекает с постоянным выделением мокроты, снижением ОФВ1
Диагностика
В диагностике хронического бронхита существенное значение имеет выяснение анамнеза заболевания и жизни (жалоб, стажа курения, профессиональных и бытовых вредностей). Аускультативными признаками хронического бронхита служат жесткое дыхание, удлиненный выдох, сухие хрипы (свистящие, жужжащие), влажные разнокалиберные хрипы. При развитии эмфиземы легких определяется коробочный перкуторный звук.
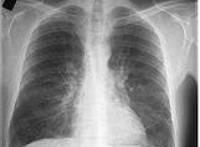
Верификации диагноза способствует проведение рентгенографии легких. Рентгенологическая картина при хроническом бронхите характеризуется сетчатой деформацией и усилением легочного рисунка, у трети пациентов – признаками эмфиземы легких. Лучевая диагностика позволяет исключить пневмонию, туберкулез и рак легких.
Микроскопическое исследование мокроты выявляет ее повышенную вязкость, сероватый или желтовато-зеленый цвет, слизисто-гнойный или гнойный характер, большое количество нейтрофильных лейкоцитов. Бактериологический посев мокроты позволяет определить микробных возбудителей (Streptococcus pneumoniae, Staphylococcus aureus, Haemophilus influenzae, Moraxella catarrhalis, Klebsiella pneumoniae, Pseudomonas spp., Enterobacteriaceae и др.). При трудностях сбора мокроты показано проведение бронхоальвеолярного лаважа и бактериологического исследования промывных вод бронхов.
Степень активности и характер воспаления при хроническом бронхите уточняется в процессе диагностической бронхоскопии. С помощью бронхографии оценивается архитектоника бронхиального дерева, исключается наличие бронхоэктазов.
Выраженность нарушений функции внешнего дыхания определяется при проведении спирометрии. Спирограмма у пациентов с хроническим бронхитом демонстрирует снижение ЖЁЛ различной степени, увеличение МОД; при бронхиальной обструкции – снижение показателей ФЖЁЛ и МВЛ. При пневмотахографии отмечается снижение максимальной объемной скорости выдоха.
Из лабораторных тестов при хроническом бронхите проводятся общий анализ мочи и крови; определение общего белка, белковых фракций, фибрина, сиаловых кислот, СРБ, иммуноглобулинов и др. показателей. При выраженной дыхательной недостаточности исследуются КОС и газовый состав крови.
Лечение хронического бронхита
Обострение хронического бронхита лечится стационарно, под контролем врача-пульмонолога. При этом соблюдаются основные принципы лечения острого бронхита. Важно исключить контакт с токсическими факторами (табачным дымом, вредными веществами и т. д.).
Фармакотерапия хронического бронхита включает назначение противомикробных, муколитических, бронходилатирующих, иммуномодулирующих препаратов. Для проведения антибактериальной терапии используются пенициллины, макролиды, цефалоспорины, фторхинолоны, тетрациклины внутрь, парентерально или эндобронхиально. При трудноотделяемой вязкой мокроте применяются муколитические и отхаркивающие средства (амброксол, ацетилцистеин и др.). С целью купирования бронхоспазма при хроническом бронхите показаны бронхолитики (эуфиллин, теофиллин, салбутамол). Обязателен прием иммунорегулирующих средств (левамизола, метилурацила и т. д.).
При тяжелом хроническом бронхите могут проводиться лечебные (санационные) бронхоскопии, бронхоальвеолярный лаваж. Для восстановления дренажной функции бронхов используются методы вспомогательной терапии: щелочные и лекарственные ингаляции, постуральный дренаж, массаж грудной клетки (вибрационный, перкуторный), дыхательная гимнастика, физиотерапия (УВЧ и электрофорез на грудную клетку, диатермия), спелеотерапия. Вне обострения рекомендуется пребывание в санаториях Южного берега Крыма.
При хроническом бронхите, осложненном легочно-сердечной недостаточностью, показана кислородная терапия, сердечные гликозиды, диуретики, антикоагулянты.
Прогноз и профилактика
Своевременное комплексное лечение хронического бронхита позволяет увеличить продолжительность периода ремиссии, снизить частоту и тяжесть обострений, однако не дает стойкого излечения. Прогноз хронического бронхита отягощается при присоединении бронхиальной обструкции, дыхательной недостаточности и легочной гипертензии. Профилактическая работа по предупреждению хронического бронхита заключается в пропаганде отказа от курения, устранении неблагоприятных химических и физических факторов, лечении сопутствующей патологии, повышении иммунитета, своевременном и полном лечении острого бронхита.