Хронический бронхит с бронхоспастическим синдромом
Хронический бронхит – это диффузный прогрессирующий воспалительный процесс в бронхах, приводящий к морфологической перестройке бронхиальной стенки и перибронхиальной ткани. Обострения хронического бронхита возникают несколько раз в год и протекают с усилением кашля, выделением гнойной мокроты, одышкой, бронхиальной обструкцией, субфебрилитетом. Обследование при хроническом бронхите включает проведение рентгенографии легких, бронхоскопии, микроскопического и бактериологического анализа мокроты, ФВД и др. В лечении хронического бронхита сочетают медикаментозную терапию (антибиотики, муколитики, бронхолитики, иммуномодуляторы), санационные бронхоскопии, оксигенотерапию, физиотерапию (ингаляции, массаж, дыхательную гимнастику, лекарственный электрофорез и др.).
Общие сведения
Заболеваемость хроническим бронхитом среди взрослого населения составляет 3-10%. Хронический бронхит в 2-3 раза чаще развивается у мужчин в возрасте 40 лет. О хроническом бронхите в современной пульмонологии говорят в том случае, если на протяжении двух лет отмечаются обострения заболевания продолжительностью не менее 3-х месяцев, которые сопровождаются продуктивным кашлем с выделением мокроты. При многолетнем течении хронического бронхита существенно повышается вероятность таких заболеваний, как ХОБЛ, пневмосклероз, эмфизема легких, легочное сердце, бронхиальная астма, бронхоэктатическая болезнь, рак легких. При хроническом бронхите воспалительное поражение бронхов носит диффузный характер и со временем приводит к структурным изменениям стенки бронха с развитием вокруг нее перибронхита.
Хронический бронхит
Причины
В ряду причин, вызывающих развитие хронического бронхита, ведущая роль принадлежит длительному вдыханию полютантов – различных химических примесей, содержащихся в воздухе (табачного дыма, пыли, выхлопных газов, токсических паров и др.). Токсические агенты оказывают раздражающее воздействие на слизистую, вызывая перестройку секреторного аппарата бронхов, гиперсекрецию слизи, воспалительные и склеротические изменения бронхиальной стенки. Довольно часто в хронический бронхит трансформируется несвоевременно или не до конца излеченный острый бронхит.
Обострение хронического бронхита, как правило, возникает при присоединении вторичного инфекционного компонента (вирусного, бактериального, грибкового, паразитарного). К развитию хронического бронхита предрасположены лица, страдающие хроническими воспалениями верхних дыхательных путей — трахеитами, фарингитами, ларингитами, тонзиллитами, синуситами, ринитами. Неинфекционными факторами, вызывающими обострение хронического бронхита, могут являться аритмии, хроническая сердечная недостаточность, ТЭЛА, гастроэзофагеальная рефлюксная болезнь, дефицит a1-антитрипсина и др.
Патогенез
В основе механизма развития хронического бронхита лежит повреждение различных звеньев системы местной бронхопульмональной защиты: мукоцилиарного клиренса, локального клеточного и гуморального иммунитета (нарушается дренажная функция бронхов; уменьшается активностьa1-антитрипсина; снижается продукция интерферона, лизоцима, IgA, легочного сурфактанта; угнетается фагоцитарная активность альвеолярных макрофагов и нейтрофилов).
Это приводит к развитию классической патологической триады: гиперкринии (гиперфункции бронхиальных желез с образованием большого количества слизи), дискринии (повышению вязкости мокроты ввиду изменения ее реологических и физико-химических свойств), мукостазу (застою густой вязкой мокроты в бронхах). Данные нарушения способствуют колонизации слизистой бронхов инфекционными агентами и дальнейшему повреждению бронхиальной стенки.
Эндоскопическая картина хронического бронхита в фазу обострения характеризуется гиперемией слизистой бронхов, наличием слизисто-гнойного или гнойного секрета в просвете бронхиального дерева, на поздних стадиях — атрофией слизистой оболочки, склеротическими изменениями в глубоких слоях бронхиальной стенки.
На фоне воспалительного отека и инфильтрации, гипотонической дискинезии крупных и коллапса мелких бронхов, гиперпластических изменений бронхиальной стенки легко присоединяется бронхиальная обструкция, которая поддерживает респираторную гипоксию и способствует нарастанию дыхательной недостаточности при хроническом бронхите.
Классификация
Клинико-функциональная классификация хронического бронхита выделяет следующие формы заболевания:
- По характеру изменений: катаральный (простой), гнойный, геморрагический, фибринозный, атрофический.
- По уровню поражения: проксимальный (с преимущественным воспалением крупных бронхов) и дистальный (с преимущественным воспалением мелких бронхов).
- По наличию бронхоспастического компонента: необструктивный и обструктивный бронхит.
- По клиническому течению: хронический бронхит латентного течения; с частыми обострениями; с редкими обострениями; непрерывно рецидивирующий.
- По фазе процесса: ремиссия и обострение.
- По наличию осложнений: хронический бронхит, осложненный эмфиземой легких, кровохарканьем, дыхательной недостаточностью различной степени, хроническим легочным сердцем (компенсированным или декомпенсированным).
Симптомы хронического бронхита
Хронический необструктивный бронхит характеризуется кашлем с выделением мокроты слизисто-гнойного характера. Количество откашливаемого бронхиального секрета вне обострения достигает 100-150 мл в сутки. В фазу обострения хронического бронхита кашель усиливается, мокрота приобретает гнойный характер, ее количество увеличивается; присоединяются субфебрилитет, потливость, слабость.
При развитии бронхиальной обструкции к основным клиническим проявлениям добавляется экспираторная одышка, набухание вен шеи на выдохе, свистящие хрипы, коклюшеподобный малопродуктивный кашель. Многолетнее течение хронического бронхита приводит к утолщению концевых фаланг и ногтей пальцев рук («барабанные палочки» и «часовые стекла»).
Выраженность дыхательной недостаточности при хроническом бронхите может варьировать от незначительной одышки до тяжелых вентиляционных нарушений, требующих проведения интенсивной терапии и ИВЛ. На фоне обострения хронического бронхита может отмечаться декомпенсация сопутствующих заболеваний: ИБС, сахарного диабета, дисциркуляторной энцефалопатии и др. Критериями тяжести обострения хронического бронхита служат выраженность обструктивного компонента, дыхательной недостаточности, декомпенсации сопутствующей патологии.
При катаральном неосложненном хроническом бронхите обострения случаются до 4-х раз в год, бронхиальная обструкция не выражена (ОФВ1 > 50% от нормы). Более частые обострения возникают при обструктивном хроническом бронхите; они проявляются увеличением количества мокроты и изменением ее характера, значительными нарушениями бронхиальной проходимости (ОФВ1 гнойный бронхит протекает с постоянным выделением мокроты, снижением ОФВ1
Диагностика
В диагностике хронического бронхита существенное значение имеет выяснение анамнеза заболевания и жизни (жалоб, стажа курения, профессиональных и бытовых вредностей). Аускультативными признаками хронического бронхита служат жесткое дыхание, удлиненный выдох, сухие хрипы (свистящие, жужжащие), влажные разнокалиберные хрипы. При развитии эмфиземы легких определяется коробочный перкуторный звук.
Верификации диагноза способствует проведение рентгенографии легких. Рентгенологическая картина при хроническом бронхите характеризуется сетчатой деформацией и усилением легочного рисунка, у трети пациентов – признаками эмфиземы легких. Лучевая диагностика позволяет исключить пневмонию, туберкулез и рак легких.
Микроскопическое исследование мокроты выявляет ее повышенную вязкость, сероватый или желтовато-зеленый цвет, слизисто-гнойный или гнойный характер, большое количество нейтрофильных лейкоцитов. Бактериологический посев мокроты позволяет определить микробных возбудителей (Streptococcus pneumoniae, Staphylococcus aureus, Haemophilus influenzae, Moraxella catarrhalis, Klebsiella pneumoniae, Pseudomonas spp., Enterobacteriaceae и др.). При трудностях сбора мокроты показано проведение бронхоальвеолярного лаважа и бактериологического исследования промывных вод бронхов.
Степень активности и характер воспаления при хроническом бронхите уточняется в процессе диагностической бронхоскопии. С помощью бронхографии оценивается архитектоника бронхиального дерева, исключается наличие бронхоэктазов.
Выраженность нарушений функции внешнего дыхания определяется при проведении спирометрии. Спирограмма у пациентов с хроническим бронхитом демонстрирует снижение ЖЁЛ различной степени, увеличение МОД; при бронхиальной обструкции – снижение показателей ФЖЁЛ и МВЛ. При пневмотахографии отмечается снижение максимальной объемной скорости выдоха.
Из лабораторных тестов при хроническом бронхите проводятся общий анализ мочи и крови; определение общего белка, белковых фракций, фибрина, сиаловых кислот, СРБ, иммуноглобулинов и др. показателей. При выраженной дыхательной недостаточности исследуются КОС и газовый состав крови.
Лечение хронического бронхита
Обострение хронического бронхита лечится стационарно, под контролем врача-пульмонолога. При этом соблюдаются основные принципы лечения острого бронхита. Важно исключить контакт с токсическими факторами (табачным дымом, вредными веществами и т. д.).
Фармакотерапия хронического бронхита включает назначение противомикробных, муколитических, бронходилатирующих, иммуномодулирующих препаратов. Для проведения антибактериальной терапии используются пенициллины, макролиды, цефалоспорины, фторхинолоны, тетрациклины внутрь, парентерально или эндобронхиально. При трудноотделяемой вязкой мокроте применяются муколитические и отхаркивающие средства (амброксол, ацетилцистеин и др.). С целью купирования бронхоспазма при хроническом бронхите показаны бронхолитики (эуфиллин, теофиллин, салбутамол). Обязателен прием иммунорегулирующих средств (левамизола, метилурацила и т. д.).
При тяжелом хроническом бронхите могут проводиться лечебные (санационные) бронхоскопии, бронхоальвеолярный лаваж. Для восстановления дренажной функции бронхов используются методы вспомогательной терапии: щелочные и лекарственные ингаляции, постуральный дренаж, массаж грудной клетки (вибрационный, перкуторный), дыхательная гимнастика, физиотерапия (УВЧ и электрофорез на грудную клетку, диатермия), спелеотерапия. Вне обострения рекомендуется пребывание в санаториях Южного берега Крыма.
При хроническом бронхите, осложненном легочно-сердечной недостаточностью, показана кислородная терапия, сердечные гликозиды, диуретики, антикоагулянты.
Прогноз и профилактика
Своевременное комплексное лечение хронического бронхита позволяет увеличить продолжительность периода ремиссии, снизить частоту и тяжесть обострений, однако не дает стойкого излечения. Прогноз хронического бронхита отягощается при присоединении бронхиальной обструкции, дыхательной недостаточности и легочной гипертензии. Профилактическая работа по предупреждению хронического бронхита заключается в пропаганде отказа от курения, устранении неблагоприятных химических и физических факторов, лечении сопутствующей патологии, повышении иммунитета, своевременном и полном лечении острого бронхита.
Источник

22.09.2014
12336
Дана
Сериковна
Шаймерденова
Бронхоспастический синдром — это не заболевание в классическом понимании, а тяжелое состояние организма, возникающее в результате ряда патологических изменений в органах дыхания.. Его развитие могут спровоцироватьразличные болезни, локализующиеся в органах дыхательной системы.
Причины
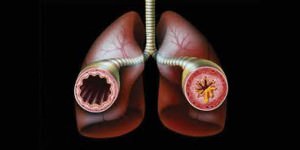
Под бронхоспастическим синдромом подразумевают патологическое состояние, в ходе которого вследствие спазма циркулярных мышц бронхов снижается их проходимость. Просвет бронхов резко сужается, появляется сильная отдышка, человек начинает испытывать трудности в дыхании. Чаще всего больной тяжелее выдыхает воздух, хотя субъективно ему кажется, что затруднен вдох.
Основной причиной развития бронхоспастического синдрома являются такие заболевания как бронхиальная астма, хронический бронхит и эмфизема легких. Кроме вышеперечисленных факторов бронхоспазм может возникать как естественная реакция на вдыхание паров кислоты, табачного дыма, бензина и его производных, боевых отравляющих веществ и т. д.
Непосредственно бронхоспазм появляется в результате изменений в бронхах, которые возникают при выделение биологически активных веществ. Именно они повышают мышечную активность бронхов и сокращают их просвет.
Симптомы
Основной и главный симптом бронхоспазма — это отдышка. Больной начинает задыхаться, ощущает нехватку кислорода, невозможность свободно вдохнуть или выдохнуть. У него возникает посинение носогубного треугольника, вздуваются шейные вены. Человек пытается вдохнуть как можно больше воздуха, но поскольку выдохнуть его он не может — грудная клетка начинает расширяться. Бронхи при этом выделяют слизь, которая закупоривая просвет, еще больше усугубляет течение приступа.
Лечение
Лечение бронхоспазма начинают с устранения заболевания, которое его спровоцировало, хотя бывают случаи, когда купировать приступ нужно немедленно во избежание летального исхода.
В случае хронического бронхита все силы направляют на его лечение. При бронхиальной астме, подбирают препараты которые не вызывают приступов. Если бронхоспазм вызван отравлением какими-то агрессивными веществами, основной задачей является эвакуация человека из зоны поражения.
Главная особенность применяемых при бронхоспастическом синдроме — их способность снимать спазмы гладкой мускулатуры бронхов. Здесь выделяют несколько групп препаратов:
• глюкокортикоиды — гормоны, обладающие противовоспалительными характеристиками. Снижают выделение биологически активных веществ в бронхах и предназначены для предупреждения приступов удушья. Их действие отличается плавностью и мягкостью. Основными представителями глюкокортикоидов являются такие гормоны как фликсотид, бекотид, бенакорт, ингакорт;
- адреномиметики — препараты, оказывающие непосредственное влияние на гладкие мышцы бронхов, способствуя их расширению. Их применяют только при острых приступах, при необходимости экстренной терапии, когда речь идет о спасении жизни. Такие препараты выпускаются также в виде аэрозолей. Основные представители: сальбутамол, беротек, вентолин, астмопент;
- м — холиноблокаторы — схожи с адреномиметиками, но с менее эффективным действием. Типичным представителем этой группы является препарат атровент, который выпускается в виде баллончика;
- эуфиллин — внутривенная инъекция, практически мгновенно действующая на гладкие мышцы, расширяя просвет бронхов.
Осложнения
Следствием продолжительного бронхоспазма могут стать необратимые процессы в легких. При этом секрет накапливается в бронхах мелкого калибра и становиться причиной возникновения вторичной инфекции. В случае отсутствия своевременного лечения развивается деформирующий бронхит, который является одним из ранних признаков дыхательной недостаточности. Также возможно развитие бронхосклероза, ХОБЛ и других тяжелых заболеваний легких.
Диагностика
Диагностирование бронхоспастического синдрома не предоставляется трудным , особенно если медики застают больного во время приступа. В случае если болезнь только начинается, назначают общеклинические методы исследования. При этом в крови обнаруживают повышенный уровень эозинофилов и лейкоцитов, а анализ мокроты содержит компоненты характерные для бронхоспазма — кристаллы Шаро — Лейдена, спирали Куршмана.
Рентгенографическое исследование выявляет изменение прозрачности легочных полей и изменения в плевре, эмфизематозность легочных тканей, наличие плевродиафрагмальных спаек.
Определенные сложности возникают при диагностике скрытого бронхоспазма, так как он протекает без ярко выраженных клинических признаков. В этом случае проводятся фармакологические пробы с использованием обзидана и ацетилхолина.
Влияние курения
Курение не является непосредственной причиной функциональных изменений в органах дыхания, но служит предрасполагающим фактором для развития острых воспалений дыхательных путей. Курящие чаще страдают от острых заболеваний верхних дыхательных путей, которые протекают более тяжело и длительно, с осложнениями. Очевидно, что курение негативно влияет на здоровье и тяжесть протекания заболеваний.
Источники:
https://ru.wikipedia.org/wiki/Бронхоспазм
https://www.nuhvatit.ru/bronxospasticheskij-sindrom-bronxospazm-i-kurenie.html
https://www.24farm.ru/pulmonologiya/bronhospazm/
ХОТИТЕ БРОСИТЬ КУРИТЬ?
Тогда вам к нам на марафон по отказу от сигарет.
Не просто бросить курить, а не сорваться.
Источник
Бронхоспастический синдром олицетворяет собой своеобразное сокращение мышц дыхательной системы.
Как правило, он вызывает значительное повышение расходуемой энергии при осуществлении вентиляции легких, в результате чего происходит функционирование соответствующих мышц в ускоренном режиме. Проще говоря, возникает ситуация, когда больной может вдохнуть достаточное количество воздуха, а вот выдохнуть – уже нет. В этот момент важно оказать квалифицированную помощь. Иначе больного ожидают весьма плачевные последствия, вплоть до летального исхода. Вызывается столь неприятный недуг по самым разнообразным факторам, от воздействия аллергенов до превышения углекислорода в окружающей среде. Бронхоспастический синдром подразделяется на три вида
- тотальный – проявляется при недостаточно эффективной работе мышц дыхательной системы. В этом случае требуется искусственная вентиляция легких;
- диффузный – характеризуется недостаточностью кислорода для осуществления полноценной дыхательной функции, развитием гипоксии;
- локальный.
Симптомы бронхоспастического синдрома
Обострению бронхоспазма могут предшествовать резкие смены настроения, повышенное чувство беспокойства и бессонница, кашель. Может показаться, что это простая простуда. Но возникновение непосредственных симптомов должно насторожить. К ним относятся:
- Ощущение тяжести в груди;
- Затруднительное дыхание и серьезная нехватка воздуха;
- Цианоз слизистых;
- Бледный оттенок кожи лица и появление синего оттенка по контуру глаз;
- Хрипы и повышение тонуса
И это далеко не полный перечень симптомов, с которыми вы сможете столкнуться. Бронхоспазм обязательно сопровождается отдышкой. Откашляться для освобождения от мокроты довольно сложно. Это происходит из-за снижения проходимости бронхов, от чего и возникает приступ удушья, отдышка и серьезное затруднение дыхания. Осмотр больного происходит в положении сидя или лежа, опершись на руки. При этом диагностируется увеличением грудной клетки, набухание шейных вен и цианоз. Создается впечатление, что больной только вдыхает воздух. На приеме специалист исследует и производит диагностику функции внешнего дыхания, определяет емкость легких, необходимую для нормальной жизнедеятельности организма, и сопоставляет его с объемом выдоха. Это позволяет определить проходимость бронхов. Повторная проверка функциональности легочной системы производится спустя 20 минут. Для определения заболевания и степени его тяжести применяется с использованием разнообразных диагностик, путем забора анализа крови, проверки мокроты.
Наиболее актуальные методы диагностирования
Бронхоспастический синдром – довольно опасный недуг, диагностирование которого может осуществляться несколькими методами: капнографией, бронхофонографией, пульсоксиметрией. Рассмотрим каждый из них более детально для общего представления.
Капнография применяется для оценки глубины дыхания на основании сведений относительно содержания углекислого газа в окружающем воздухе, выдыхаемом пациентом. Ее применение допускается как в состоянии полнейшего покоя, так и при физической нагрузке. Важно также осуществлять контроль на этапе излечения.
Бронхофонография – акустическая методика, с помощью которой можно исследовать дыхательную функцию у детей, начиная с самого рождения. Это довольно новый инновационный метод диагностики, позволяющий произвести необходимое исследование, которое ранее выполнить было невозможно, поскольку компьютерное исследование можно проводить даже у новорожденных детей в момент сна и определять истинные причины кашля у детей. Стоит также отметить и то, что данный аппарат позволяет также улучшить носовое дыхание при значительном формировании мокроты.
Пульсоксиметрия – еще один метод определения количества кислорода в крови, частоты пульса в момент синдрома, а также факт улучшения самочувствия при оказании оперативной медицинской помощи и назначении курса реабилитации.
Возможный прогноз и осложнения
При бронхоспастическом синдроме можно рассчитывать на весьма благоприятный исход событий. Однако, для этого следует пройти полное обследование и выявить, какая болезнь спровоцировала спазм. Если не преступить к своевременному лечению, то последствия могут оказаться непоправимыми.
Лечение
В последние годы находится все большее число средств и способов, предотвращающих образование веществ, формирующихся в человеческом организме вследствие проявления аллергии, из-за чего и происходит спазм. Курс реабилитации строится на применении глюкокортикоидов, что подтверждает факт того, что каждый медикамент предназначен для избавления конкретной болезни.
Если вам был поставлен диагноз «бронхоспастический синдром», то категорически запрещается предпринимать какие-либо меры самостоятельно или принимать лекарства по совету родных и знакомых. Неправильно подобранное лекарственное средство может причинить серьезный ущерб здоровью, вплоть до летального исхода. Важно учитывать и то, что каждый человек индивидуален, поэтому и лечебные препараты целесообразно принимать в строгом соответствии с выписанным рецептом после проведения обследования. В противном случае можно столкнуться с осложнениями из-за отторжения некоторых компонентов медикаментозного средства.
В наши дни имеется множество медикаментов, свечей и аэрозолей, ампул и таблеток, которые направлены на оперативное расширение бронхов. Помимо этого, сегодня имеется возможность передавать определенную концентрацию поступающих компонентов непосредственно в дыхательные пути, избегая попадания в кровь. Это предотвращает общую интоксикацию и оказание негативного воздействия на другие органы человеческого организма. Но стоит быть предельно внимательным и осторожным с карманными аэрозолями. Не рекомендуется применять их часто. Курс лечения или экстренного применения должен быть четко согласован с лечащим врачом, поскольку бесконтрольный прием может вызвать побочные эффекты, связанные с передозировкой назначенного лекарственного препарата.
Бронхоспастический синдром, лечение которого обязано выполняться с использованием специальных препаратов, может случиться в любой момент времени, поэтому больному важно знать, как снять приступ удушья. Не стоит ждать и надеяться, что он сам пройдет спустя некоторое время. Все меры стоит предпринимать незамедлительно. Иначе мокрота начнет образовываться более обильно, существенно снижая проходимость бронхов. Перед ингаляцией нужно встряхнуть баллончик, максимально (на сколько это возможно) выдохнуть и затем вдохнуть при одновременном нажатии аэрозоля, после чего выдох задерживается на максимально возможный период времени. Частички лекарства оседают на слизистую оболочку бронхов, после чего должно проявиться улучшение. При необходимости данную процедуру можно и повторить, но помните, что передозировка может иметь неблагоприятные побочные эффекты.
Наиболее распространенные виды бронхоспазм
Бронхоспазмы могут различаться по патогенетическим признакам и имеющимся заболеваниям органов и систем человеческого организма. Рассмотрим наиболее распространенные из них.
Наиболее распространенным выступает аллергический бронхоспастический синдром, которые развивается при наличии заболевания респиратерного тракта, аспергиллезе, васкулитах и прочих легочных заболеваниях, множественных невритах и т.д. Вовлечение иных органов человеческого организма в данный процесс не характерно.
Гемодинамические бронхоспазмы проявляются при нарушении гемодинамики, лекарственной аллергии, легочной гипертонии, венозном застое, тромбозе и прочих нарушениях кровообращения по малому кругу, в частности, при пороке сердца, аневризмах и кардиосклерозе. Перед тем, как приступить к восстановительной терапии, важно определить тип случившегося приступа: сердечного или бронхиального. Для выявления этого недуга производится комплексное обследование путем проведения рентгенологического исследования. В более редких ситуациях применяется селективная ангиография. Инфекционно-воспалительный процесс формируется при инфекционных нарушениях в дыхательных путях: туберкулезе легких, бронхите, пневмонии и т.д. В этом случае производится дифференциальная диагностика. В качестве основного симптома можно отметить проявление кашля со слизистогнойной мокротой. Чаще всего бронхоспазмы проявляются при увлечении вредными привычками (курением, наркоманией или алкоголизмом) на протяжении длительного периода времени.
Ирридативные бронхоспазмы активно развиваются при химическом, физическом или термическом воздействии. Лекарственные – при приеме некоторых видов медикаментозных средств, которые блокируют адренергические В-рецепторы.
Неврогенные бронхоспазмы могут активно развиваться при нарушениях нервной системы, токсических или рефлекторных раздражениях. Совместно с этим наблюдаются состояния удушья, ларингоспазмы, но хрипы в легких совершенно отсутствуют. Подобное отклонение может наблюдаться в возрасте 15-45 лет. Проявление отдышки возникает из-за пароксизмальной гипервентиляции легких. Но заявление на протяжении достаточного длительного времени может никак не проявляться: хрипы не прослушиваются и мокрота не выделяется, даже насыщение крови кислородом отмечается на должном уровне. При возникновении приступов прекрасно помогают нейролептики, транквилизаторы, антидепрессанты и психотерапия.
Обтурационные – активизируются при наличии онкологии легких, бронхов и трахеи, медиастинальных образованиях, бронхиальной аденоме, туберкулезе легких. Симптомами данного заболевания может выступать присутствие инородных тел в бронхах, которые и провоцируют экспираторную или инспираторную отдышку. Если запустить болезнь, локальный отек значительно увеличится в размере, что приведет к более серьезным нарушениям и негативным последствиям. Для постановки диагноза достаточно произвести полноценное обследование.
Стоит также отметить, что бронхоспазма, независимо от того, что поспособствовало ее проявлению, может проявляться и при аутоиммунных отклонениях, трахеобронхиальных дискинезиях, эндокринных нарушениях и т.д. Независимо от вида, вам необходимо помнить о серьезности такого нарушения и важности его лечения.
Загрузка…
Источник


