Физикальное обследование при бронхите
Бронхит — заболевание, характеризующееся развитием воспалительного процесса в бронхах с нарушением слизеобразования и дренажной функции бронхиального дерева.
Этиология
В развитии бронхитов важную роль играет инфекция (вирусы, пневмококки, стрептококки и др.). Большое значение имеет действие на слизистую оболочку бронхов токсичных веществ, курение, опыление рабочего помещения, повышенная влажность, туман, низкая температура и др.. Бронхиты могут быть первичными и вторичными.
Для первичных бронхитов характерно изолированное поражение бронхов. Вторичные бронхиты возникают как осложнение других заболеваний (грипп, туберкулез, коклюш, корь, болезни сердца, легких и др.). Различают трахеобронхит (воспаление трахеи и бронхов крупного калибра), бронхит (воспалительный процесс в бронхах среднего и малого калибра) и бронхиолит (воспаление бронхиол, чаще возникает у детей).
По клиническому течению бронхиты делятся на острые и хронические.
Острый бронхит
Острый бронхит — это острое воспаление бронхов. Почти всегда связан с поражением верхних дыхательных путей — носоглотки, гортани и трахеи.
Чаще острое воспаление трахеи и бронхов бывает вызвано вирусами (грипп, парагрипп, аденовирусы) и патогенными бактериями, такими как Strep. pneumoniae, Н. influenzae и Staph. aureus. Возникновению болезни способствуют низкая температура (переохлаждение), влажность, запыленность атмосфера, туман, табачный дым, алкоголь, снижение реактивности организма больного, наличие очаговой инфекции в околоносовых пазухах (синусит) и в миндалинах (тонзиллит), сенсибилизация организма бактериальными аллергенами.
Кроме того, причиной возникновения острого бронхита может быть вдыхание токсичных веществ, таких, как пары кислот и щелочей, ядовитых газов и т.п..
Клинические признаки
Первым симптомом является раздражающие непродуктивный кашель, сопровождается неприятным ощущением в верхней части загрудинной области и болью, вызванной трахеитом. При поражении бронхов в грудной клетке возникает ощущение уплотнения; может иметь место одышка. Патологическое состояние органов дыхания бывает особенно тяжелым, когда хронический бронхит и эмфизема усложняются острым бронхитом. Мокрота сначала слизеподобное, вяжущее и малопродуктивно, иногда — с прожилками крови.
Через несколько дней оно становится слизисто-гнойным и более обильным. Когда инфекция распространяется вниз по бронхиальном дереву, может возникнуть гипертермия — 38-39 ° С, а также нейтрофильный лейкоцитоз. Одышка и кашель тогда усиливаются, возникает цианоз, и, если инфекция достигает мелких бронхов и бронхиол (бронхиолит), заболевания нельзя отличить от бронхопневмонии.
Течение острого бронхита обычно доброкачественное, без осложнений. В большинстве случаев к концу первой недели исчезают клинические проявления заболевания, а через две недели наступает полное выздоровление. Иногда острый бронхит может протекать 3-4 нед и осложняться бронхопневмонией.
Физикальные данные.
При обследовании легких перкуторный звук, как правило, не меняется, при аускультации выслушиваются жесткое дыхание и сухие хрипы, количество и тембр которых изменяется после кашля. Иногда могут выслушиваться и влажные мелко-пузырчатые незвучные хрипы, которые исчезают после откашливания мокроты. Трахеит без бронхита не вызывает никаких особых физикальных последствий.
При рентгенологическом обследовании, как правило, не находят существенных изменений и иногда отмечают усиление легочного рисунка в прикорневой зоне.
Лечение
При повышении температуры тела больной должен находиться в постели, воздух в комнате должен быть чистым и свежим. Рекомендуется употреблять большое количество теплого питья: чай с липовым цветом, чай с малиновым вареньем и т.д..
Также нужно принимать щелочные минеральные воды («Боржоми», «Куяльник», «Поляна Квасова») и щелочное питье (молоко с содой).
На ранних стадиях, когда кашель болезненный и непродуктивный, густые, вязкие выделения, можно облегчить состояние ингаляции пара 3 — 4 раза в сутки и / или употреблением Либексин, глаувент, стоп-тусина в каплях. Ночной кашель следует утолять с помощью ингаляций тайлед — 4 мг каждые 8 ч. При наличии симптомов или признаков закупорки дыхательных путей следует воспользоваться сальбутамолом или тербуталином — 200-500 мкг каждые
4 — 6 ч путем ингаляции. Потребность в проведении терапии с использованием антибиотиков возникает редко, но пациентам с признаками бронхиолита следует назначить Грамокс-А — 500 мг 3 раза в сутки или ровамицин — 3 млн МЕ дважды в сутки перорально.
Автор:admin
01/02/2014
Болезни легких
Источник
При физикальном обследовании опорой диагноза является аускультация. Дыхание бывает равномерным или неравномерным, только местами жестким, выдох может быть удлиненным. Сопровождающие бронхитические шумы могут быть прерывистыми или непрерывными. Их можно выслушивать равномерно над всеми легкими, или неравномерно, или только над некоторыми областями, или только над отдельным сегментом.
Наиболее отчетливыми они бывают в задних более низких частях легких. Прерывистые сопровождающие шумы могут быть единичными, групповыми, с непостоянной локализацией, или они носят крепитирующий характер и вызваны более жидкими бронхиальными выделениями. Чем более орально локализовано воспаление в больших бронхах, в трахее, в гортани, тем более густым и вязким бывает секрет, и чем более дистально на более мелкие ветви бронхиального дерева распространен процесс, тем жиже бывают выделения и они чаще перемешаны с гнойными клетками.
Хрипы бывают мелко-, средне- и крупнопузырчатыми, соответственно диаметру пораженных бронхов и в зависимости от вязкости и количества выделений, глубины и интенсивности дыхания. Если хрипы становятся звонкими, то это означает, что воспалительный процесс перешел из воздухоносных путей на альвеолярную область, произошло уплотнение легочной ткани. Этот же процесс является условием для возникновения феномена жесткого дыхания. Параллельно могут быть обнаружены симптомы бронхита и минимальных или развитых пневмонических процессов. Особенно у маленьких грудных детей это часто встречающееся явление.
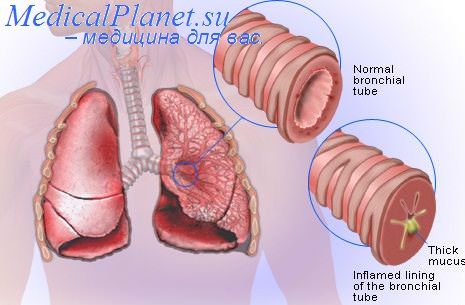
Тяжесть заболевания, количество и распространение хрипов не соответствуют друг другу, особенно если поражены маленькие бронхи и бронхиолы, что сопровождается средне- и мелкопузырчатыми хрипами. Острая стадия бронхита может продолжаться от 2 до 6 дней, но кашель, повышенная секреция с мокротой может продолжаться дольше. Переход в хронический процесс в детском возрасте встречается редко. Повторные заболевания бронхитом могут выглядеть как хронический процесс. Синобронхитический синдром, вероятно, можно расценивать как одну из форм хронического бронхита.
В некоторых случаях при бронхите слышны шумы, которые не прерываются фазами дыхания и которые возникают при наличии относительно вязкого секрета и являются симптомом так называемого сухого бронхита. Эти шумы могут наблюдаться в начальной фазе бронхита или при некоторых повторяющихся формах. Скрипы, иногда мурлыкающие шумы, шум веретена, а также грубые хрипы можно услышать и на расстоянии от грудной клетки, или они воспринимаются пальпаторно.
— Читать далее «Бронхиты со свистящим дыханием. Эозинофилия мокроты при бронхите»
Оглавление темы «Бронхиты и бронхиолиты»:
1. Этапы развития бронхита. Причины кашля при бронхите
2. Хроническое течение бронхита. Клиника острого бронхита
3. Физикальное обследование при бронхите. Аускультация при остром бронхите
4. Бронхиты со свистящим дыханием. Эозинофилия мокроты при бронхите
5. Рентгенография при остром бронхите. Картина острого бронхита на снимке
6. Тень бронхов, корни легких при бронхите. Рентгеновская картина бронхита
7. Бронхиолит. Возбудители и предрасполагющие факторы бронхиолита
8. Морфология бронхиолита. Бронхиолы и альвеолы при бронхиолите
9. Рентгенологическая картина бронхиолита. Диагностика бронхиолита
10. Многоочаговые пневмонии. Бронхопневмонии
Источник
Редактор
Мария Богатырева
Врач высшей категории, преподаватель
Одно из основных мероприятий в диагностике бронхита – физикальный осмотр. Он включает в себя комплекс мероприятий: визуальный осмотр, аускультацию, пальпацию и перкуссию. Цель осмотра заключается в оценке состояния органов дыхания и организма в целом. Важно понимать, что такой осмотр является самым доступным и быстрым методом диагностики, позволяющим выявить первые признаки заболевания. Только после этого врач направляет пациента на рентген или сдачу анализов.
Визуальный осмотр
При осмотре необходимо учитывать, что при поражении бронхов часто наблюдаются неспецифические симптомы, которые наблюдаются при других патологических состояниях. Болезни, которые наиболее часто соседствуют с бронхитом – разнообразные инфекции верхних дыхательных путей.
Поэтому результаты визуального обследования при бронхите могут варьировать от неизменной до резко покрасневшей слизистой глотки, локализованном увеличении лимфатических узлов шеи, а также грубых, звонких хрипов и шумов, которые меняются по локализации и интенсивности после глубокого и продуктивного кашля.
Важно! Кашель является преобладающим и определяющим симптомом острого бронхита.
Помимо кашля симптомы острого бронхита включают выделение мокроты, одышку, заложенность носа, головную боль и повышение температуры.
Первые несколько дней бронхит могут быть неотличим от простуды. При кашле у пациентов могут возникать боли в нижней или грудной клетке.
У некоторых людей отмечается симптом «барабанных палочек» и «часовых стекол» – утолщение кончиков пальцев рук и изменение ногтевых пластин, напоминающих собой стекла от часов. Доказано, что данное состояние рук наблюдается при тяжелых хронических заболеваниях, сопровождающихся хронической нехваткой воздуха в организме (гипоксии).
Симптом барабанных палочек
Аускультация
Аускультация – способ прослушивания звуковых явлений, возникающих в легких при дыхании. Методика проведения аускультации не представляет сложности: необходимо поднести стетоскоп в проекцию легких на кожу, плотно, но не сильно. Важно не придавливать головку стетоскопа с мембраной к телу, чтобы не возникало побочных шумов и воздушной прослойки, которая мешает прослушиванию звуков.
Во время аускультации нужно сравнивать одну сторону грудной клетки с другой, далее сравнивать звуки передней части грудной клетки с задней частью. Воздушный поток звучит по-разному, когда дыхательные пути заблокированы, сужены или заполнены жидкостью.
Вследствие наличия обильного вязкого секрета в просвете бронхов, воспалении и отека их слизистой, данные аускультации при бронхите обычно имеют вид влажных хрипов (звук таких хрипов напоминает лопающиеся пузырьки при продувании воздуха через трубочку, опущенную в стакан с водой) различной интенсивности (от мелких до крупнопузырчатых), локализующихся в проекции крупных бронхов.
После откашливания мокрота начинает эвакуироваться из просвета бронхиального дерева, влажный компонент хрипов уменьшается, и в фонендоскопе можно будет услышать или сухие хрипы, или же полное их отсутствие.
Важно! Если хрипы прослушиваются в проекции легочной ткани, то это свидетельствует о том, что патологический процесс локализуется вне бронхов. Такой сигнал дает основание предполагать развитие пневмонии.
Дыхание у больного бронхитом может быть несколько ослаблено. Из-за постоянного кашля мышцы, участвующие в акте дыхания, ослабевают от усиленной нагрузкой, что приводит замедлению вдоха и выдоха, а также к одышке.
Пальпация
Пальпация – метод исследования, состоящий из двух процессов: «ощупывания» поверхности, под которой располагаются легкие, и исследования звуков (голосовое дрожание) на поверхности, возникающие при патологических процессах. Пальпация играет относительно незначительную роль при обследовании грудной клетки при бронхите.
Ситуации, в которых может быть полезна пальпация:
- Оценка поражения легких: медицинский работник стремится почувствовать вибрации и сравнить поля правого/левого легкого. Если у пациента
есть воспаление (например, вызванное пневмонией), вибрация будет громче в этой части легкого. Это происходит потому, что звук проходит быстрее через более плотный материал, чем воздух. Если есть плевральный выпот, пальпация должна выявить снижение вибрации.
Определение голосового дрожания
- Исследование на наличие плевральной жидкости. Жидкость, известная как плевральный выпот, может собираться в пространстве, которое существует между легким и стенкой грудной клетки, вытесняя легкое вверх. Звуковое дрожание над выпотом будет уменьшено, так как вода в меньшей степени проводит звук, чем воздух.
- Исследование болезненных областей. Если пациент жалуется на боль в определенном месте, очевидно, что важно тщательно пальпировать вокруг этой области. Кроме того, особые ситуации (например, травма) требуют тщательной пальпации, чтобы найти доказательства перелома ребер, подкожного воздуха (похоже, что вы нажимаете на пузырьковую бумагу).
Перкуссия
При перкуссии с помощью постукивания указательным пальцем одной руки о фалангу указательного пальца другой руки, мы вызываем звук. Этот метод использует тот факт, что удар по поверхности, которая покрывает заполненную воздухом структуру (например, нормальное легкое), произведет резонансную ноту, повторяя тот же манёвр над жидкостью или тканью, заполненной полостью, генерирует относительно тусклый звук.
Если нормальная, наполненная воздухом ткань была вытеснена жидкостью (например, плевральным выпотом) или инфильтрирована воспалительными клетками (например, при пневмонии), перкуссия создаст омертвевший тон (тупой). Процессы, которые приводят к хроническому (например, эмфизема) или острому (например, пневмоторакс) захвату воздуха в легких или плевральной полости, соответственно, будут производить гипер-резонансные (т. е. более яркие) ноты при ударении пальца об грудную клетку больного.
Чем серьезнее степень тяжести заболевания, тем больше шансов, что врач выявит заболевание этим методом.
Этот навык достаточно сложен для выполнения не медицинским работником. Есть несколько советов по применению: позвольте вашей руке свободно качаться на запястье, ударяя пальцем по мишени.
Сравнительная перкуссия легких подробно показана в этом видео:
Заключение
Физикальный осмотр является неотъемлемой частью исследований для постановки диагноза. При бронхите данные физикального обследования позволяют уже на ранних этапах предположить характер воспалительного процесса, оценить тяжесть состояния пациента и локализацию поражения. Данный метод диагностики не требует внушительных затрат, он прост и безопасен.
Источник
Диагностика бронхита основана на данных осмотра, клинической картине. Окончательной верификации диагноза достигают лабораторными, рентгенологическими и инструментальными методами.

Для диагностики бронхита может быть использован рентгенологический метод.
Аускультация
Методом аускультации определяют следующие типы дыхания:
- везикулярное;
- бронхиальное;
- жесткое;
- саккадированное;
- амфорическое.
Дыхание будет усиленным и ослабленным. Над патологически измененными участками выслушивают хрипы. По акустическим характеристикам хрипы принято разделять на сухие (жужжащие и свистящие) и влажные (крупно-, средне-, мелкопузырчатые).
Аускультация при заболеваниях бронхов важна для диагностики, динамического наблюдения, выявления осложнений. Каждый вариант бронхита сопровождают характерные физикальные особенности.
При хроническом бронхите
Для этого вида бронхита характерно жесткое дыхание, кашель, сухие хрипы при аускультации, удлинение выдоха.
Наличие хрипов обусловлено вязкостью мокроты, а тональность зависит от размера бронха. Над крупными бронхами в фазе вдоха выслушиваются звуки низкой тональности.
При локализации процесса в бронхах мелкого калибра будут выслушиваться в фазе выдоха сухие свистящие хрипы.
Отличительной особенностью хрипов при воспалении бронхов является их изменчивость (меняются или исчезают при покашливании). Наличие влажных хрипов может указывать на развитие пневмонии.
При остром бронхите
У пациентов выслушивается усиленное везикулярное дыхание. Сухие хрипы различной тональности определяются уровнем поражения бронхиального дерева.
Выслушивание крепитации не относится к патологии бронхиального дерева. Такая аускультативная картина характерна для воспаления легких.
При обструктивном бронхите
Отличительной чертой обструктивных процессов в бронхах у взрослых служит слышимое на расстоянии шумное и свистящее дыхание.

При обструктивном бронхите у взрослых появляется шумное и свистящее дыхание.
Аускультативная картина будет представлена сухими хрипами и удлиненным выдохом. У грудных детей обструкция также сопровождается дистанционными хрипами. Над поверхностью легких выслушиваются сухие и разнокалиберные влажные хрипы. Превалирует вдох над выдохом. Быстро развивается одышка.
Флюорография
Для первичной диагностики применяется рентгенологический метод с использованием малогабаритной пленки. Полученные результаты можно записать на диск. Флюорограмма должна обладать достаточной диагностической информативностью. Снимки выполняются в двух проекциях. Проводится не чаще одного раза в год.
Но бронхит флюорографическим методом диагностировать нельзя. Имеются косвенные признаки, по которым методом исключения делают выводы о наличии воспалительного процесса:
- усиление легочного рисунка;
- утолщение стенок бронхов;
- наличие участков инфильтрации;
- изменение плотности легочной ткани.
Эти нарушения свидетельствуют о наличии патологического процесса и указывают на его локализацию.
При развитии обструкции на снимках после проведения флюорографии видны изменения корней, повышение прозрачности альвеол.
При развитии обструкции на снимках будут видны изменения корней, повышение прозрачности альвеол, утолщение диафрагмальных контуров. Возможно наличие признаков застоя в легких.
Такие изменения принимаются как повод для дальнейшего диагностического обследования.
Рентген
Пульмонологи используют разные рентгенологические методики для диагностики заболеваний легких. К базовым видам исследования относят следующие:
- рентгенография и флюорография;
- томография;
- бронхография;
- пневмополиграфия;
- компьютерная томография.
Общепринятая схема описания рентгенограмм отражает:
- характер легочного рисунка;
- состояние легочной ткани;
- контуры и положение диафрагмы;
- состояние корней легких;
- особенности сердечной тени;
- состояние скелета грудной клетки.
Схема описания рентгенограмм отражает состояние легочной ткани, особенности сердечной тени.
Для точного анализа рентгенограммы делают в двух проекциях.
Анализы
При клинических признаках бронхита назначают следующие виды анализов:
- клинический анализ крови;
- биохимический анализ крови;
- анализ мокроты на чувствительность к антибиотикам и микрофлору;
- цитологическое исследование мокроты;
- определение газового состава крови;
- бактериологический посев промывных вод бронхов.
Лабораторные методы диагностики неоднократно повторяют во время проведения терапии.
Крови
Результаты клинических анализов крови малоинформативные. Специфическими для острых бронхитов такие показатели назвать нельзя.

Для подтверждения активной формы воспалительного процесса в организме оценивают биохимические показатели крови.
Изменения в периферической крови минимальные. Отмечается повышение соэ, умеренный нейтрофильный лейкоцитоз, незрелые виды клеток. При хронических бронхитах выявляют вторичный эритроцитоз, повышение гематокрита и уровня гемоглобина. Эритроцитоз возникает как следствие артериальной гипоксемии и курения. При этом соэ снижена, а лейкоцитарная реакция отсутствует. Обструктивные варианты воспаления выявляют умеренную эозинофилию.
Для подтверждения активной формы воспалительного процесса в организме оценивают биохимические показатели крови. Повышенное содержание некоторых белковых фракций, серомукоида, глобулинов доказывает наличие воспаления.
Мокроты
Исследования мокроты при воспалении бронхов ведут в нескольких направлениях:
- микробиологическое;
- цитологическое;
- бактериологическое.
Методом установления этиологического диагноза служит микробиологическая оценка мокроты.

Методом установления этиологического диагноза служит микробиологическая оценка мокроты.
Макроскопически видно присутствие бронхиальных слепков и пробок, прожилок крови. По консистенции мокрота будет:
- слизистой (белого цвета или прозрачной);
- гнойной (цвет желтый или зелено-желтый);
- слизисто-гнойной.
Микроскопическим путем выявляют макрофаги, лейкоциты, клетки бронхиального эпителия. Мокрота в утренние часы имеет щелочную реакцию. Для суточной порции характерна кислая или нейтральная реакция. Рост концентрации сиаловых кислот связан с активной стадией воспалительного процесса.
Вязкость и эластичность мокроты характеризует реологические свойства. Оценивают наличие белка и фракций, число клеточных фрагментов. Реология мокроты у больных бронхитом обосновывает применение муколитиков и других препаратов.
Бактериологические посевы лучше сделать до начала лечения. Определяют микрофлору и чувствительность к антибиотикам.
Уточнить морфологический диагноз позволит цитологическое исследование бронхиального секрета. Материал для анализа получают при проведении бронхоскопии. Анализируют нативный материал и фиксированные окрашенные препараты. Клеточный состав отражает особенности процесса в бронхах.

Материал для анализа бронхиального секрета получают при проведении бронхоскопии.
Дифференциальная диагностика
Существует большое число заболеваний, которые проявляются одышкой, кашлем с мокротой, нарушениями вентиляции легких. Диффузный характер воспалительного процесса – отличительный признак хронического бронхита. Это позволяет дифференцировать его из ряда ограниченных бронхолегочных заболеваний. В эту группу входит бронхоэктатическая болезнь, очаговые формы туберкулеза. Заболевания сопровождают специфические признаки и доказываются лабораторными и инструментальными методами.
В группу диффузных заболеваний легких входят:
- пневмокониозы;
- саркоидоз и альвеолиты;
- системные заболевания соединительной ткани;
- инфекции различной этиологии;
- бронхопневмопатия;
- онкологические процессы в легких.
Рестриктивный тип нарушений вентиляции, рентгенологические признаки, результаты анализов мокроты и крови присутствуют в каждой из групп. Отличаться от воспаления бронхов будет и клиническая картина.

В группу диффузных заболеваний легких входят онкологические процессы.
Дифференцировать острый и хронический бронхит развивается с заболеваниями, которые не вызывают обструктивных нарушений вентиляции легких, но приводят к развитию легочной гипертензии. Это группа пороков сердца, характеризующаяся гиперволемией малого круга кровообращения, признаками венозного застоя в легких.
Дифференциальную диагностику обструктивного бронхита проводят с бронхиальной астмой.
Основной отличительной особенностью в этом случае служит обратимость бронхолегочной обструкции. При бронхиальной астме она возникает спонтанно или в результате лечения. Надежным клиническим признаком, отличающим астму, считаются пароксизмы экспираторной одышки. Хронический бронхит имеет необратимую обструкцию бронхов и постепенно нарастающую дыхательную недостаточность.
Спирография
Метод графической регистрации объемной скорости дыхания предоставляет информацию о вентиляционной способности легких. Изменения объема во время дыхания позволяют судить о состоянии бронхиальной проходимости и степени выраженности нарушений.

На основании спирограммы выявляют наличие степени выраженности нарушений.
На основании только спирограммы выявляют наличие изменений:
- жизненной емкости легких;
- бронхиальной проходимости;
- степени выраженности нарушений.
Полученных данных достаточно, чтобы сделать вывод о наличии у пациента бронхиального или рестриктивного типа нарушения вентиляционной способности легких. Смешанный тип нарушений на спирограмме выделить нельзя, так как показатели будут равны рестриктивному типу со снижением жизненной емкости легких.
Ведущим признаком обструктивного варианта становится замедление форсированного выдоха из-за сопротивления дыхательными путями потоку воздуха. Жизненная емкость легких при обструкции длительное время остается нормальной. Такой вариант служит подтверждением диагноза хобл.
Для рестриктивного варианта характерно уменьшение абсолютной величины емкости легких при нормальной объемной скорости форсированного выдоха.
ГТРК «Ока»: диагностика бронхита
Специфической информацией спирографического исследования при бронхитах служат динамические характеристики дыхания.
Источник


