Факторы бронхиальной обструкции при астме

Факторы риска бронхиальной астмы многогранны. Основу составляет аллергическое воспаление хронической формы и гиперреактивность бронхов. Основными симптомами являются асфиксия, хрипы в лёгких, одышка, чувство сдавливания в грудной клетке, кашель. Однозначного мнения о причинах их возникновения не существует.
О природе заболевания
Бронхиальная астма имеет разные особенности. Главный нюанс заключается в сужении просвета бронхов. Происходит так называемая обструкция. Она может иметь неспецифические или специфические иммунологические механизмы развития. Симптоматика может быть эпизодической.
БА — сложное заболевание, от которого страдает более 235 000 000 человек. Происходит воспаление путей дыхания. Если в течение продолжительного времени не контролировать патологию, возникает ремоделирование стенок бронхов и формируется необратимая обструкция бронхов.
Внимание! Всякий пациент с одышкой, свистящим дыханием или кашлем, которые проявляются чаще трёх раз в год, признается потенциальным астматиком. Обязательно должно быть проведено полное обследование.
Факторы риска
Установлено, что такое заболевание развивается из-за внешних и внутренних причин. Между собой они тесно взаимосвязаны.
Внутренние факторы риска экзогенной, эндогенной и смешанной бронхиальной астмы обуславливают предрасположенность человека. К их числу относятся:
- пол;
- наследственность;
- ожирение.
Конечно, наличие данных факторов не говорит о том, что человек точно заболеет БА. Однако в случае воздействия провоцирующих внешних факторов риск развития патологии значительно увеличивается.
Внешние факторы риска при лёгкой, средней и тяжёлой бронхиальной астме провоцируют обострение болезни либо запускают процессы, которые способствуют её развитию. Такими пусковыми механизмами являются:
- разные аллергены;
- перенапряжение эмоционального характера;
- курение;
- перегрев либо переохлаждение;
- острые патологии системы дыхания;
- чрезмерные физические нагрузки;
- беременность;
- менструация;
- отдельные медикаменты;
- негативное влияние на работников определённых профессий;
- плохая экология.
Рассмотрим подробно более распространённые причины. Избежав их влияния, удастся не допустить возникновения приступа.
Половой фактор развития
Пол человека имеет большое значение. У подростков и детей младшего возраста БА в большей части случаев обнаруживается у мальчиков. По достижении 20-летнего возраста показатель уравнивается. После 40 лет наблюдается тенденция к росту числа заболевших женщин.
Причина такому явлению пока не установлена. Предположительно это происходит из-за узости воздухоносных путей у мальчиков и более высокого уровня предрасположенности к конкретной аллергии.
Организм мальчиков менее устойчив к вирусам. Они часто заболевают респираторными инфекциями. Из-за этого возрастает риск сужения путей дыхания.
Наследственность при заболевании
Установлено, что генетическая предрасположенность действительно существует. Существует такое понятие, как конкордантность: оба близнеца болели БА.
Нередки случаи, когда женщины, страдающие от бронхиальной астмы, рожали детей, у которых тоже было диагностировано такое заболевание. Однако болезнь передаётся по наследству не всегда. Нередки случаи, когда больные женщины рожали абсолютно здоровых малышей.
Внимание! Генетическая предрасположенность компенсируется при помощи коррекции иммунного ответа во время беременности и посредством исключения провоцирующих аллергенов.
Атопическая форма заболевания имеет аллергическую природу. Такая форма заболевания передаётся по наследству. Если мать или отец являются носителями такой патологии, то вероятность того, что она появится у детей, составляет 20-30 процентов. Если страдают оба родителя, то риск возникновения болезни у ребёнка составляет 75 процентов.
Триггеры
Это специфические факторы, вызывающие обострение БА и приступы асфиксии. Триггеры обнаруживают у пациентов, которые страдают от экзогенной (из-за аллергенов) и аспириновой БА (из-за физического перенапряжения, нестероидных противовоспалительных препаратов, переохлаждения и некоторых резких запахов).
Чаще всего аллергены находятся в воздухе. Микроскопические грибки, пыльца, шерсть, пыль — это потенциальная опасность для дыхательной системы. Аллергия является очень важным фактором, который имеет большое значение и в развитии, и в обострении патологии.
Нестероидные противовоспалительные медикаменты часто приводят к асфиксии. Астматическая триада — это рецидивирующий синусит, поллиноз и непереносимость аспирина. У пациентов возникают крапивница либо отёк Квинке.
Атопия
Под этим термином понимается особенность человеческого организма, состоящая в способности развивать аллергию. Человек реагирует на конкретные влияния окружающей среды (к примеру, на неудовлетворительную окружающую среду либо продукты, которые содержат много аллергических веществ).
Внимание! Иногда атопия развивается на фоне генетической предрасположенности.
Атопия и аллергия схожи. Для установления реакции берут кожные аллергопробы, анализ крови и др.
Атопия сравнительно нечасто приводит к развитию астмы. Но исключать её полностью нельзя.
Респираторные инфекции
Вирусные и бактериальные инфекции значительно обостряют приступы. Не установлено, способны ли такие инфекции спровоцировать развитие болезни.
Вирусные и бактериальные инфекции являются серьёзными факторами риска. Наиболее явная связь наблюдается у маленьких пациентов.
Вредные привычки
Табакокурение является основным фактором риска развития бронхиальной астмы. Дым от сигарет содержит более 4 000 различных химических веществ. Из них более 40 оказывают токсическое и раздражающее действие на систему дыхания. Это приводит к возникновению болезни и к увеличению длительности приступов, а также к их осложнению.
У людей, которые курят, происходит нарушение основных защитных систем респираторного тракта. Слизь начинает выделяться в больших объёмах. Это всё приводит к формированию благоприятной для инфекций среды. Возникают воспалительные процессы.
Содержащиеся в дыме вещества имеют свойство накапливаться в респираторном тракте. Из-за этого заболевание прогрессирует ещё быстрее.
Опасность представляет и пассивное курение. И курильщики, и люди, которые находятся возле них, поглощают одинаковое количество опасных веществ. Пассивное курение особенно опасно для детей.
Внимание! У пассивных курильщиков приступы случаются чаще и проходят сложнее, чем у реальных курильщиков.
Поделитесь этим материалом в социальных сетях. Это позволит ещё большему количеству людей узнать полезную информацию о факторах риска при БА.
Механизм | Важнейшие |
Спазм | Гистамин, |
Гиперсекреция | Гистамин, |
Воспаление | Вышеуказанные |
Важная
роль в патогенезе бронхоспазма при
бронхиальной астме принадлежит также
повышению влияния блуджающего нерва,
из окончаний которого выделяется
ацетилхолин. Под влиянием ацетилхолина
гладкомышечные клетки воздухопроводящих
путей сокращаются.
Рассмотрим
одну из часто встречающихся разновидностей
эндогенной (идиосинкратичсекой)
бронхиальной астмы
«аспириновую» астма, бронхоспазм при
которой провоцирует прием аспирина или
других нестероидных противовоспалительных
средств. Эти вещества ингибируют
циклооксигеназу, и метаболизм арахидоновой
кислоты протекает преимущественно по
липооксигеназному пути с образованием
лейкотриенов. «Аспириновая» бронхиальная
астма часто сочетается с полипозом носа
и хроническим синуситом.
В
момент приступа бронхиальной астмы
изменения механики дыхания и газообмена
подобны таковым при ХОБЛ, описанным
ранее. При повторяющихся и плохо
купирующихся приступах бронхиальной
астмы может развиться ее тяжелое
осложнение – астматический статус. Он
характеризуется расстройством
вентиляционно-перфузионных отношений
в легких и развитием тяжелой дыхательной
недостаточности с возникновением
гипоксемии и/или гиперкапнии и острого
дыхательного ацидоза. При отсутствии
адекватного лечения астматический
статус может привести к гибели пациента.
Патофизиологическое обоснование подходов к лечению бронхиальной астмы
Для
достижения основных целей лечения
бронхиальной астмы – предупреждения
или быстрого купирования приступов, а
также контроля воспаления и предупреждения
ремоделирования воздухопроводящих
путей используются следующие основные
группы лекарственных препаратов:
Бронходилататоры
А.
Агонисты β2-адренергических
рецепторов
Б.
Антихолинергические препараты
В.
Производные метилксантинов
Г.
Препараты, вмешивающиеся в процессы
метаболизма или механизмы действия
лейкотриенов.
Препараты,
подавляющие интенсивность воспаления
в воздухопроводящих путях
А.
Глюкокортикостероиды
Б.
Стабилизаторы мембран тучных клеток
В.
Препараты, использующиеся для
иммунотерапии.
Важнейший
механизм действия агонистов
β2-адренергических
рецепторов, которые используются
преимущественно в виде аэрозолей
(албутерол, формотерол, сальметерол)
для купирования приступа бронхоспазма,
заключается в активации аденилатциклазы
гладкомышечных клеток бронхов, накоплении
в них цАМФ, с последующей активацией
калиевых каналов и уменьшением содержания
ионизированного Са2+
в этих клетках с расслаблением мускулатуры
бронхов. Анихолинергические препараты
(ипратропиум, окситропиум), являются
селективными антагонистами М1
и М3
холинорецепторов, предупреждают
бронхоконстрикцию, опосредованную
гистамином, и вызывают расслабление
гладкомышечных клеток воздухопроводящих
путей. Эти препараты также применяются
ингаляционно в виде аэрозолей. Производные
метилксантинов (теофиллин) ингибируют
фосфодиэстеразу гладкомышечных клеток
бронхов. В результате замедляется
деградация цАМФ, его концентрация в
гладкомышечных клетках бронхов
возрастает, и возникает цАМФ-опосредованная
бронходилатация. Основными группами
препараты, воздействующих на образование
и действие лейкотриенов, являются
ингибиторы 5-липооксигеназы (зилеутон)
и антагонисты лейкотриеновых рецепторов
(пранлукаст, монтелукаст, рис. 3).
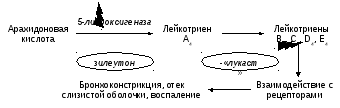
Рис.
3. Механизмы действия препаратов, влияющих
на метаболизм и активность лейкотриенов
Эти
препараты применяются как в виде
ингаляционных аэрозолей, так и per
os.
В
настоящее время продолжается поиск
новых эффективных бронходилататоров.
С этой целью предлагается использовать
вазоинтестинальный пептид, предсердный
натрийуретический пептид, а также
аналоги простагландина Е.
Препараты,
влияющие на активность клеток иммунной
системы и контролирующие воспаление,
оказывают долгосрочные эффекты.
Глюкокортикостероиды, в зависимости
от степени тяжести бронхиальной астмы,
назначаются либо в виде ингаляционных
аэрозолей, либо per
os,
а при лечении астматического статуса
– парентерально. Глюкокортикостероиды
оказывают как геномное, так и быстрое
негеномное действие на клетки
воздухопроводящих путей и клетки
иммунной системы, изменяя их фенотипические
свойства. Стабилизаторы мембран тучных
клеток (кромогликат натрия, недокромил
натрия) блокируют хлорные каналы этих
клеток, препятствуют поступлению в них
ионов Са2+
и тем самым предотвращают дегрануляцию
тучных клеток. Эти препараты не
используются для купирования приступа
бронхиальной астмы. Для стабилизации
мембран тучных клеток может в последнее
время предлагают применять селективные
антагонисты рецепторов аденозина.
При
лечении атопической бронхиальной астмы
целесообразно установить вид аллергена
и провести специфической гипосенсибилизацию.
Однако выполнить это не всегда
представляется возможным. Поэтому
продолжаются поиски новых средств
иммунокорригирующей терапии бронхиальной
астмы. В частности, созданы лекарственные
препараты, препятствующие связыванию
иммуноглобулинов Е с соответствующими
высокоаффинными рецепторами на
поверхности тучных клеток (моноклональные
антитела против IgE
– омализумаб). Изучается эффективность
растворимых рецепторов к ИЛ-4. Эти
рецепторы-«ловушки» связывают ИЛ-4,
который стимулирует выработку
В-лимфоцитами IgE.
Исследуется также эффективность
моноклональных антител против ИЛ-13 и
ФНО-.
Перспективным в лечении бронхиальной
астмы является использование антагонистов
рецепторов хемокинов ССR.
Это позволяет ограничить миграцию
эозинофилов и других клеток, участвующих
в воспалении, в бронхиальное дерево, и
предупредить активацию этих клеток.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Бронхиальная астма сопровождается приступами удушья. Они развиваются из-за обструкции бронхов вследствие спазма и опасны для здоровья. Затянувшееся удушье угрожает жизни пациента.
Обструкция при астме

Обструкция бронхов возникает вследствие следующих патологий и состояний:
- Аллергии (аллергическая, или экзогенная астма).
- Инфекции, преимущественно вирусной (инфекционно-зависимый вариант).
- Воздействия профессиональных вредностей (смешанный тип).
- Нарушенной реактивности бронхов (аспириновая астма, обструкция при физическом напряжении).
Под действием инфекционных, аллергических или других факторов бронхи сжимаются (спазмируются), просвет дыхательных путей сужается – развивается обструкция.
Клинически это проявляется следующими симптомами:
- Свистящим дыханием, слышимым даже на расстоянии.
- Хрипами.
- Кашлем с отхождением вязкой мокроты.
- Затрудненным, удлиненным выдохом, одышкой.
При бронхиальной астме затянувшийся приступ приводит к развитию астматического статуса, при котором дыхание пациента значительно нарушено. Без адекватной медицинской помощи может наступить смерть.
Но удушье – это необязательно симптом бронхиальной астмы. Встречается оно и при других заболеваниях – механической закупорке дыхательных путей (характерно для маленьких детей), хроническом обструктивном заболевании легких (ХОЗЛ). Эта патология встречается у взрослых людей – обычно в среднем и пожилом возрасте, у работающих на вредном производстве, курильщиков.
ХОЗЛ
ХОЗЛ ранее называли хроническим обструктивным бронхитом. Для этого заболевания также характерны приступы удушья, кашель, свистящее дыхание. Они наблюдаются при обострении заболевания. В период ремиссии пациенты чувствуют себя хорошо, особенно на ранней стадии болезни. По мере прогрессирования патологического процесса даже вне обострения отмечается одышка, плохая переносимость физических нагрузок, малопродуктивный кашель.
Главное отличие обструкции при бронхиальной астме от ХОЗЛ – ее обратимость. После купирования приступа проходимость дыхательных путей полностью восстанавливается.
При хроническом обструктивном заболевании легких обструкция купируется лишь частично. Чем дольше болеет пациент, тем больше нарушена у него проходимость бронхов.
ХОЗЛ развивается медленно, выраженные нарушения дыхательной функции наблюдаются лишь в следующих ситуациях:
- Неадекватное лечение обострений.
- Злостное курение.
- Продолжающееся действие вредных факторов.
Но прогноз при этом заболевании более неблагоприятный, чем при астме, особенно при отсутствии адекватной терапии.
Купирование приступа
Для устранения обструкции необходим прием бронхорасширяющих средств. Обычно это бета-адреномиметики короткого действия (Сальбутамол, Вентолин). Их применяют для симптоматического лечения болезней с бронхообструктивным синдромом.
При неэффективности бронхолитиков рекомендуют ингаляционные глюкокортикоиды или комбинированные препараты – Беродуал, Симбикорт, Пульмикорт.
При бронхиальной астме средней или тяжелой степени рекомендована постоянная терапия ингаляционными глюкокортикоидами, так как эта болезнь обусловлена персистирующим воспалительным процессом в бронхах.
При ХОЗЛ большее значение имеет своевременное лечение обострений и их профилактика, устранение вредных факторов. Постоянный прием гормональных лекарств при этой патологии не всегда эффективен.
Обструкция бронхов при астме и других болезнях дыхательной системы – опасное состояние. Необходимо своевременно и адекватно лечить заболевание, не допускать развития осложнений.
Механизм | Важнейшие |
Спазм | Гистамин, |
Гиперсекреция | Гистамин, |
Воспаление | Вышеуказанные |
Важная
роль в патогенезе бронхоспазма при
бронхиальной астме принадлежит также
повышению влияния блуджающего нерва,
из окончаний которого выделяется
ацетилхолин. Под влиянием ацетилхолина
гладкомышечные клетки воздухопроводящих
путей сокращаются.
Рассмотрим
одну из часто встречающихся разновидностей
эндогенной (идиосинкратичсекой)
бронхиальной астмы
«аспириновую» астма, бронхоспазм при
которой провоцирует прием аспирина или
других нестероидных противовоспалительных
средств. Эти вещества ингибируют
циклооксигеназу, и метаболизм арахидоновой
кислоты протекает преимущественно по
липооксигеназному пути с образованием
лейкотриенов. «Аспириновая» бронхиальная
астма часто сочетается с полипозом носа
и хроническим синуситом.
В
момент приступа бронхиальной астмы
изменения механики дыхания и газообмена
подобны таковым при ХОБЛ, описанным
ранее. При повторяющихся и плохо
купирующихся приступах бронхиальной
астмы может развиться ее тяжелое
осложнение – астматический статус. Он
характеризуется расстройством
вентиляционно-перфузионных отношений
в легких и развитием тяжелой дыхательной
недостаточности с возникновением
гипоксемии и/или гиперкапнии и острого
дыхательного ацидоза. При отсутствии
адекватного лечения астматический
статус может привести к гибели пациента.
Патофизиологическое обоснование подходов к лечению бронхиальной астмы
Для
достижения основных целей лечения
бронхиальной астмы – предупреждения
или быстрого купирования приступов, а
также контроля воспаления и предупреждения
ремоделирования воздухопроводящих
путей используются следующие основные
группы лекарственных препаратов:
Бронходилататоры
А.
Агонисты β2-адренергических
рецепторов
Б.
Антихолинергические препараты
В.
Производные метилксантинов
Г.
Препараты, вмешивающиеся в процессы
метаболизма или механизмы действия
лейкотриенов.
Препараты,
подавляющие интенсивность воспаления
в воздухопроводящих путях
А.
Глюкокортикостероиды
Б.
Стабилизаторы мембран тучных клеток
В.
Препараты, использующиеся для
иммунотерапии.
Важнейший
механизм действия агонистов
β2-адренергических
рецепторов, которые используются
преимущественно в виде аэрозолей
(албутерол, формотерол, сальметерол)
для купирования приступа бронхоспазма,
заключается в активации аденилатциклазы
гладкомышечных клеток бронхов, накоплении
в них цАМФ, с последующей активацией
калиевых каналов и уменьшением содержания
ионизированного Са2+
в этих клетках с расслаблением мускулатуры
бронхов. Анихолинергические препараты
(ипратропиум, окситропиум), являются
селективными антагонистами М1
и М3
холинорецепторов, предупреждают
бронхоконстрикцию, опосредованную
гистамином, и вызывают расслабление
гладкомышечных клеток воздухопроводящих
путей. Эти препараты также применяются
ингаляционно в виде аэрозолей. Производные
метилксантинов (теофиллин) ингибируют
фосфодиэстеразу гладкомышечных клеток
бронхов. В результате замедляется
деградация цАМФ, его концентрация в
гладкомышечных клетках бронхов
возрастает, и возникает цАМФ-опосредованная
бронходилатация. Основными группами
препараты, воздействующих на образование
и действие лейкотриенов, являются
ингибиторы 5-липооксигеназы (зилеутон)
и антагонисты лейкотриеновых рецепторов
(пранлукаст, монтелукаст, рис. 3).
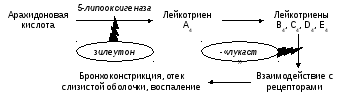
Рис.
3. Механизмы действия препаратов, влияющих
на метаболизм и активность лейкотриенов
Эти
препараты применяются как в виде
ингаляционных аэрозолей, так и per
os.
В
настоящее время продолжается поиск
новых эффективных бронходилататоров.
С этой целью предлагается использовать
вазоинтестинальный пептид, предсердный
натрийуретический пептид, а также
аналоги простагландина Е.
Препараты,
влияющие на активность клеток иммунной
системы и контролирующие воспаление,
оказывают долгосрочные эффекты.
Глюкокортикостероиды, в зависимости
от степени тяжести бронхиальной астмы,
назначаются либо в виде ингаляционных
аэрозолей, либо per
os,
а при лечении астматического статуса
– парентерально. Глюкокортикостероиды
оказывают как геномное, так и быстрое
негеномное действие на клетки
воздухопроводящих путей и клетки
иммунной системы, изменяя их фенотипические
свойства. Стабилизаторы мембран тучных
клеток (кромогликат натрия, недокромил
натрия) блокируют хлорные каналы этих
клеток, препятствуют поступлению в них
ионов Са2+
и тем самым предотвращают дегрануляцию
тучных клеток. Эти препараты не
используются для купирования приступа
бронхиальной астмы. Для стабилизации
мембран тучных клеток может в последнее
время предлагают применять селективные
антагонисты рецепторов аденозина.
При
лечении атопической бронхиальной астмы
целесообразно установить вид аллергена
и провести специфической гипосенсибилизацию.
Однако выполнить это не всегда
представляется возможным. Поэтому
продолжаются поиски новых средств
иммунокорригирующей терапии бронхиальной
астмы. В частности, созданы лекарственные
препараты, препятствующие связыванию
иммуноглобулинов Е с соответствующими
высокоаффинными рецепторами на
поверхности тучных клеток (моноклональные
антитела против IgE
– омализумаб). Изучается эффективность
растворимых рецепторов к ИЛ-4. Эти
рецепторы-«ловушки» связывают ИЛ-4,
который стимулирует выработку
В-лимфоцитами IgE.
Исследуется также эффективность
моноклональных антител против ИЛ-13 и
ФНО-.
Перспективным в лечении бронхиальной
астмы является использование антагонистов
рецепторов хемокинов ССR.
Это позволяет ограничить миграцию
эозинофилов и других клеток, участвующих
в воспалении, в бронхиальное дерево, и
предупредить активацию этих клеток.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #


