Догляд за хворим на атеросклероз
Атеросклероз – одна из самых частых болезней сердечно-сосудистой системы. В настоящее время, почти треть людей зрелого возраста имеют в анамнезе эту патологию сосудов. Существует огромное количество медикаментов, народных средств и полезных рекомендаций для борьбы с атеросклерозом. Но в пожилом возрасте далеко не каждому пациенту состояние здоровье позволяет лечиться на дому.
Сегодня мы поговорим про сестринский процесс при атеросклерозе – как оказывается стационарная медицинская помощь согласно стандартам.
Что такое сестринский уход при атеросклерозе
Атеросклероз – это сосудистое заболевание, главной причиной которого является длительно и стойко повышенный холестерин и ЛПНП. Он начинает накапливаться на слабых участках эндотелия, превращаясь в холестериновые бугорки. Потом, в этих очагах начинается воспалительный процесс, образуются пенистые клетки, прилипают новые и новые молекулы холестерина. Так образуется атероматозная бляшка.

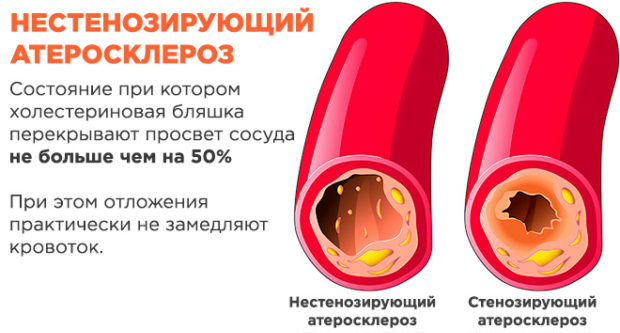
Весь этот процесс сопровождается сужением просвета сосуда – его стенозом. Такое состояние чаще всего осложняется ишемическими процессами. Зависимо от локализации, пациенту может быть трудно ходить, напрягаться, передвигаться, существенно возрастает риск инсультов и инфарктов. Именно поэтому ряду больных с осложненными диагнозами, с запущенной или агрессивной формой атеросклероза, рекомендуется сестринская помощь при больнице или на дому.
Суть ухода медсестры за больным при атеросклерозе заключается в следующем:
- Общебольничный уход за пациентом.
- Составление и ведение назначенной гипохолестериновой диеты. При тяжелых формах атеросклероза, у больных могут возникать трудности в готовке на дому.
- Смена и стирка белья.
- Выполнение врачебных рекомендаций и назначений.
- В сестринскую обязанность входит подготовка больного к диагностическим исследованиям – лабораторным и инструментальным.
- Контроль приема лекарств.
- Проведение назначенных внутривенных, внутримышечных и прочих видов инъекций.
- Контроль за распорядком дня, физиопроцедурами и питанием.
Читайте также: Что такое атеросклероз сосудов? Признаки, причины и методы лечения [инфографика]
Цели и этапы сестринского процесса
Основными целями медсестринского процесса при атеросклеротическом процессе являются:
- Индивидуальный подход к пациенту, зависимо от особенностей его диагноза. На его основе в отделение создаются максимально подходящие комфортные условия для больного.
- Купирование симптомов и круглосуточный контроль текущего состояния и любыми изменениями здоровья.
- Уход за больным, если из-за болезни у него частично или полностью утрачена его самостоятельность.
- Обучение пациента подбору диеты, ежедневного рациона и образу жизни.
Весь процесс сестринской помощи при атеросклерозе разделяется на ряд следующих этапов:
- Сестринское обследование. В этот начальный период медсестра собирает анамнез, проводит регистрацию больного и документирует его госпитализацию.
- Сестринский диагноз. На этой стадии, медицинская сестра обследует поступившего больного на наличие болезней, которые она обязана выявлять согласно своей компетенции. Участие медсестры в ранней диагностике атеросклероза и его осложнений играет очень важную роль и позволяет раньше начать необходимое лечение.
- Планирование ухода. На этом, 3-ем по счету этапе, средний медперсонал должен составить схему ухода за пациентом с объяснением каждого пункта. Для этого существуют общепринятые протоколы и стандарты, которым должны соответствовать процедуры ухода.
- Реализация плана лечения. На этом этапе сестринского вмешательства, проводится обучение пациента и его консультирование, осуществляются все врачебные предписания.
- Оценка результата и коррекция при необходимости. На этом этапе проводится качественный анализ результатов лечения.
Также уход необходим пациентам, которые были госпитализированы с нарушениями кровообращения органов из-за атеросклероза. При транзиторных ишемических атаках, инсультах, инфарктов, угрозе тромбоза и других состояниях, опасных для жизни человека, пациент должен быть доставлен в клинику и находится под сестринским и врачебным контролем. Дежурные средний медперсонал контролирует ЧСС, цифры артериального давления, температуру, осуществляют врачебные предписания.

В период реабилитации после атеросклеротических последствий пораженных сосудов наподобие инфаркта или инсульта, медсестра способствует скорейшему восстановлению больного. Она помогает ему делать специальные физические упражнения и обучает утраченным навыкам.
Где можно получить услуги сестринского ухода
Услуги сестринского ухода предоставляются при поступлении больного как в государственные больницы, так и в частные клиники. Отличия между ними заключаются в стоимости и уровне оказываемой медицинской помощи, соответственно. Зачастую, частные больницы оснащены аппаратурой и технологиями более высокого уровня, но и цена пребывания в них ощутимо выше.
Читайте также: Кто лечит атеросклероз? Выбираем правильного врача
Работа медсестры в любой больнице, независимо от ее статуса, должна соответствовать определенным протоколам и стандартам. Вся сестринская помощь разделена на этапы, за которые человек обследуется, регистрируется в отделении и лечится. На протяжение каждого из них, медсестра создает необходимые условия для пребывания пациента, эффективности терапии и его скорейшего выздоровления.
Источник


Кардиолог
Высшее образование:
Кардиолог
Кабардино-Балкарский государственный университет им. Х.М. Бербекова, медицинский факультет (КБГУ)
Уровень образования – Специалист
1994-2000
Дополнительное образование:
«Кардиология»
ГОУ «Институт усовершенствования врачей» Минздравсоцразвития Чувашии
Контакты: scherbakova@cardioplanet.ru
Атеросклероз – это патологическое состояние, которое характеризуется поражением артерий и является причиной всех сердечно – сосудистых болезней. И это не только проблемы с сердцем и нарушение мозгового кровообращения. В большей или меньшей степени страдает вся артериальная система. Пожилой возраст нередко сопровождается атеросклерозом. Таким пациентам бывает трудно самостоятельно справляться с болезнью. Сестринский процесс при атеросклерозе – это реальная помощь в решении бытовых, лечебных и психологических проблем людям, которые испытывают трудности в самообслуживании.
Что такое сестринский процесс при атеросклерозе?
Особенности сестринского ухода обусловлены разнообразием проявления атеросклероза. Объем знаний медицинской сестры не должен укладываться в строгие рамки только лечебных процедур. Для оказания адекватной помощи она должна знать все возможные проявления болезни. А они отличаются в зависимости от участка поражения:

- Атеросклеротические изменения грудного отдела аорты. Симптомы — обжигающая сдавливающая боль в груди, может продолжаться длительное время, иногда сутками. Боль может стихать и вновь усиливаться. По мере развития осложняется хронической недостаточностью кровообращения и аневризмой аорты.
- Поражение коронарных артерий является непосредственной причиной ишемической болезни сердца. Проявляется стенокардическими приступами. Они, в свою очередь, отличаются симптоматикой в зависимости от вида — стабильная или нестабильная стенокардия — и функционального класса стенокардии напряжения. Осложнение – инфаркт миокарда.
- Атеросклероз брюшной аорты выражается в болевых ощущениях в области пупка, отдающих в пах и в поясницу. Расстраивается пищеварение – начинаются поносы или запоры, появляется тяжесть после еды, изжога и отрыжка.
- Поражение артерий нижних конечностей выражается в болях мышц голени, онемение ног, отсутствие пульса на подколенных артериях и в артериях стоп. Осложнение – трофические язвы, гангрена.
- Атеросклероз мозговых артерий – то, от чего страдают люди старшего возраста. Именно они в большей степени нуждаются в пристальном внимании близких людей и сестринском уходе. Атеросклеротическое поражение магистральных артерий, снабжающих кровью мозг, вызывает шум в ушах, снижение кратковременной памяти (человек забывает последние события), быструю утомляемость и ухудшение сна. У него может нарушиться речь, происходят изменения в характере – больной становится раздражительным, подозрительным, плаксивым.
Сестринский процесс при атеросклерозе требует не только хорошей медицинской и технической подготовки, но и чисто человеческого подхода. Медицинской сестре потребуется терпение и уважение к больному. Ведь зачастую ей приходится быть еще и связующим звеном между пациентом и окружающим миром.
Построение сестринского ухода
Сестринский процесс при любом заболевании требует построения плана, постановки цели и ведения дневника. И атеросклероз – не исключение. Основные этапы:

- Сестринское обследование, которое строится на наблюдение за больным. Беседа с ним для выяснения субъективного состояния и выявления его потребности в посторонней помощи. Целью является построение результативного плана ухода.
- Сестринская диагностика текущего состояния больного для оказания своевременной медицинской помощи.
- Составление плана ухода за пациентом. Он заключается в списке мер, способных улучшить его состояние, описании медицинских манипуляций, предписанных врачом, и периодичности и сроков их выполнения.
- Реализация плана ухода.
- Оценка результата.
Сестринский процесс – это современная технология оказания медицинской помощи больному. Его отличает системность подхода, плановость, ориентированность на результат, индивидуальный подход к больному и соблюдение профессиональных стандартов.
Задача медицинской сестры – это не только уход, но и информирование лечащего врача об изменениях в состоянии пациента и его реакции на лечение. Для этого она ведет дневник, где фиксирует все манипуляции и отражает состояние больного. Эффективное взаимодействие в тандеме «врач – медицинская сестра» дает больному реальную надежду на избавление от недуга.
Содержание сестринского процесса при атеросклерозе
Основная цель сестринского процесса при церебральном атеросклерозе – поддержание или восстановление способности самообслуживания пациента. Проблемы пациента при атеросклерозе можно разделить на физиологические и психологические. К истинным физиологическим относят:

- головокружение;
- одышку;
- быструю утомляемость при ходьбе;
- боли в ногах;
- трудности при дефекации;
- боли за грудиной и в животе.
Психологические трудности:
- непонимание причины заболевания и его патогенеза;
- отсутствие знаний о прогнозе;
- недооценка важности перемены образа жизни;
- необходимость соблюдения диеты с ограничением калорийности, жиров и соли.
Сестринский диагноз при дисциркуляторной энцефалопатии (клиническое проявление церебрального атеросклероза) может выглядеть следующим образом:
- тремор и слабость, приводящие к трудностям самообслуживания;
- нарушение сна;
- изменение поведения (плаксивость);
- головная боль.
При этом медицинская сестра выявляет приоритетные проблемы – это головокружение и головная боль. Направив усилия на ликвидацию этих проблем, возможно избавление и от вторичных симптомов – тех, которые содержатся в сестринском диагнозе.

Первая помощь при обострении состояния
Чтобы снять головную боль и головокружение медицинская сестра должна:
- придать больному удобное положение и успокоить его;
- обеспечить тишину и покой, по возможности затемнить помещение;
- выяснить у больного, чем он снимал подобные приступы ранее;
- поставить на стопы или икры горчичники или погрузить стопы и кисти в теплую воду;
- сделать массаж затылка и задней поверхности шеи;
- помочь больному снять зубные протезы.
Если у больного наблюдается непрекращающаяся рвота, пульс напряженный и замедленный – это сигнал к немедленному вызову врача. Необходимо измерить артериальное давление, так как состояние пациента характерно для высокой гипертензии. Необходимо придать ему полусидячее положение, обеспечить покой и доступ свежего воздуха.
Ежедневный сестринский уход
Первое и основное дело – это неукоснительное выполнение назначений врача. В сестринский процесс вовлекаются и близкие родственники больного. Медсестра обязана сообщать им обо всех назначениях, которые сделал доктор, о том, как они выполняются и какой от них ожидается результат.
Пребывание в больничной палате или патронаж больного на дому включает регулярные гигиенические процедуры, особенно если больному предписан постельный режим. Они служат профилактикой пролежней и просто повышают жизненный тонус пациента. Комната, где он находится, должна регулярно проветриваться. Постельное белье – постоянно меняться. При необходимости сестра должна подготовить пациента к диагностическим обследованиям.
Сестринский уход при атеросклерозе предусматривает и психологическую помощь, особенно тем пациентам, кто впервые столкнулся тяжелыми проявлениями атеросклероза. Их пугает непривычное состояние – то, что мы назвали физиологическими трудностями. Задача медицинской сестры – объяснить пациенту, почему возникают боли и прочие неприятные симптомы, и что делают медики, чтобы избавить от них.
Больному необходимо рассказать о важности специальной диеты, которая является неотъемлемой частью лечения атеросклероза. Он должен знать, почему правильное питание способствует скорейшему улучшению его состояния. В обязанности медсестры входит также контроль соблюдения предписанного рациона.
Рекомендации
Еще одна важная задача медицинской сестры – обучение пациента новому образу жизни. Она должна дать следующие рекомендации:
- Правильное питание – его содержание и ограничения.
- Физическая активность – легкие пробежки, пешие, велосипедные и лыжные прогулки.
- Режим работы и отдыха, продолжительность сна.
- Категорическое исключение алкоголя и отказ от курения.
- Постоянный контроль давления и холестерина в крови.
Сестра должна обучить больного самомассажу головы, шеи, воротниковой зоны и ушей, а также показать ему, как пользоваться массажерами.
Этап оценки сестринского процесса
При нахождении больного в стационаре, особенно в тяжелых случаях оценка состояния больного и результата проведенных лечебных процедур производится несколько раз в день. В таких случаях результат наблюдения заносится в специальный журнал и передается следующей сестринской смене.
Оценка может производиться на основании внешнего вида пациента и его описания собственного самочувствия, а также по результатам сестринского обследования (давление, пульс, температура, интенсивность боли). Окончательная оценка результата проводится при выписке пациента. Если больной выписывается не том состоянии, которое было запланировано, анализируются причины неудачи.
Не стоит забывать и о роли родных и самого пациента в его выздоровлении. Моральная поддержка и контроль соблюдения предписаний врача – это своего рода продолжение сестринского процесса, но уже в домашних условиях.
Источник
Атеросклероз (от греч. athera — кашица и sclerosis- уплотнение) — хроническое заболевание, характеризующееся уплотнением потерей эластичности стенок артерий, сужением их просвета с последующим нарушением кровоснабжения органов. Вследствие нарушения липидного обмена во внутренней оболочке артерий происходит отложение жироподобных веществ с последующим разрастанием в этих местах соединительной ткани. Этот процесс может быть диффузным и локальным (образуется атеросклеротическая бляшка) и ведет к ограничению доставки кислорода и других необходимых питательных веществ (т.е. развивается гипоксия или, правильнее, ишемия органа или ткани). Обычно поражается (хотя и неравномерно) вся артериальная система организма.
Отложение жироподобных веществ увеличивается с возрастом. Атеросклеротическая бляшка образуется постепенно, со временем в отдельных местах бляшки развивается кальциноз, появляются изъязвления, присоединяются тромбы, кровоток затрудняется.
В органе, испытывающем в результате атеросклероза недостаток кровоснабжения, возникают нарушения, определяющие клиническую картину болезни.
Факторы риска атеросклероза
В возникновении атеросклероза нет одной ярко выраженной причины. Этиология и патогенез атеросклероза выяснены не до конца. Выделяют ряд факторов, увеличивающих риск развития этой болезни.
К факторам риска относятся:
— высокое содержание общего холестерина и ХС ЛПВП в крови;
— артериальная гипертония;
— сахарный диабет;
— ожирение;
— курение;
— наследственность;
— пожилой возраст;
— мужской пол.
К основным факторам риска относят дислипопротеинемию, артериальную гипертонию и курение.
Факторы риска атеросклероза делятся на две группы: немодифицируемые — возраст, пол, семейная предрасположенность; модифицируемые — артериальная гипертония, курение, недостаточная физическая активность, избыточная масса тела, питание с избыточным количеством животного жира и др.
Ведущим фактором риска считается повышенное содержание в крови холестерина и ЛПНП.
Перегрузка крови холестерином ведет к развитию атеросклероза, что подтверждается в экспериментах на животных. При биохимическом исследовании в сыворотке крови находят повышенное содержание жироподобных веществ — холестерина, триглицеридов, насыщенных жирных кислот. В эксперименте на животных доказано также и обратное развитие атеросклероза при увеличении физической нагрузки и голодании.
Атеросклероз — неизменный спутник пожилого возраста, но он может иметь место и у молодых. Атеросклеротические бляшки в сосудах находили и у новорожденных.
Развитию атеросклероза у пожилых людей способствуют постепенное выключение эндокринного звена (защитная роль эстрогенов у женщин), малоподвижный образ жизни в сочетании с высококалорийным питанием.
Предрасполагающими факторами также являются_нервно-психи- ческое перенапряжение, различные нарушения обмена — ожирение, подагра, хронический алкоголизм (изменяет нервную регуляцию процессов кровообращения) и др.
Атеросклероз и артериальная гипертония
Считается, что эти два заболевания тесно связаны между собой, и недаром говорят, что атеросклероз следует за гипертонией, как тень за человеком. Когда гипертония держится в течение длительного времени, обычно развивается атеросклероз, и не подлежит сомнению, что гипертония является фактором, способствующим его развитию. На это указывал еще Н.Н. Аничков, известный патолог, академик РАМН. Частый спазм сосудов ускоряет отложение жироподобных веществ в интиме сосуда.
Если говорить о взаимоотношении гипертонической болезни и атеросклероза, то эти два заболевания настолько близки, что ряд отечественных и зарубежных клиницистов считают, что они патогенетически и этиологически связаны друг с другом.
Один из основоположников кардиологии в России, академик А.Л. Мясников даже считал, что, возможно, это одна и та же болезнь, которая развивается в разных направлениях: у одних больных — в направлении вазомоторных нарушений (гипертоническая болезнь), а у других — в направлении нарушений обмена (атеросклероз).
Распространенность и эпидемиология атеросклероза
Современный атеросклероз является самым распространенным заболеванием. От него и его последствий люди умирают в 2 раза чаще, чем от рака, и в 10 раз чаще, чем во всех мировых катастрофах.
Клинические проявления атеросклероза
1. Атеросклероз коронарных артерий проявляется ИБС, приступами стенокардии. Разрыв атеросклеротической бляшки и тромбоз коронарной артерии являются причиной развития инфаркта миокарда, внезапной коронарной смерти, нестабильной стенокардии.
2. Атеросклероз грудной аорты может обусловить аорталгию — длительную давящую или жгущую боль за грудиной. При значительном расширении дуги аорты или формировании аневризмы грудной аорты возможны дисфагия, охриплость голоса (вследствие сдавления пищевода, возвратного нерва). При атеросклерозе
аорты возможно повышение систолического АД при нормальном диастолическом АД.
3. Атеросклероз брюшной аорты может вызвать боли в животе: при поражении места разделения брюшной аорты на подвздошные артерии (бифуркации аорты) наблюдается синдром Лериша (перемежающаяся хромота, эректильная дисфункция).
4. Атеросклероз почечных артерий сопровождается повышением АД — реноваскулярная (симптоматическая) гипертония, изменениями мочевого осадка. При аускультации над почечными артериями возможен систолический шум.
5. Атеросклероз сосудов нижних конечностей проявляется перемежающейся хромотой (боль в ногах при ходьбе; пациент вынужден останавливаться, после чего боль уменьшается или проходит), бледностью, похолоданием, различными трофическими нарушениями. В тяжелых случаях развивается гангрена стопы.
6. Атеросклероз церебральных сосудов проявляется энцефалопатией (снижение памяти, интеллекта, головокружение, изменения личности, иногда нарушения сознания), инсультами.
7. Атеросклероз мезентериальных сосудов проявляется приступами боли в животе, возникающими через 30 мин после еды, и дисфагией, в тяжелых случаях развивается некроз участка кишки.
8. При осмотре пациента наблюдаются:
— ксантомы (отложения холестерина в виде бугристых образований на разгибательных поверхностях кистей, локтевых и коленных суставах, ахилловых сухожилиях),
— ксантелазмы (отложения холестерина и триглицеридов в коже в виде различной формы пятен желтого цвета, слегка возвышающихся, локализующихся часто на веках, ушных раковинах),
— сенильная дуга (полоска желтоватого цвета) на роговице,
— желтоватое окрашивание ладонного рисунка характерно для гиперлипидемии III типа.
Проблемы пациента
Настоящие:
— головные боли;
— головокружения, снижение памяти, перебои в области сердца;
— боль в голенях при ходьбе;
— одышка при физической нагрузке;
— приступы загрудинных болей. Физиологические:
— трудности с актом дефекации. Психологические:
— больной очень переживает из-за своей болезни, перспективы развития различных сосудистых осложнений;
— больной не верит в эффективность лекарств, которые могут остановить развитие болезни.
Приоритетные:
— головные боли и головокружения.
Потенциальные:
— головные боли и головокружения, приводящие к нарушению мозгового кровообращения.
Отсутствие знаний:
— о причинах заболевания;
— о прогнозе болезни;
— о необходимости приема гиполипидемических лекарственных средств;
— о необходимости соблюдения диеты (ограничение калоража, поваренной соли, холестеринсодержащих продуктов).
Действия медсестры в сестринском процессе при атеросклерозе
— Осуществление общего ухода за больным:
— смена нательного и постельного белья, кормление пациента соответственно назначенной диете, проветривание палаты (следить, чтобы не было сквозняков);
— выполнение всех назначения врача;
— подготовка больного к диагностическим исследованиям.
— Контроль:
— за регулярностью приема медикаментов;
— за соблюдением пациентом режима дня, отдыха, питания.
— Проведение бесед:
— о необходимости после выписки наблюдаться у кардиолога и невропатолога и выполнять все их предписания;
— беседа с родственниками о необходимости соблюдения диеты и контроля за своевременным приемом лекарственных средств, учитывая снижения памяти больного.
Диагностика атеросклероза
Программа диагностики атеросклероза
— Оценка симптомов заболевания врачом-ангиологом.
— Лабораторная оценка нарушений жирового обмена.
— Электрокардиография с проведением фармакологических и нагрузочных проб для оценки возможной ишемической болезни сердца.
— ЭхоКГ.
— Ультразвуковое ангиосканирование сосудов шеи и головы, по показаниям и нижних конечностей.
— При необходимости детализации поражений магнитно-резонансная и рентгеновская томография.
Классификация дислипидемий по происхождению
— Первичные (наследственные, генетические);
— вторичные (при сахарном диабете, заболеваниях почек, печени, желчных путей, гипотиреозе, ожирении и др.).
— Основные липиды плазмы — холестерин и триглицериды — связаны с белками в комплексы, называемые липопротеидами.
— Дислипидемия — это нарушение липидного профиля плазмы крови.
— Наиболее распространены гиперлипопротеинемии с повышением уровня общего холестерина, ЛПНП и триглицеридов.

Оптимальные значения липидных параметров
Значения, принятые в европейских рекомендациях по профилактике атеросклероза и ИБС (1998).

Классификация гиперлипидемии (ВОЗ)
Различают 5 типов гиперлипидемии. Наиболее атерогенны гиперлипидемии 11а, 11б и III типов.
Примечание. ЛПНП — липопротеиды низкой плотности, ЛПОНП — липопротеиды очень низкой плотности, ЛППП — липопротеиды промежуточной плотности.
Лабораторно-инструментальные методы исследования при атеросклерозе
— Общий анализ крови.
— Биохимический анализ крови: определение содержания общего холестерина, триглицеридов, холестерина ЛПНП, ЛПОНП, общего белка, белковых фракций, глюкозы, билирубина.
— Исследование коагулограммы, определение агрегации тромбоцитов.
— Определение индекса Кетле (ИМТ), окружности талии.
— Тест на толерантность к глюкозе (при наличии избыточной массы тела).
— ЭКГ.
— Измерение АД.
— УЗДГ артерий.
— Рентгенография сердца и аорты и ее ветвей.
— Ангиография.
— Компьютерная ангиография.
— МРТ.
— Коронарография — рентгенологическое исследование сердца с введением контрастного вещества непосредственно в устья коронарных артерий.
Специальные методы исследования при атеросклерозе периферических артерий
Неинвазивные
— Посегментное измерение АД на разных уровнях руки или ноги до и после физической нагрузки.
— Лодыжечно-плечевой показатель — отношение АД в области голеностопного сустава к АД в плечевой артерии.
— Больные с жалобами на перемежающуюся хромоту обычно имеют лодыжечно-плечевой показатель ниже 0,8 (в норме 1,0).
— У пациентов с болями в покое лодыжечно-плечевой показатель менее 0,5. При индексе ниже 0,4 возможен некроз тканей конечности.
Инвазивные
— Внутривенная ангиография.
Лечение атеросклероза
Первичная профилактика атеросклероза — это немедикаментозные методы лечения
— Диетотерапия — ограничение животных жиров и углеводов с добавлением липотропных веществ (творог), растительного масла, витаминов, йодированных продуктов. Цели — нормализация липидного обмена и общее снижение массы тела.
— Двигательная активность, соответствующая возрасту и физическим возможностям больного. Уровень физической активности (особенно при целенаправленной тренировке наиболее пораженного органа) определяет врач. Регулярные физические упражнения 2-3 раза в неделю по 3-4 ч (прогулки, плавание, езда на велосипеде, лыжи, танцы) усиливают эффект диеты.
— Ограничение эмоционального напряжения, при хронических стрессах применение седативной терапии.
— Устранение факторов риска развития ССЗ, в том числе снижение избыточной массы тела, систематическое лечение сопутствующих болезней, в особенности АГ и сахарного диабета.
— Курение является независимым фактором риска, поэтому необходимо бросить курить.
— Лицам с повышенным содержанием липидов (особенно триглицеридов) следует ограничить употребление алкоголя.
Лекарственная терапия атеросклероза
В настоящее время имеются 4 группы гиполипидемических препаратов:
— статины;
— ионообменные смолы (холестирамин);
— никотиновая кислота (ниацин, эндурацин);
— фибраты.
Статины
— Симвастатин (зокор, вазилип, симгал, симло, симвор, симвастол) 10-40 мг/сут.
— Ловастатин (ловастерол, мевакор, кардиостатин, ровакор, холетар) 10-40 мг/сут.
— Аторвастатин (аторис, липримар) 10-80 мг/сут.
— Розувастатин (крестор) 10-40 мг/сут.
— Флувастатин (лескол, лескол ЭЛ) 20-80 мг/сут.
— Правастатин (липостат) 10-40 мг/сут.
Обычно терапия статинами хорошо переносится, однако возможно развитие побочных эффектов: повышение активности печеночных ферментов (аминотрансфераз) в крови, миалгии.
Необходимо определить уровень аланинаминотрансферазы и креатинфосфокиназы перед началом лечения и через 1-1,5 мес от начала лечения, а далее оценивать эти показатели 1 раз в 6 мес.
Противопоказания к назначению статинов: активный гепатит, беременность, отмеченная ранее индивидуальная непереносимость статинов. Особенности назначения статинов
— Лечение статинами нужно проводить постоянно, так как уже через месяц после прекращения приема уровень липидов крови возвращается к исходному.
— Повышать дозу любого из статинов следует, соблюдая интервал 1 мес, так как за этот период развивается их наибольший эффект.
— Целевой уровень ЛПНП при стенокардии менее 2,5 ммоль/л.
— В случае непереносимости статинов назначают альтернативные препараты: фибраты, пролонгированные препараты никотиновой кислоты, эзетимиб.
— Пациентам со стенокардией напряжения, низкой концентрацией ЛПВП, близким к нормальному уровню ЛПНП и высоким содержанием триглицеридов в крови показаны фибраты в качестве препаратов первой линии.
Ионообменные смолы (секвестранты желчных кислот)
Ионообменные смолы применяются в качестве гиполипидемических средств более 30 лет. В клинических исследованиях была доказана их эффективность в плане снижения осложнений со стороны сердца и смертельных случаев от инфаркта миокарда.
— Ионообменные смолы связывают желчные кислоты (продукты обмена холестерина) в просвете тонкой кишки и усиливают их экскрецию с калом. Синтез ЛПОНП увеличивается. Ионообменные смолы назначают больным гиперлипидемией На типа. Секвестранты снижают концентрации общего холестерина и ЛПНП в крови на 15-30%, но могут увеличивать содержание триглицеридов. Ионообменные смолы противопоказаны при семейной гиперлипидемии III типа.
— Ионообменные смолы нередко вызывают запор, метеоризм и диспепсию. Многие больные отказываются их принимать изза неприятных вкусовых ощущений.
— В настоящее время в связи с появлением более эффективных гиполипидемических средств секвестранты желчных кислот в основном используют как дополнительные средства к основной терапии в случаях выраженной гиперхолестеринемии (например, при семейной гиперхолестеринемии).
Никотиновая кислота
Никотиновую кислоту относят к витаминам группы В, однако в более высоких дозах (2-4 г/сут) она оказывает гиполипидемическое действие, снижая содержание холестерина и триглицеридов, повышая при этом концентрацию ЛПВП.
При использовании никотиновой кислоты часто развиваются побочные эффекты (покраснение, зуд и сыпь на коже, боли в животе, тошнота), что ограничивает ее широкое использование. Никотиновую кислоту назначают по 2-4 г 2-3 раза в сутки.
Фибраты
К фибратам, применяемым в настоящее время, относят следующие:
— Гемфиброзил.
— Ципрофибрат.
— Фенофибрат.
В клинических исследованиях фибраты снижали смертность от ССЗ, однако данные о них не столь обширны, как о статинах.
Гиполипидемический эффект фибратов проявляется главным образом в снижении содержания триглицеридов и повышении концентрации ЛПВП. Снижение уровня общего холестерина в крови при лечении фибратами менее выражено.
При назначении фенофибрата (по 200 мг 1 раз в сутки) и ципрофибрата (по 100 мг 1-2 раза в сутки) снижается концентрация ЛПНП в большей степени, чем при использовании гемфиброзила (по 600 мг 2 раза в сутки) и безафибрата (по 200 мг 2-3 раза в сутки).
Противопоказания к назначению фибратов: желчнокаменная болезнь, гепатит, беременность.
Хирургическое лечение атеросклероза
Малоинвазивные методы
— Внутрисосудистая дилатация области стеноза посредством раздувания баллонного катетера, приводящая к раздавливанию атеросклеротических бляшек.
— Стентирование — введение в зону сужения саморасправляющихся стентов, часто содержащих препараты, препятствующие развитию тромбоза.
Открытые виды хирургических вмешательств
— Шунтирующие операции синтетическим протезом, аутовеной.
— Эндартерэктомия — вскрытие просвета и удаление атероматозной бляшки с внутренней оболочкой. Применяют только при локальных поражениях аорты или общих повздошных артерий.
— Поясничная симпатэктомия.
— Ампутация, которая в некоторых случаях может не только сохранить жизнь, но и способствовать реабилитации больного.
Диета при атеросклерозе
Принципы правильного питания
Современная модель здорового питания имеет вид пирамиды. Ориентируясь на нее, можно составлять сбалансированный рацион на каждый день.
В основе пирамиды — хлеб, злаки и картофель. Следующая ступень — овощи и фрукты.
На следующей ступени расположены молочные продукты (молоко, йогурт, сыр), а также мясо, птица, рыба, бобовые, яйца и орехи..
На вершине пирамиды — жиры, масла, а также эпизодически алкоголь и сладости, т.е. те продукты, которые следует употреблять в минимальном количестве.
Сбалансированный рацион — это потребление продуктов в оптимальном соотношении. Прежде всего необходимо уменьшить калорийность, исключив из рациона животные жиры.
Во вторую очередь — максимум овощей и фруктов, котор