Дифференциальный диагноз бронхиальная астма и обструктивный бронхит
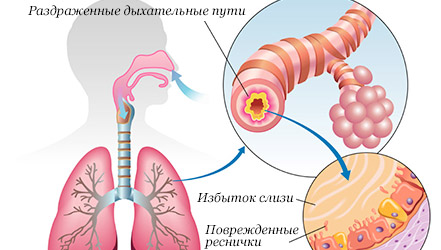
Под бронхообструктивным синдромом (БС) понимают совокупность клинических симптомов, отражающих нарушение проходимости бронхов вследствие сужения их просвета. БС нередко встречается у детей раннего возраста. От 30 до 50% детей первых трех лет жизни имеют те или иные проявления бронхообструктивного синдрома, вследствие чего проблемы дифференциальной диагностики этого состояния крайне важны.
БС — это ведущий признак, который объединяет группу острых, рецидивирующих и хронических заболеваний легких, но он не является самостоятельной нозологической формой и не может фигурировать в качестве диагноза. Следует отметить, что БС не синоним бронхоспазма, хотя во многих случаях бронхоспазм играет важную, а иногда ведущую роль в генезе заболевания. Обычно БС выявляется у детей первых четырех лет жизни, но может диагностироваться и в более старшем возрасте.
В таблице 1 указаны основные причины возникновения БС у детей.
Наиболее важное значение имеют возрастные особенности респираторной системы ребенка. Бронхи у маленьких детей имеют меньший диаметр, чем у взрослых. Слизистая трахеи и бронхов быстро реагирует отеком и гиперсекрецией слизи в ответ на развитие вирусной инфекции. Узость бронхов и всего дыхательного аппарата значительно увеличивает аэродинамическое сопротивление. Так, отек слизистой бронхов всего на 1 мм вызывает повышение сопротивления току воздуха в трахее более чем на 50% [1].
Для детей раннего возраста характерны податливость хрящей бронхиального тракта, недостаточная ригидность костной структуры грудной клетки, свободно реагирующей втяжением уступчивых мест на повышение сопротивления в воздухоносных путях, а также ряд особенностей положения и строения диафрагмы. Несомненное влияние на функциональные нарушения органов дыхания у маленького ребенка оказывают и такие факторы, как более длительный сон, частый плач, преимущественное положение лежа на спине в первые месяцы жизни.
Важную роль играет респираторная вирусная инфекция. К числу вирусов, наиболее часто вызывающих БС, относят респираторно-синцитиальный вирус (около 50%), вирус парагриппа, микоплазму пневмонии, реже — вирусы гриппа и аденовирус.
Среди факторов окружающей среды, которые могут приводить к развитию обструктивного синдрома, особо важное значение придается пассивному курению в семье. Под влиянием табачного дыма происходит гипертрофия бронхиальных слизистых желез, нарушается мукоцилиарный клиренс, замедляется продвижение слизи. Пассивное курение провоцирует деструкцию эпителия бронхов. Особенно ранимыми в этом плане считаются дети первого года жизни.
Другим важным неблагоприятным фактором является загрязнение окружающей атмосферы индустриальными газами, а также органической и неорганической пылью.
Большинство исследователей признают влияние факторов преморбидного фона на развитие БС. Это — токсикозы беременных, осложненные роды, гипоксия в родах, недоношенность, отягощенный аллергологический анамнез, гиперреактивность бронхов, рахит, дистрофия, гиперплазия тимуса, перинатальная энцефалопатия, раннее искусственное вскармливание, перенесенное респираторное заболевание в возрасте 6—12 месяцев.
В таблице 2 представлены основные нозологические формы, при которых бронхообструктивный синдром может иметь место и в значительной степени определять клиническую симптоматику болезни.
Бронхиальная астма представляет собой заболевание, проявляющееся обратимой (полностью или частично) обструкцией бронхов, патогенетическую основу которого составляют аллергическое воспаление дыхательных путей и, в большинстве случаев, гиперреактивность бронхов. Оно характеризуется в типичных случаях периодическим возникновением приступов нарушения проходимости бронхов в результате их спазма, отека слизистой оболочки бронхов и гиперсекреции слизи.
Бронхиальная астма может протекать также в виде астматического бронхита без типичных приступов, спастического кашля (в том числе ночного), астмы физического напряжения.
Критерии диагностики: приступы удушья, астматический статус, астматический бронхит, приступы спастического кашля, сопровождающиеся острым вздутием легких и затруднением выдоха. Рентгенологически во время приступа обычно определяется вздутие легких, на фоне которого нередко выявляется усиление бронхососудистого рисунка.
Под обструктивным бронхитом понимают острое поражение бронхов, сопровождающееся клиническими признаками бронхиальной обструкции. Термин «бронхиолит» используется для обозначения тех форм обструктивного бронхита, которые сопровождаются большим количеством рассеянных мелкопузырчатых хрипов, что нередко наблюдается у детей первых месяцев жизни при первом эпизоде обструктивного заболевания.
Наибольшие сложности представляет дифференциальная диагностика обструктивного бронхита и бронхиальной астмы.
До 70-х г. прошлого века термин «обструктивный бронхит» и его аналоги (астматический бронхит, спастический бронхит и др.) широко использовались педиатрами. Однако в начале 70-х гг. была проведена серия эпидемиологических исследований, которые показали, что отличить обструктивный бронхит и бронхиальную астму в широкой педиатрической практике почти невозможно. Таким образом, был поставлен знак равенства между этими состояниями. Данный подход у детей старшего возраста в значительной степени себя оправдал, так как позволил избавить многих больных от антибактериальной терапии. Но у детей младшего возраста проблема стоит сложнее. Выяснилось, что кромогликат у этих больных недостаточно эффективен или неэффективен вовсе. Ингаляционные бронходилятаторы, такие, как сальбутамол, малоэффективны или не эффективны при свистящем дыхании у детей первых трех лет жизни. Сведения относительно действенности применения ингаляционных стероидов при остром или хроническом бронхиолите оказались противоречивыми.
К тому же многочисленные исследования в нашей стране и за рубежом показали, что исходы обструктивного бронхита в целом благоприятны. 54% детей с повторными эпизодами обструктивного бронхита перестают болеть после четырех лет, а еще 37% — в более позднем возрасте; таким образом, выздоравливают более 90% пациентов. Кроме того, наличие обструктивного синдрома в первые три года жизни не может рассматриваться как фактор, предрасполагающий к возникновению астмы в дальнейшем. Т. е. выяснилось, что механизм развития свистящего дыхания у детей раннего возраста другой, чем у более старших детей, и основную роль здесь играют не гиперреактивность слизистой бронхов и спазм мышц, а тонус бронхиальной стенки и отек слизистой бронхов. Это отражало тот факт, что «свистящее дыхание» у маленьких детей является следствием различных причин, в том числе аномалий респираторной системы и воспалительных процессов иной этиологии.
Значит ли это, что у малышей не бывает астмы? По-видимому, нет, так как примерно у 10% больных, у которых на фоне вирусной инфекции отмечался БС, в дальнейшем могли развиваться симптомы астмы. Рецидивы обструкции обусловлены наследственной отягощенностью по аллергии и аллергическими реакциями у ребенка и не связаны с кожными тестами и уровнем IgE. Таким образом, можно утверждать, что обструктивный бронхит, как нозологическая форма, существует. Его основные отличия от астмы представлены в таблице 3.
| Таблица 3. Дифференциальная диагностика бронхиальной астмы и обструктивного бронхита. |
Дифференциальную диагностику обструктивного бронхита и острой пневмонии облегчает тот факт, что при пневмонии, вызванной основными возбудителями, как правило, не наблюдается обструкции. Сопровождаться обструкцией могут, в основном, внутрибольничные пневмонии, обусловленные некоторыми грамотрицательными возбудителями кишечной группы (см. таблицу 4).
| Таблица 4. Дифференциальная диагностика обструктивного бронхита и острой пневмонии. |
Аспирационный синдром
Одна из наиболее распространенных причин развития БС у грудных детей — синдром привычной микроаспирации жидкой пищи, связанный с дисфагией, часто в сочетании с желудочно-пищеводным рефлюксом. До 30% всех случаев рецидивирующего кашля у детей раннего возраста связаны с аспирационным синдромом. Выяснить причину бывает сложно. В диагностике аспирации помогают данные анамнеза, обычно у этих детей имеется отягощенный неврологический анамнез и такие признаки, как приступообразный кашель, развивающийся у ребенка во время кормления, появление сухих или влажных хрипов в легких после еды. Подтверждается диагноз при обследовании в стационаре.
Аспирация инородных тел
До 50% всех аспираций инородных тел вовремя не выявляется. Поздняя диагностика связана с тем, что после аспирации у ребенка на фоне полного здоровья, без катаральных явлений, возникает острый приступ кашля, затем, если инородное тело проникает глубже, через несколько дней появляются симптомы обструктивного бронхита или пневмонии с обструктивным синдромом, имеющих затяжное, трудно поддающееся терапии течение.
В диагностике помогают анамнез, рентгенологическое исследование и бронхоскопия.
Хронический бронхит
Критерии диагностики: продуктивный кашель, постоянные разнокалиберные влажные хрипы в легких (в течение нескольких месяцев) при наличии двух-трех обострений заболеваний в год на протяжении двух лет.
У взрослых основные причины ХБ — это курение и профессиональные вредности. Причем у половины больных это заболевание протекает с признаками бронхообструктивного синдрома. В детском возрасте первичный хронический бронхит — большая редкость. В большинстве случаев он является следствием других причин (пороков развития легких, иммунодефицитных состояний и др.), т. е. является «вторичным». Поэтому диагноз «первичный хронический бронхит» может ставиться только после тщательной дифференциальной диагностики.
Хроническая пневмония
Хроническая пневмония представляет собой хронический воспалительный неспецифический процесс, имеющий в своей основе необратимые морфологические изменения в виде деформации бронхов и пневмосклероза в одном или нескольких сегментах и сопровождающийся рецидивами воспаления в бронхах и легочной ткани. Хроническая пневмония чаще всего развивается как результат неполного излечения острой пневмонии, ателектаза, а также вследствие попадания инородного тела в бронхи.
Особенностью этого заболевания в настоящее время является его благоприятное течение и высокая частота сопутствующего бронхообструктивного синдрома (30—35%). Диагностика этой болезни основывается на клинической симптоматике, рентгенологических и бронхологических данных и осуществляется в специализированном стационаре.
Хронический бронхиолит с облитерацией
Заболевание, развивающееся вследствие острого облитерирующего бронхиолита, морфологическим субстратом которого является облитерация бронхиол и артериол одного или нескольких участков легких, приводящая к нарушению легочного кровотока и развитию эмфиземы. Синдром одностороннего сверхпрозрачного легкого (синдром МакЛеода) представляет собой частный случай данного заболевания.
Клинически проявляется одышкой и другими признаками дыхательной недостаточности разной степени выраженности, локальными физикальными данными в виде стойкой крепитации и мелкопузырчатых хрипов. У детей старшего возраста может сопровождаться бронхообструктивным синдромом, имеющим торпидное, плохо поддающееся лечению бронходилятаторами течение.
При наличии клинических данных и рентгенологических признаков сверхпрозрачности сцинтиграфически определяется резкое снижение легочного кровотока в пораженных отделах легких.
Синдром цилиарной дискинезии
Заболевание проявляется рецидивирующими синуситами и отитами и хроническим поражением легких — это хронический бронхит с образованием бронхоэктазов. Типичное проявление этой болезни — синдром Картагенера, когда у пациента имеет место еще и обратное расположение внутренних органов. В основе синдрома лежит врожденный дефект цилиарного эпителия, приводящий к дисфункции мукоцилиарного транспорта и застою секрета в бронхах. Почти у всех больных могут отмечаться эпизоды приступообразного кашля, одышки.
Дифференциальная диагностика основывается на обратном расположении внутренних органов, рентгенологических данных и исследовании функции цилиарного эпителия.
Врожденные пороки развития бронхов
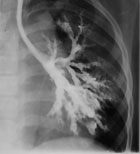 |
| Рисунок 1. Бронхограмма левого легкого ребенка с синдромом Вильямса-Кемпбелла. |
Из этой многочисленной группы заболеваний наибольший интерес представляют пороки развития трахеи и бронхов. Недоразвитие хрящей трахеи и или бронхов приводит к тому, что бронхи спадаются на выдохе, обуславливая поведение симптоматики БС. Первые клинические проявления заболевания возникают на первом году жизни — это либо повторные обструктивные бронхиты, либо пневмонии. В дальнейшем формируется деформация грудной клетки, появляется влажный постоянный кашель, выслушиваются влажные и сухие хрипы в легких. Диагноз обычно ставится в младшем или старшем школьном возрасте, когда клиническая симптоматика ярко выражена. В дифференциальной диагностике, наряду с клинической симптоматикой, важны рентгенологическое исследование и бронхоскопия, а также резистентность к бронходилятаторам и высокая эффективность антибактериальной терапии. На рисунке показана бронхограмма больного с недоразвитием хрящей бронхов 3—8 генерации (синдром Вильямса-Кемпбелла). Хорошо видно чрезмерное расширение бронхов в зоне поражения.
Стенозы трахеи и бронхов — это состояние, встречающееся достаточно редко. Их отличает постоянное шумное дыхание у ребенка и на вдохе и на выдохе, усиливающееся при присоединении ОРВИ. Диагноз подтверждается при рентгенологическом и бронхологическом обследовании.
Опухоли трахеи и бронхов у детей также диагностируются нечасто. Опухоли могут приводить к сужению просвета дыхательных путей как при сдавлении извне, так и при прорастании внутрь просвета. Помочь в диагностике может постепенное нарастание синдрома «шумного дыхания», которое вначале появляется при ОРВИ, а затем и в состоянии покоя.
Диагноз подтверждается при рентгенологическом и бронхологическом обследовании.
Муковисцидоз
Муковисцидоз (МВ) — генетическое, аутосомно-рецессивное моногенное заболевание, обусловленное мутацией гена трансмембранного регулятора МВ (МВТР). Характеризуется нарушением секреции экзокринных желез жизненно важных органов с поражением, прежде всего, дыхательного и желудочно-кишечного трактов, тяжелым течением и неблагоприятным прогнозом. Особенность клинических проявлений болезни заключается в приступообразном коклюшеподобном кашле с вязкой мокротой, вследствие чего иногда путают с бронхиальной астмой.
Дифференциальная диагностика: наличие кишечного синдрома (нейтральный жир в стуле), прогрессирующая дыхательная недостаточность, изменения на рентгенограммах и положительный потовый тест.
Бронхолегочная дисплазия
Хроническое заболевание, развивающееся вследствие поражения легких при проведении жестких режимов искусственной вентиляции легких с высокими концентрациями кислорода, главным образом у недоношенных детей. В основе заболевания лежат нарушение архитектоники легочной ткани и, часто, бронхиальная гиперреактивность. Клинически проявляется гипоксемией, дыхательной недостаточностью, симптомами бронхиальной обструкции; рентгенологически обычно выявляются грубые изменения в виде фиброза, кист, изменений прозрачности легочной ткани, деформаций бронхов. Диагностика осуществляется на основании анамнестических, клинических и рентгенологических данных.
Внелегочные причины БС диагностируются при обследовании больного в стационаре.
Таким образом, БС нередко сопровождает легочные и внелегочные патологические процессы. Дифференциальная диагностика при этих состояниях включает ряд нозологических форм. При затяжном течении БС, а также при повторных эпизодах обструкции больной должен быть обследован в специализированном пульмонологическом стационаре и наблюдаться там в дальнейшем.
Обратите внимание!
- От 30 до 50% детей первых трех лет жизни имеют те или иные проявления бронхообструктивного синдрома.
- числу вирусов, наиболее часто вызывающих БС, относят респираторно-синцитиальный вирус, вирус парагриппа, микоплазму пневмонии, реже — вирусы гриппа и аденовирус.
- Наибольшие сложности представляет дифференциальная диагностика обструктивного бронхита и бронхиальной астмы.
И. К. Волков, доктор медицинских наук
Отд. пульмонологии НИИ педиатрии, Научный центр здоровья детей РАМН, Москва
Источник
2.3.1.Дифференциально-диагностические признаки сердечной астмы
Приступ
бронхиальной
астмы необходимо дифференцировать от
приступа сердечной астмы,
В
основе которой лежит диффузное поражение
и слабость сердечной мышцы, преимущественно
левого желудочка сердца при митральных
пороках, гипертонии, кардиосклерозе и
т.д. Возникающее на этой почве нарушение
кровообращения с застойными явлениями
в легких лежит в основе притупов сердечной
астмы. Она развивается обычно по типу
смешанной инспираторно-экспираторной
одышки, с выраженным цианозом и другими
проявлениями сердечной недостаточности
кровообращения вплоть до отека легких.
Возраст таких больных – преимущественно
пожилой или старческий. Эта астма не
дает острого вздутия легких;
сопровождается более или менее обильными,
но не сухими, а влажными хрипами, особенно
в нижне-задних отделах легких, при ней
отделяется не белая, стекловидная,
клейкая, а пенистая мокрота, нередко
кровянистая, часто содержащая так
называемые “
клетки
сердечных пороков”
( клетки альвеолярного эпителия).
Характерна тахикардия, глухие тоны
сердца, часто ритм галопа, аритмия,
смещение границ сердца влево. На ЭКГ
часто отклонение электрической оси
сердца влево, гипертрофия левого
желудочка, признаки ишемии миокарда.
Сердечную астму, если она протекает у
человека, не страдающего хроническим
бронхитом, пневмосклерозом, эмфиземой
легких и не наслаивается на бронхиальную
астму ( что бывает), обычно нетрудно
распознать.
2.3.2.Дифференциальная диагностика с хроническим обструктивным бронхитом ( в том числе при так называемой хронической обструктивной болезни легких /хобл или хозл/ ).
В
отличии от БА при хроническом
обструктивном бронхите
( ХОБ)
сопутствующих аллергических заболеваний
как правило нет, в аллергологическом
анамнезе нет указаний на связь одышки
с какими – либо аллергенами;
одышка и затруднеие дыхания постоянны,
не имеют приступообразного характера,
усиливаются после физического напряжения,
сопровождаются кашлем с выделением
мокроты (кашель прордуктивный мучительный
приступообразный, с трудноотделяемой
мокротой, особенно утром и ночью / “
гора родила мышь “
– Б. Е. Вотчал/,
оставляющий после себя на некоторое
время ощущение тяжелого затрудненного
дыхания /
И.
П. Замотаев /));
одышка
появляется при ранее выполняемой
физической нагрузке, перемене температуры
вдыхаемого воздуха ( при переходе из
теплого помещения на холод ) ;
одышка также характеризуется затрудненным
выдохом и изменчивостью в зависимости
от метеоусловий, времени суток, действия
на дыхательные пути раздражающих
факторов:
“ День
на день не приходится “
( Б. Е. Вотчал ).
Аускультативные
изменения в легких:
жесткое дыхание с удлиненным выдохом,
сухие свистящие, реже жужжащие хрипы,
могут выслушиваться на расстоянии.
Сухие хрипы следует выявлять, включая
форсированный выдох, как в положении
стоя, так и лежа. И. П. Замотаев в
дифференциальной диагностике ХОБ, БА
и застойной сердечной недостаточности
( СН) предлагает обращать внимание на
особенности выслушиваемы х хрипов:
так,
при ХОБ обычно хрипы прерывистые в 1
фазу дыхания, при БА хрипы слышны на
протяжении всего выдоха, при застойной
СН хрипы выслушиваются в конце фазы
вдоха.
При
исследовании мокроты при БА мокрота
слизистая, стекловидная, в ее мазке
находят спирали Куршмана ( слизь,
образующая слепки мелких дыхательных
путей ), кристаллы Шарко-Лейдена (
кристаллизированные ферменты эозинофлов),
тогда как при ХОБ они не характерны, а
мокрота слизисто-гнойная, эозинофилии
нет.
Рентгенологические
изменения в легких:
при
ХОБ характерна перибронхиальная и
периавскулярная инфильтрация, “
грязные
“
легочные поля, сетчатый пневмосклероз;
при
БА – дифузное усиление легочного
рисунка, повышенная
“
пневмотизация “(
повышенная прозрачность легочного
рисунка – эмфизематизация ).
В
дифференциальной диагностике важное
значение имеет исследование функции
внешнего дыхания:
при ХОБ
обструктивные нарушения вентиляции
малообратимые, проба с бронхолитиками
часто отрицательная;
у типичных больных ХОБЛ снижение ОФВ1
составляет 50-75 мл в год ( в норме половина
этой величины);
/ОФВ1
– это объем форсированного выдоха за
1 секунду – интегральный показатель,
в норме ОФВ1 равна 75 %
ЖЕЛ (жизненная емкость легких –
максимальный объем воздуха, который
человек способен выдохнуть вслед за
максимальным вдохом – указывает при
прогрессирующем уменьшении на наличие
рестриктивных болезней легких);
при ХОБ ухудшаются показатели спирометрии
МОС
25-75 (
или СОС 25-75
– средня объемная скорость или
максимальная объмная скорость – это
скорость потока форсированного выдоха
в его середине /
т.е.
между 25%
и 75 %
от ФЖЕЛ/
;
этот показатель иначе обозначают и как
максимальный
поток середины выдоха (МПСВ ),
показатель прежде всего отражает
состояние мелких дыхательных путей,
считается не менее информативным, чем
ОФВ1, при выявлении ранних обструктивных
нарушений,
не зависит от усилий пациента .
При
БА
обструктивные нарушения вентиляции
могут быть обратимыми в межприступный
период, часто проба с бронхолитиками
положительная( например, после ингаляции
беротека);
наибольшую
диагностическую ценность имеет снижение
ОФВ1 и
пиковой объемной скорости (ПОС) выдоха
– это мощность выдоха, максимальная
объемная скорость, которую больной
может развить при форсированном выдохе;
показатель отражает проходимость
дыхательных путей на уровне трахеи и
крупных бронхов, зависит от мышечного
усилия пациента;
в настоящее время для его определения
используется и прибор индивидуального
пользования для контроля эффективности
бронхолитической терапии самим
пациентом;
ФЖЕЛ
(форсированная жизненная емкость легких
– то же, чо и ЖЕЛ, за исключением того,
что дыхание производится с максимально
возможными силой и скоростью)
ограничена;
отношение ОФВ1/
ФЖЕЛ снижено, но, как это уже было
отмечено выше, может повышаться после
ингаляции бронхолитиков.
Изменения
в крови:
в
период обострения ХОБ – лейкоцитоз,
увеличение СОЭ;
при
БА -эозинофилия, увеличение СОЭ не
закономерно.
Кожные
пробы с аллергенами:
при ХОБ отрицательные, при БА – часто
положительные.
Для
подтверждения диагноза ХОБ важна
оценка наличия
обострения бронхиальной инфекции
( Замотаев И.П., 1996 ). К минимальным
признакам обострения следует отнести:
а) появление немотивированной общей
слабости;
б)
озноб, в) усиление кашля;
г)
появление гнойной мокроты или ее усилени
е; д)
потливость затылка, надплечий, особенно
в ночное время ( симптом влажной подушки
по Б.Е. Вотчалу);
е) появление или усиление одышки;
ж) субфебрильная температура тела,
выявляемая при 2 – часовом термометрировании,
или суточные ее колебания в пределах
до 10 градусов при нормальных цифрах.
2.3.3.Дифференциально-диагностические
признаки других хронических неспецифических
заболеваний легких ( ХНЗЛ)
При
ряде других хронических заболеваний
легких ( диффузный
пневмосклероз, эмфизема
легких,бронхоэктатическая
болезнь,пневмокониозы,особенно силикоз)
отмечается нарастающее усиление
одышки,которая носит экспираторный
характер, беспокоя больных в состоянии
покоя;
дыхание у таких больных сопровождается
мучительным кашлем с трудно отделяемой
мокротой, Дифференцируя астматические
приступы, следует учитывать данные
анамнеза, эффективность предшествующей
терапии, влияние отхождения мокроты на
выраженность уд ушья . Знание военным
врачем профессиональных болезней
необходимо, потому что к нему обращаются
порой за медицинской помощью члены
семей военнослужащих, а иногда и
гражданское население, проживающее в
районе дислокации гарнизонов. Довольно
распространены болезни легких,
развивающиеся под влиянием длительного
контакта с пылью растительного (
хлопковая, льняная, конопляная, мучная,
древесная) или животного ( шерстяная,
пуховая) происхождения. Эти болезни
называют биссинозом.
Болезнь начинается с упорнного сухого
кашля, удушья, боли в груди, охриплости
голоса, лихорадки продолжительностью
в 2-3 дня. После перерыва в работе
болезненные проявления исчезают. В
понедельник после воскресного отдыха
состояние больного вновь ухудшается.
2.3.4.Дифференциально-диагностические
признаки опухоли легкого
Основные
клинические симптомы:
в отличии от пароксизмов удушья при
БА опухолевый процесс
вызывает постоянное затруднение
дыхания, нередко без кашля, могут быть
пароксизмы удушья на вдохе или
выдохе.Тип одышки — инспираторная или
смешанная. При аускультации данные
могут отсутствовать;
нередко не прослушиваются дыхательные
шумы над участком поражения. Характерен
рестриктивный тип нарушения легочной
вентиляции. Кожные аллергологические
пробы отрицательные. Бронхологические
исследования могут выявить не
бронхоспазм, бронхиальную обструкцию,
характерные для БА, а сужение просвета
бронха. Рентгенологические исследования
обнаруживают гомогенное интенсивное
затемнение, ателектаз, односторонний
плеврит.Приступы удушья, клинически
подобные БА.наблюда.ются у 3%
больных раком
легкого(карциноид бронха, бронхиальная
карцинома,бронхогенный рак.) При
центральном раке
частым симптомом является кашель, сухой
или с небольшим количеством мокроты,
иногда с прожилками крови, не приносящий
о блегчения. Появление крови в мокроте
связано с поверхностным распадом или
изъязвлением опухоли. Периодическое
повышение температуры тела и появление
симптомов интоксикации наблюдаются
при вторичных воспалительных изменениях
в легочной ткани, связанных с окклюзией
бронха и ателектазом ( обтурационная
пневмония). Боли в грудной клетке
возникают на стороне поражения при
вовлечении в процесс плевры и развитии
ателектаза. Указанные клинические
проявления совершенно не характерны
для БА. Однако именно этих больных
обычно направляют в терапевтические
отделения с диагнозом“,
бронхиальная астма”,
или “
астмоидный бронхит “
после
длительного и безуспешного лечения
бронхолитическими препаратами. Существуют
и другие отличительные признаки
карциноида:
мокрота,
откаливаемая такими пациентами во время
приступов удушья или после их
окончания,нередко содержит примесь
алой крови. У таких больных сухие хрипы
либо совсем не определяются, либо
отмечаются только над одним сегментом
легкого, тогда как во время приступа
удушья или после его окончания при БА,
как известно, сухие хрипы выслушиваются
у больных над обоими легкими.
Диагноз
карциноида бронха становится очевидным
только после того, как у больного во
время приступа возникают красно-фиолетовые
или розовые пятна на лице, шее, верхней
половине туловища. Во всех подобного
рода случаях карциноидной опухоли в
моче больных обнаруживают слегка
повышенное содержание 5-оксииндолилуксусной
кислоты. К сожалению, правильный диагноз
в этом периоде болезни уже не может
помочь больному, так как появление
приливов указывает на существование
метастазов опухоли в печень Карциноид
бронха следует подозревать у каждого
больного с приступами удушья, возникающими
на фоне субфебрильной температуры тела
и протекающими с выделением мокроты с
примесью крови. В каждом подобном случае
больной должен быть направлен на
тщательное бронхологическое исследование,
включающее бронхоскопию и бронхографию.
2.3.5.Удушье при опухоли средостения.
Тяжелая
одышка, преходящая в удушье,-обязательный
признак компрессионного синдрома при
значительном увеличении лимфатических
узлов средостения. Одновременно с
удушьем у этих больных нередко можно
увидеть и признаки, указывающие на
сдпвление верхней полой вены и трахеи:
одутловатость лица, цианоз, утолщение
шеи, набухлость ее подкожных вен. Иногда
на фоне удушья у больного появляются
приступы коклюшеподобного кашля. Позднее
всех развивается расширение подкожных
вен передней поверхности груди и верхней
конечности. Компрессионный синдром
обусловлен чаще всего растущими
лимфатическими узлами средостения при
поражении их лимфосаркомой,
лимфогранулематозом и метастазами рака
или опухолями других органов средостения.
2.3.6.Удушье
при остром описторхозе или аскаридозе
может наблюдаться в стадии миграции
паразита по кровеносной системе. Аскариды
относятся к геогельминтам, распространенным
по всему земному шару. Основные очаги
описторхоза рассполагаются в бассейне
Оби-Иртыша, Волги-Камы, Дона, Северной
Двины. Поражение легких отмечается, как
правило, у недавно приехавших в
эндемический очаг. Лица, давно проживающие
в этом очаге, болеют описторхозом без
приступов удушья. Симптомы, напоминающие
астму, приступы удушья, кашель, большое
число сухих хрипов, появляются на фоне
лихорадки, сохраняющейся в промежутках
между приступами, как и одышка, а также
большое количество хрипов. Обследование
больного позволяет выявить и другие
признаки описторхоза:
выраженную
эозинофилию,увеличение печени,болевые
синдромы,характерные для холецистита,холангита
или панкреатита.Диагноз верифицируется
легче всего выявлением описторхисов в
кале или дуоденальном содержимом.
2.3.7.Удушье
при аспиргиллезе и бронхопульмональном
микозе. Человек
постоянно крнтактирует с различными
плесневыми грибами, в частности с
аспергиллами, которые попадая в
дыхательные пути, могут находиться там
как сапрофиты или становятся аллергенами
у атопических субъектов, вызывая
повышенную продукцию иммуноглобулина
Е и соответствующую клинику, напоминающую
бронхиальную астму. Характерно сочетание
астмы и аллергического альвеолита.
Некоторые микозы сопровождаются
лихорадкой. В анализах крови у части
больных можно обнаружить грибы. Нахначение
амфотерицина приводит к исчезновению
лихорадки и удушья.
2.3.8.Дифференциально-диагностические
признаки доброкачественной аденомы
бронха
Доброкачественная аденома бронха
осложняется приступами экспираторной
одышки примерно у 1/3
больных. Болезнь чаще всего встречается
у лиц молодого и среднего возраста.
Гиповентиляция соответственного стенозу
сегмента или доли легкого приводит к
ослаблению дыхательных шумов, высокому
стоянию диафрагмы, а позднее к возникновению
рецидивирующих пневмоний на больной
стороне. Ослабленное дыхание, сухие и
влажные хрипы над легкими принимают
иногда за обструктивный бронхит, эмфизему
легких или бронхиальную астму. Эти
ошибки удается избежать при подробном
собирании анамнеза. Боль в груди и
повышение температуры тела у больного
аденомой бронха появляются задолго до
приступов удушья. Они держатся как во
время обострения болезни, так и в периоде
улучшения общего состояния. Приступы
БА не сопровождаются лихорадкой, а боль
в груди обусловлена кашлем. В промежутках
между приступами они полностью исчезают.
Приступы кровохарканья с выделением
алой крови нередко возникают у больных
аденомой бронха как бы среди полного
здоровья. Приступы удушья при БА не
осложняются кровохарканьем. Асиметрия
стояния куполов диафрагмы при БА не
наблюдается.Аденому бронха следует
подозревать у каждого больного молодого
возраста с болью в груди, кашлем,
повторными кровохарканиями и
лихорадкой.Бронхоскопия, томография и
бронхография почти всегда выявляют
аденому, так как она локализуется, как
правило, в центральных бронхах.
2.3.9.Дифференциально-диагностические
признаки механической обтурации бронха
инородным телом
Приступы
удушья при механической обтурации
бронхов особенно часто встречаются у
маленьких детей. Данный вопрос изучается
в неотложной педиатрии.
Соседние файлы в папке Внутренние
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник