Диагноз в1 поперечно ободочной кишки анемия ст кг 2
Ободочная кишка (лат. colon) является основным отделом толстого кишечника, расположенным между слепой кишкой и прямой. Состоит из четырех отделов – восходящего, поперечного, нисходящего, сигмовидного.
Содержание:
- Стадии рака ободочной кишки
- Симптомы рака ободочной кишки по стадиям
- Диагностика рака ободочной кишки по стадиям
- Лечение рака ободочной кишки по стадиям
Стадии рака ободочной кишки
 Рак ободочной кишки входит в понятие колоректального рака, т. е. термина, обозначающего злокачественных опухолей толстого кишечника. В настоящее время колоректальный рак является одним из самых распространенных видов онкологической патологии в мире.
Рак ободочной кишки входит в понятие колоректального рака, т. е. термина, обозначающего злокачественных опухолей толстого кишечника. В настоящее время колоректальный рак является одним из самых распространенных видов онкологической патологии в мире.
В лечении рака ободочной кишки за границейважную роль отводят стадированию – от того, насколько верно в процессе диагностики определена стадия заболевания, напрямую зависит успех его лечения, поэтому этот вопрос стоит рассмотреть подробно.
Существует несколько систем стадирования рака ободочной кишки. В настоящее время наиболее часто используется международная система TNM, где каждая буква обозначает один из главных критериев, а индекс возле нее (цифровой, а иногда и буквенный) – степень его выраженности. Т – от латинского Tumor – первичная опухоль, N – Nodus, метастазы в регионарные лимфоузлы и M – Metastasis, отдаленные метастазы.
Первичная опухоль:
- Tx – данных для оценки недостаточно;
- T0 – признаков первичной опухоли не обнаружено;
- Tis – карцинома in situ («рак на месте»);
- T1 — T4 – распространение опухоли от подслизистого слоя до прорастания в соседние ткани и органы.
Регионарные (т. е. близлежащие) лимфатические узлы:
- Nx –данных для оценки недостаточно;
- N0 – признаки вовлечения в опухолевый процесс регионарных лимфоузлов отсутствуют;
- N1 – опухолевым процессом задето от 1 до 3 регионарных лимфоузлов;
- N2 – в опухолевый процесс вовлечены 4 и более регионарных лимфоузлов.
Отдаленные метастазы:
- Mx – данных для оценки недостаточно;
- M0 – отдаленные метастазы не обнаружены;
- M1– диагностированы отдаленные метастазы.
Опираясь на эти критерии, определяют 4 стадии рака ободочной кишки по системе TNM:
- T1N0M0 / T2N0M0;
- T3N0M0 / T4аN0M0 / T4bN0M0;
- T1N1M0 / T2N1M0 / T1N2aM0;
- T3N1M0 / T4aN1M0 / T2N2aM0 / T3N2aM0 / T1N2bM0 / T2N2bM0 / T4aN2aM0 / T3N2bM0 / T4aN2bM0 / T4bN1M0 / T4bN2M0;
- T – любой, N – любой, M1.
Иногда для удобства в клинике используют стадирование колоректального рака по Dukes, в ней опухолевый процесс разделяется на 7 стадий, имеющих буквенное обозначение:
- А – опухоль локализована в пределах слизистой оболочки кишки;
- В1– опухоль выходит за пределы слизистой оболочки, прорастая мышечную, но не выходя за ее пределы, регионарных метастазов нет;
- В2– опухоль прорастает все слои толстой кишки, регионарных метастазов нет;
- B3 – инвазия опухоли в близлежащие структуры, регионарных метастазов нет;
- С1 – регионарные лимфоузлы поражены, однако опухоль в пределах стенки толстой кишки;
- С2– поражены регионарные лимфатические узлы, опухоль вышла за пределы толстой кишки;
- D – диагностированы отдаленные метастазы.
Еще одна популярная в клинической практике система стадирования рака ободочной кишки:
- Стадия I – опухоль небольшого размера, четко ограничена и подвижна, меньше ½ окружности толстой кишки, не выходящая за пределы подслизистого слоя, без регионарных метастазов.
- Стадия IIа – опухоль до ½ окружности толстой кишки, локализована в ее пределах, без регионарных метастазов.
- Стадия IIб – опухоль до ½ окружности толстой кишки, локализована в ее пределах, регионарные лимфоузлы поражены.
- Стадия IIIа – опухоль занимает больше ½ окружности толстой кишки, прорастающая пределы кишки, регионарные лимфоузлы не задеты.
- Стадия IIIб – опухоль занимает больше ½ окружности толстой кишки, прорастающая пределы кишки, регионарные лимфоузлы поражены.
- Стадия IVа – опухоль, проросшая в соседние структуры, любого размера, регионарные лимфоузлы не задеты, отдаленных метастазов нет.
- Стадия IVб – опухоль, проросшая в соседние структуры, любого размера, с отдаленными метастазами.
Симптомы рака ободочной кишки по стадиям
Симптомы рака ободочной кишки напрямую зависят от стадии, причем основная проблема позднего выявления данного вида опухолей состоит в том, что на ранних стадиях их течение бессимптомное.
Первые признаки, как правило, появляются тогда, когда опухолевый процесс достиг значительного развития, как правило, это стадии II – III. До этого, на стадии I – II пациента беспокоит общее недомогание: снижение аппетита, неприятный запах во рту, дискомфорт в животе, слабость, повышенная утомляемость.
По мере распространения злокачественного процесса симптомы интоксикации становятся все более выраженными, появляются стойкие расстройства стула (запоры, поносы или чередование запоров с поносами) и, вначале незначительный, но после набирающий интенсивности, болевой синдром. Чаще всего, если речь идет не о регулярных медицинских осмотрах, пациенты обращаются к врачу именно тогда, когда появляется болезненность, но, как правило, это происходит уже на глубокой стадии рака ободочной кишки.
На поздних стадиях болевой синдром и расстройства функции кишечника становятся интенсивными, если опухоль закрывает просвет ободочной кишки, могут появиться признаки кишечной непроходимости, выражена интоксикация (бледность кожных покровов, слабость, потеря веса, утрата трудоспособности). Такие же симптомы наблюдаются у пациентов, поступивших на лечение рака кишечника за границу.
Диагностика рака ободочной кишки по стадиям
Диагностика рака ободочной кишки по стадиям:
-
 на ранних стадиях выявление либо случайное, либо в результате профилактического осмотра (диагностические методы – анализ кала на скрытую кровь, УЗИ брюшной полости, рентгенография толстого кишечника с применением контраста, т. е. ирригоскопия);
на ранних стадиях выявление либо случайное, либо в результате профилактического осмотра (диагностические методы – анализ кала на скрытую кровь, УЗИ брюшной полости, рентгенография толстого кишечника с применением контраста, т. е. ирригоскопия); - на поздних стадиях – колоноскопия с взятием образца опухолевой ткани для последующей биопсии, контрастная рентгенография, МРТ.
Во всех отношениях ранняя диагностика рака ободочной кишки является предпочтительной, поскольку обеспечивает большую результативность лечения, его меньший объем, а следовательно, и меньшую стоимость лечения рака за рубежом. Вот почему весьма важной мерой являются профилактические осмотры, особенно для людей старше 55 лет – т. е. тех, кто находится в повышенной зоне риска по данной онкопатологии.
Лечение рака ободочной кишки по стадиям
Объем лечения рака ободочной кишки от стадии зависит напрямую. Наиболее распространенным методом лечения рака в Израиле и других странах является хирургическая операция.
За рубежом проводят следующие виды оперативных вмешательств:
- На стадиях I и II – радикальная операция, состоящая в резекции опухоли с иссечением пораженного участка кишки и последующим восстановлением непрерывности кишечника;
- На стадии III – радикальная операция по указанной в предыдущем пункте схеме, но в ряде случаев может понадобится создание колостомы (необходимость может возникнуть при развившейся кишечной непроходимости);
- На стадии IV обычно применяются паллиативные операции, цель которых состоит в восстановлении кишечной проходимости, удалении опухоли или ее части с целью облегчения состояния пациента.
На стадии I, как правило, достаточно лишь хирургического вмешательства, на стадиях II и III операция может быть дополнена радио- или/и химиотерапией. На поздних стадиях лечение рака ободочной кишки в основном паллиативное.
В последнее время лечение рака за рубежомна продвинутых стадиях успешно дополняется иммунотерапией – методом, который состоит в активации собственной иммунной системы для борьбы с опухолью при одновременном повышении уязвимости опухолевых клеток. Иммунотерапия показала себя эффективным и весьма перспективным методом, научный поиск в этом направлении ведется весьма активно, и на него возлагаются большие надежды. Методика активно применяется в клиниках Израиля и Германии.
Пациенты, проходящие лечение рака ободочной кишки за рубежом, при желании могут принимать участие в проведении клинических испытаний инновационных противоопухолевых средств.

Рак ободочной кишки – это злокачественная опухоль эпителиального происхождения, локализующаяся в ободочной кишке. Вначале протекает бессимптомно, в последующем проявляется болями, запорами, кишечным дискомфортом, примесями слизи и крови в фекальных массах, ухудшением состояния и признаками раковой интоксикации. Нередко пальпируется узел в проекции органа. При прогрессировании возможны кишечная непроходимость, кровотечение, прободение, инфицирование неоплазии и образование метастазов. Диагноз выставляется с учетом симптомов, рентгенографии, КТ, МРТ, колоноскопии и других исследований. Лечение – хирургическая резекция пораженной части кишечника.
Общие сведения
Рак ободочной кишки – злокачественное новообразование, происходящее из клеток слизистой оболочки толстого кишечника. Занимает третье место по распространенности среди онкологических поражений пищеварительного тракта после опухолей желудка и пищевода. По различным данным, составляет от 4-6 до 13-15% от общего количества злокачественных опухолей ЖКТ. Обычно диагностируется в возрасте 50-75 лет, одинаково часто выявляется у пациентов мужского и женского пола.
Рак ободочной кишки широко распространен в развитых странах. Лидирующие позиции по количеству случаев заболевания занимают США и Канада. Достаточно высокие показатели заболеваемости отмечаются в России и странах Европы. Болезнь редко выявляется у жителей азиатских и африканских государств. Для рака ободочной кишки характерен продолжительный местный рост, относительно позднее лимфогенное и отдаленное метастазирование. Лечение проводят специалисты в области клинической онкологии, проктологии и абдоминальной хирургии.

Рак ободочной кишки
Причины
Специалисты считают, что рак ободочной кишки является полиэтиологическим заболеванием. Важную роль в развитии злокачественных неоплазий данной локализации играют особенности диеты, в частности – избыток животных жиров, недостаток грубой клетчатки и витаминов. Наличие в пище большого количества животных жиров стимулирует продукцию желчи, под влиянием которой меняется микрофлора толстого кишечника. В процессе расщепления животных жиров образуются канцерогенные вещества, провоцирующие рак ободочной кишки.
Недостаточное количество грубой клетчатки приводит к замедлению моторики кишечника. В результате образовавшиеся канцерогены длительно контактируют с кишечной стенкой, стимулируя злокачественное перерождение клеток слизистой. Кроме того, животный жир вызывает образование пероксидаз, также оказывающих негативное влияние на слизистую оболочку кишечника. Недостаток витаминов, являющихся естественными ингибиторами канцерогенеза, а также застой кала и постоянная травматизация каловыми массами слизистой в зонах естественных изгибов кишечника усугубляют перечисленные неблагоприятные воздействия.
Недавние исследования свидетельствуют о том, что определенную роль в возникновении рака ободочной кишки играют половые гормоны, в частности – прогестерон, под влиянием которого уменьшается интенсивность выделения желчных кислот в просвет кишечника. Установлено, что риск развития злокачественных неоплазий этой локализации у женщин, имеющих трех и более детей, вдвое ниже, чем у нерожавших пациенток.
Существует ряд заболеваний, способных трансформироваться в рак ободочной кишки. К числу таких заболеваний относят:
- болезнь Крона
- неспецифический язвенный колит
- полипозы различного генеза
- одиночные аденоматозные полипы
- дивертикулез.
Вероятность перерождения данных патологий в рак ободочной кишки сильно различается. При семейном наследственном полипозе без лечения малигнизация наступает у всех больных, при аденоматозных полипах – у половины больных. Дивертикулы кишечника озлокачествляются крайне редко.
Классификация
С учетом типа роста выделяют экзофитную, эндофитную и смешанную формы рака ободочной кишки. Экзофитный рак бывает узловым, ворсинчато-папиллярным и полипообразным, эндофитный – циркулярно-стриктурирующим, язвенно-инфильтративным и инфильтрирующим. Соотношения эндофитных и экзофитных неоплазий – 1:1. Экзофитные формы рака ободочной кишки чаще выявляются в правых отделах кишечника, эндофитные – в левых. С учетом гистологического строения различают аденокарциному, перстневидно-клеточный, солидный и скиррозный рак ободочной кишки, с учетом уровня дифференцировки – высокодифференцированные, среднедифференцированные и низкодифференцированные новообразования.
Согласно традиционной четырехстадийной классификации выделяют следующие стадии рака ободочной кишки.
- I стадия – выявляется узел диаметром менее 1,5 см, не выходящий за пределы подслизистого слоя. Вторичные очаги отсутствуют.
- IIа стадия – обнаруживается опухоль диметром свыше 1,5 см, распространяющаяся не более, чем на половину окружности органа и не выходящая за пределы наружной стенки кишечника. Вторичные очаги отсутствуют
- IIб стадия – выявляется рак ободочной кишки такого же либо меньшего диаметра в сочетании с одиночными лимфогенными метастазами.
- IIIа стадия – неоплазия распространяется более, чем на половину окружности органа, и выходит за пределы наружной стенки кишечника. Вторичные очаги отсутствуют.
- IIIб стадия – обнаруживается рак ободочной кишки любого диаметра и множественные лимфогенные метастазы.
- IV стадия – определяется новообразование с инвазией в близлежащие ткани и лимфогенными метастазами либо неоплазия любого диаметра с отдаленными метастазами.
Симптомы рака
Вначале рак ободочной кишки протекает бессимптомно. В последующем наблюдаются боли, кишечный дискомфорт, расстройства стула, слизь и кровь в фекальных массах. Болевой синдром чаще возникает при поражении правых отделов кишечника. Сначала боли, как правило, неинтенсивные, ноющие или тупые. При прогрессировании возможно появление резких схваткообразных болей, свидетельствующих о возникновении кишечной непроходимости. Это осложнение чаще диагностируется у пациентов с поражением левых отделов кишечника, что обусловлено особенностями роста неоплазии с формированием циркулярного сужения, препятствующего продвижению кишечного содержимого.
Многие пациенты с раком ободочной кишки жалуются на отрыжку, нарушения аппетита и дискомфорт в животе. Перечисленные признаки чаще обнаруживаются при раке поперечной, реже – при поражении нисходящей и сигмовидной ободочной кишки. Запор, диарея, урчание и метеоризм типичны для левостороннего рака ободочной кишки, что связано с увеличением плотности фекальных масс в левых отделах кишечника, а также с частым циркулярным ростом новообразований в этой области.
Для неоплазий сигмовидной кишки характерны примеси слизи и крови в кале. При других локализациях рака ободочной кишки этот симптом встречается реже, поскольку при продвижении по кишечнику выделения успевают частично переработаться и равномерно распределиться по фекальным массам. Пальпаторно рак ободочной кишки чаще обнаруживается при расположении в правых отделах кишечника. Прощупать узел удается у трети пациентов. Перечисленные признаки рака ободочной кишки сочетаются с общими признаками онкологического заболевания. Отмечаются слабость, недомогание, потеря веса, бледность кожи, гипертермия и анемия.
Осложнения
Наряду с уже упомянутой выше кишечной непроходимостью, рак ободочной кишки может осложняться перфорацией органа вследствие прорастания стенки кишечника и некроза неоплазии. При формировании очагов распада возникает опасность инфицирования, развития гнойных осложнений и сепсиса. При прорастании или гнойном расплавлении стенки сосуда возможно кровотечение. При возникновении отдаленных метастазов отмечается нарушение деятельности соответствующих органов.
Диагностика
Рак ободочной кишки диагностируют с использованием клинических, лабораторных, эндоскопических и рентгенологических данных. Вначале выясняют жалобы, уточняют анамнез заболевания, проводят физикальный осмотр, включающий пальпацию и перкуссию живота, осуществляют ректальный осмотр. Затем больным с подозрением на рак ободочной кишки назначают лабораторно-инструментальную диагностику:
- Рентгеновское обследование. Ирригоскопия выявляет дефекты наполнения. При подозрении на кишечную непроходимость либо перфорацию толстой кишки используют обзорную рентгенографию брюшной полости.
- Толстокишечную эндоскопию. Пациентам проводят колоноскопию, позволяющую оценить локализацию, вид, стадию и тип роста рака ободочной кишки. При проведении процедуры выполняют эндоскопическую биопсию, полученный материал направляют на морфологическое исследование.
- Лабораторные исследования. Назначают анализ кала на скрытую кровь, анализ крови для определения уровня анемии и тест на раково-эмбриональный антиген.
- Дополнительные методы. Для обнаружения очагов в лимфоузлах и отдаленных органах осуществляют КТ и УЗИ брюшной полости.

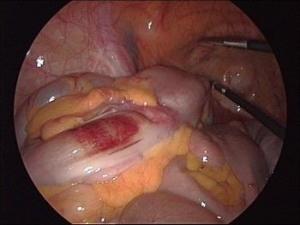
КТ ОБП/ЗП. Циркулярная мягкотканная опухоль (красная стрелка) стенки поперечной ободочной кишки, значительно суживающая ее просвет.
Лечение рака ободочной кишки
Лечение оперативное. В зависимости от распространенности процесса выполняют радикальное или паллиативное хирургическое вмешательство:
- Органосохраняющие операции. При раке ободочной кишки бывают одномоментными, двух- либо трехэтапными. При проведении одномоментного вмешательства осуществляют гемиколэктомию — резекцию участка ободочной кишки с созданием анастомоза между оставшимися отделами кишечника. При многоэтапных операциях по поводу рака ободочной кишки вначале осуществляют колостомию, затем удаляют пораженный отдел кишечника (иногда эти два этапа выполняются одномоментно), а через некоторое время восстанавливают непрерывность кишечника путем создания прямого анастомоза.
- Радикальные расширенные операции. При распространенном раке ободочной кишки осуществляют расширенные вмешательства, объем которых определяют с учетом поражения лимфоузлов и близлежащих органов.
- Паллиативное лечение. При невозможности радикального удаления неоплазии выполняют паллиативные операции (наложение колостомы, формирование обходного анастомоза). При раке ободочной кишки с развитием перфорации, кровотечения или кишечной непроходимости также накладывают стому либо обходной анастомоз, а после улучшения состояния пациента проводят радикальную операцию. При раке ободочной кишки с отдаленными метастазами назначают химиопрепараты.
Прогноз и профилактика
Прогноз при раке ободочной кишки определяется стадией онкологического процесса. Средняя пятилетняя выживаемость при первой стадии составляет от 90 до 100%, при второй – 70%, при третьей – 30%. Все пациенты, перенесшие хирургическое вмешательство по новообразования этой локализации, должны находиться под наблюдением специалиста-онколога, регулярно проходить радиологические и эндоскопические исследования для выявления локальных рецидивов и отдаленных метастазов.

