Что такое хан при атеросклерозе
Хроническая артериальная недостаточность (ХАН) нижних конечностей – патологическое состояние, сопровождающееся уменьшением притока крови к мышцам и другим тканям нижней конечности и развитием ее ишемии при увеличении выполняемой ею работы или в покое.
Классификация
Стадии хронической ишемии сосудов нижних конечностей (по Фонтену – Покровскому):
I cт. – Больной может пройти без боли в икроножных мышцах около 1000 м.
II А ст. – Перемежающаяся хромота появляется при ходьбе на 200 – 500 м.
II Б ст. – Боли появляются при прохождении менее 200 м.
III ст. – Боли отмечаются при ходьбе на 20 – 50 метров или в покое.
IV ст. – Имеются трофические язвы или гангрена пальцев.
В виду выраженных нарушений кровообращения в III и IV стадии, данное состояние расценивается как критическая ишемия.
Этиология и патогенез
Хроническую артериальную недостаточность могут вызвать 4 группы заболеваний:
· заболевания, связанные с нарушением обмена веществ (атеросклероз, сахарный диабет),
· хронические воспалительные заболевания артерий с преобладанием аутоиммунного компонента (неспецифический аорто-артериит, облитерирующий тромбангит, васкулиты),
· заболевания с нарушением иннервации артерий (болезнь Рейно, синдром Рейно),
· сдавления артерий извне.
Артериальная недостаточность нижних конечностей в подавляющем большинстве случаев обусловлена атеросклеротическим поражением брюшного отдела аорты и/или магистральных артерий (80-82%). Неспецифический аорто-артериит наблюдается примерно у 10% больных, преимущественно женского пола, в молодом возрасте. Сахарный диабет вызывает развитие микроангиопатии у 6% больных. Облитерирующий тромбангит составляет менее 2%, поражает преимущественно мужчин в возрасте от 20 до 40 лет, имеет волнообразное течение с периодами обострения и ремиссии. На другие сосудистые заболевания (постэмболические и травматические окклюзии, гипоплазия брюшной аорты и подвздошных артерий) приходится не более 6%.
Факторами риска развития ХАН являются: курение, нарушение липидного обмена, артериальная гипертония, сахарный диабет, ожирение, гиподинамия, злоупотребление алкоголем, психосоциальные факторы, генетические факторы, инфекционные агенты и др.
Жалобы. Основные жалобы – на зябкость, онемение и боли в пораженной конечности при ходьбе или в покое. Весьма характерен для данной патологии симптом «перемежающейся хромоты» – появление болей в мышцах голени, реже бедер или ягодиц при ходьбе через некоторое расстояние, в связи с чем больной сначала начинает хромать, а затем – останавливается. После короткого отдыха он снова может идти – до очередного возобновления болей в конечности (как проявления ишемии на фоне возросшей потребности в кровоснабжении на фоне нагрузки).
Обследование больного. Осмотр конечности позволяет выявить гипотрофию мышц, подкожной клетчатки, кожи, дистрофические изменения ногтей, волосяного покрова. При пальпации артерий устанавливают наличие (нормальной, ослабленной) или отсутствие пульсации в 4 стандартных точках (на бедренной, подколенной, задней большеберцовой и тыльной артерии стопы). Определяется при пальпации снижение температуры кожных покровов нижних конечностей, термоасимметрия на них. Аускультация крупных артерий позволяет выявить наличие систолического шума над участками стеноза.
Диагностика
1. Специальные методы исследования делятся на неинвазивные и инвазивные. Наиболее доступным неинвазивным методом является посегментарная манометрия с определением лодыжечно-плечевого индекса (ЛПИ). Метод позволяет с помощью манжеты Короткова и ультразвукового датчика измерить артериальное давление в различных сегментах конечности, сравнить с давлением на верхних конечностях. ЛПИ в норме равен 1,2-1,3. При ХАН ЛПИ становится меньше 1,0.
2. Лидирующие позиции среди неинвазивных методов занимает ультразвуковое исследование. Этот метод применяется в различных вариантах. Дуплексное сканирование – самый современный метод исследования, позволяющий оценить состояние просвета артерии, кровоток, определить скорость и направление кровотока.
3. Аорто-артериография, несмотря на свою инвазивность, остается основным методом оценки состояния артериального русла для определения тактики и характера оперативного вмешательства.
4. Могут применяться такжерентгеновская компьютерная томография с контрастированием, магнитно-резонансная или электронно-эмиссионная ангиография.
Лечение
В I и II А стадиях показано консервативное лечение, которое включает следующие мероприятия:
1. Устранение (или снижение) факторов риска,
2. Ингибирование повышенной активности тромбоцитов (аспирин, тиклид, плавикс),
3. Липидоснижающую терапию (диета, статины и др.),
4. Вазоактивные препараты (пентоксифиллин, реополиглюкин, вазопростан),
5. Антиоксидантную терапию (витамины Е, А, С и др.),
6. Улучшение и активизацию метаболических процессов (витамины, энзимотерапия, актовегин, микроэлементы).
Рекомендуются также физиотерапевтические процедуры, санаторно-курортное лечение, тренировочная ходьба.
Показания к операции возникают во II Б ст. при безуспешноси консервативного лечения, а также в III и IV стадиях ишемии.
Виды оперативных вмешательств:
· Аорто-бедренное или аорто-бифеморальное аллошунтирование,
· Бедренно-подколенное алло- или аутовенозное шунтирование,
· Бедренно-тибиальное аутовенозное шунтирование,
· Эндартерэктомия – при локальной окклюзии.
В последние годы все более широкое применение находят эндоваскулярные технологии (дилатация, стентирование, эндопротезирование), так как они отличаются малой травматичностью.
В послеоперационном периоде для предупреждения тромботических осложнений назначают антитромбоцитарные препараты (аспирин, тиклид, клопидогрель), вазоактивные средства (пентоксифиллин, реополиглюкин и др.), антикоагулянты (гепарин, фраксипарин, клексан и др.). После выписки из стационара пациенты должны принимать антитромбоцитарные и дезагрегантные препараты.
Для улучшения отдаленных результатов необходимо диспансерное наблюдение, включающее:
· контроль состояния периферического кровообращения (ЛПИ, УЗДГ),
· контроль изменения реологических свойств крови,
· контроль показателей липидного обмена.
Как правило, требуется также консервативное лечение не реже 2-х раз в год в условиях дневного или постоянного стационара.
Дата добавления: 2015-04-01; просмотров: 12026; Опубликованный материал нарушает авторские права? | Защита персональных данных
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Увлечёшься девушкой-вырастут хвосты, займёшься учебой-вырастут рога 10246 — | 7936 — или читать все…
Читайте также:
Источник
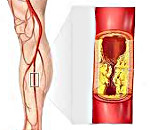
Облитерирующий атеросклероз – это окклюзионно-стенотическое поражение артерий нижних конечностей, приводящее к недостаточности кровообращения различной степени выраженности. Облитерирующий атеросклероз проявляется зябкостью, онемением стоп, перемежающейся хромотой, болью, трофическими нарушениями. Основу диагностики облитерирующего атеросклероза составляет периферическая ангиография, ультразвуковое исследование артерий, МРА и МСКТ-ангиография. Консервативное лечение облитерирующего атеросклероза проводится анальгетиками, спазмолитиками, антиагрегантами. Хирургические методы включают протезирование, эндартерэктомию, тромбоэмболэктомию, баллонную ангиопластику, шунтирование.
Общие сведения
Облитерирующий атеросклероз — хроническое заболевание периферических артерий, характеризующееся их окклюзионным поражением и вызывающее ишемию нижних конечностей. В кардиологии и сосудистой хирургии облитерирующий атеросклероз рассматривается как ведущая клиническая форма атеросклероза (третья по частоте после ИБС и хронической ишемии головного мозга). Облитерирующий атеросклероз нижних конечностей встречается в 3-5% случаев, преимущественно у мужчин старше 40 лет. Окклюзионно-стенотическое поражение чаще затрагивает крупные сосуды (аорту, подвздошные артерии) или артерии среднего калибра (подколенные, большеберцовые, бедренные). При облитерирующем атеросклерозе артерий верхних конечностей обычно поражается подключичная артерия.
Облитерирующий атеросклероз
Причины
Облитерирующий атеросклероз представляет собой проявление системного атеросклероза, поэтому его возникновение связано с теми же этиологическими и патогенетическими механизмами, которые вызывают атеросклеротические процессы любой другой локализации.
Согласно современным представлениям, атеросклеротическому поражению сосудов способствуют дислипидемия, изменение состояния сосудистой стенки, нарушение функционирования рецепторного аппарата, наследственный (генетический) фактор. Основные патологические изменения при облитерирующем атеросклерозе затрагивают интиму артерий. Вокруг очагов липоидоза разрастается и созревает соединительная ткань, что сопровождается образованием фиброзных бляшек, наслоением на них тромбоцитов и сгустков фибрина.
При нарушении кровообращения и некрозе бляшек образуются полости, заполненные тканевым детритом и атероматозными массами. Последние, отторгаясь в просвет артерии, могут попадать в дистальное кровяное русло, вызывая эмболии сосудов. Отложение солей кальция в измененных фиброзных бляшках довершает облитерирующее поражение сосудов, приводя к их непроходимости. Стенозирование артерий более чем на 70% от нормального диаметра приводят к изменению характера и скоростных показателей кровотока.
Факторами, предрасполагающими к возникновению облитерирующего атеросклероза, служат курение, употребление алкоголя, повышенный уровень холестерина крови, наследственная предрасположенность, недостаточная физическая активность, нервные перегрузки, климакс. Облитерирующий атеросклероз чаще развивается на фоне имеющихся сопутствующих заболеваний — артериальной гипертонии, сахарного диабета (диабетическая макроангиопатия), ожирения, гипотиреоза, туберкулеза, ревматизма. Местные факторы, способствующие окклюзионно-стенотическому поражению артерий, включают ранее перенесенные отморожения, травмы ног. Практически у всех больных с облитерирующим атеросклерозом обнаруживается атеросклероз сосудов сердца и головного мозга.
Классификация
В течении облитерирующего атеросклероза нижних конечностей, выделяют 4 стадии:
- 1 – безболевая ходьба возможна на расстояние более 1000 м. Боли возникают только при тяжелой физической нагрузке.
- 2а — безболевая ходьба на расстояние 250-1000 м.
- 2б — безболевая ходьба на расстояние 50-250 м.
- 3 – стадия критической ишемии. Дистанция безболевой ходьбы составляет менее 50 м. Боли также возникают в покое и по ночам.
- 4 – стадия трофических расстройств. На пяточных областях и на пальцах появляются участки некрозов, которые в дальнейшем могут вызвать гангрену конечности.
С учетом локализации окклюзионно-стенотического процесса различают: облитерирующий атеросклероз аорто-подвздошного сегмента, бедренно-подколенного сегмента, подколенно-берцового сегмента, многоэтажное поражение артерий. По характеру поражения выделяют стеноз и окклюзию.
По распространенности облитерирующего атеросклероза бедренных и подколенных артерий различают V типов окклюзионно-стенотического поражения:
- I – ограниченная (сегментарная) окклюзия;
- II – распространенное поражение поверхностной бедренной артерии;
- III – распространенная окклюзия поверхностной бедренной и подколенной артерий; область трифуркации подколенной артерии проходима;
- IV – полная облитерация поверхностной бедренной и подколенной артерии, облитерация развилки подколенной артерии; проходимость глубокой бедренной артерии не нарушена;
- V — окклюзионно-стенотическое поражение бедренно-подколенного сегмента и глубокой артерии бедра.
Варианты окклюзионно-стенотического поражения подколенно-берцового сегмента при облитерирующем атеросклерозе представлены III типами:
- I — облитерация подколенной артерии в дистальной части и берцовых артерий в начальных отделах; проходимость 1, 2 или 3 артерий голени сохранна;
- II — облитерация артерий голени; дистальная часть подколенной и берцовые артерии проходимы;
- III — облитерация подколенной и берцовых артерий; отдельные сегменты артерий голени и стопы проходимы.
Симптомы облитерирующего атеросклероза
Долгое время облитерирующий атеросклероз протекает бессимптомно. В некоторых случаях его первым клиническим проявлением становится остро развившийся тромбоз или эмболия. Однако обычно окклюзионно-стенотическое поражение артерий конечностей развивается постепенно. К начальным проявлениям облитерирующего атеросклероза относят зябкость и онемение в стопах, повышенную чувствительностью ног к холоду, «ползание мурашек», жжение кожи. Вскоре появляются боли в икроножных мышцах при ходьбе на длинные дистанции, что свидетельствует о сужении сосудов и снижении кровенаполнения тканей. После кратковременной остановки или отдыха боли стихают, позволяя больному возобновить движение.
Перемежающаяся хромота или синдром периферической ишемии – наиболее постоянный и ранний признак облитерирующего атеросклероза. Вначале боли вынуждают пациента останавливаться только при ходьбе на значительные дистанции (1000 м и более), а затем все чаще, через каждые 100-50 м. Усиление перемежающейся хромоты отмечается при подъеме в гору или лестницу. При синдроме Лериша – атеросклеротических изменениях аорто-подвздошного сегмента боль локализуется в мышцах ягодиц, бедер, поясничной области. У 50 % больных окклюзия аорто-подвздошного сегмента проявляется импотенцией.
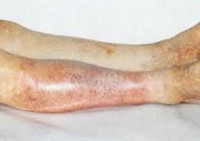
Ишемия тканей при облитерирующем атеросклерозе сопровождается изменением окраски кожи нижних конечностей: вначале заболевания кожа становится бледной или цвета слоновой кости; в поздних стадиях облитерирующего атеросклероза стопы и пальцы приобретают багрово-синюшную окраску. Отмечается атрофия подкожной клетчатки, выпадение волос на голени и бедрах, гиперкератоз, гипертрофия и слоистость ногтевых пластин. Признаками угрожающей гангрены служит появление незаживающих трофических язв в области нижней трети голени или стопы. Малейшие повреждения (ушибы, царапины, потертости, мозоли) ишемизированной конечности могут повлечь за собой развитие некрозов кожи и гангрены.
В целом, сценарий течения облитерирующего атеросклероза может развиваться по трем вариантам. При острой форме облитерирующего атеросклероза (14%) быстро нарастает обтурация участка артерии, бурно и стремительно развиваются трофические нарушения вплоть до гангрены. Больные нуждаются в срочной госпитализации и ампутации конечности. Приблизительно у 44% пациентов клиника облитерирующего атеросклероза развивается подостро и протекает с рецидивирующими сезонными обострениями. В этом случае проводится курсовое стационарное и поликлиническое лечение, которое позволяет замедлить прогрессирование облитерирующего атеросклероза. Относительно благоприятно протекает хроническая форма облитерирующего атеросклероза (42%): за счет хорошо сохранной проходимости магистральных сосудов и развитой коллатеральной сети длительно отсутствуют трофические нарушения. При данном клиническом варианте амбулаторное лечение дает хороший терапевтический эффект.
Диагностика
В алгоритм диагностического обследования пациента с подозрением на облитерирующий атеросклероз входит консультация сосудистого хирурга, определение пульсации артерий конечностей, измерение АД с вычислением лодыжечно-плечевого индекса, УЗДГ (дуплексное сканирование) периферических артерий, периферическая артериография, МСКТ-ангиография и МР-ангиография.
При облитерирующем атеросклерозе пульсация ниже места окклюзии ослаблена или отсутствует, над стенозированными артериями выслушивается систолический шум. Пораженная конечность обычно холодная на ощупь, бледнее противоположной, с выраженными признаками мышечной атрофии, в тяжелых случаях – с трофическими нарушениями.
УЗДГ и ДС позволяет определить проходимость артерий и уровень окклюзии, оценить степень кровоснабжения в дистальных отделах пораженной конечности. С помощью периферической ангиографии при облитерирующем атеросклерозе устанавливается протяженность и степень окклюзионно-стенотического поражения, характер развития коллатерального кровообращения, состояние дистального артериального русла. Томографическое исследование в сосудистом режиме (МСКТ- или МР-ангиография) подтверждают результаты рентгеноконтрастной ангиографии.
Дифференциальная диагностика облитерирующего атеросклероза проводится с облитерирующим эндартериитом, облитерирующим тромбангиитом, болезнью и синдромом Рейно, невритом седалищного нерва, склерозом Монкеберга.
Лечение облитерирующего атеросклероза
При выборе методов лечения облитерирующего атеросклероза руководствуются распространенностью, стадией и характером течения заболевания. При этом может применяться медикаментозное, физиотерапевтическое, санаторное, а также ангиохирургическое лечение.
Для торможения прогрессирования атеросклеротических изменений артерий необходимо устранение факторов риска — коррекция артериальной гипертензии, нарушений углеводного и липидного обмена, отказ от курения. От соблюдения данных мер во многом зависит эффективность сосудистой терапии облитерирующего атеросклероза.
Консервативная терапия
Медикаментозное лечение облитерирующего атеросклероза проводится препаратами, уменьшающими агрегацию эритроцитов (инфузии реополиглюкина, декстрана, пентоксифиллина), антитромботическими препаратами (ацетилсалициловая к-та), спазмолитиками (папаверин, ксантинола никотинат, дротаверин), витаминами. Для купирования болевого синдрома используются анальгетики, паранефральные и паравертебральные блокады. При острой окклюзии (тромбозе или эмболии) показано введение антикоагулянтов (подкожное и внутривенное введение гепарина) и тромболитиков (внутривенное введение стрептокиназы, урокиназы).
Из немедикаментозных методов в лечении облитерирующего атеросклероза находит применение:
- гипербарическая оксигенация;
- физиотерапевтические (электрофорез, УВЧ, магнитотерапия, интерференцтерапия);
- бальнеологические процедуры (сероводородные, хвойные, радоновые, жемчужные ванны; грязевые аппликации);
- озонотерапия,
- ВЛОК.
При образовании трофических язв проводятся перевязки с препаратами местного действия, лазерная обработка, по показаниям — кожно-пластическое закрытие дефекта.
Хирургическое лечение
Хирургическое лечение облитерирующего атеросклероза 2-3 стадии может проводиться путем эндоваскулярных или открытых вмешательств. К методам реваскуляризации нижних конечностей следует отнести:
- дилатацию/стентирование пораженных артерий,
- эндартерэктомию,
- тромбоэмболэктомию,
- шунтирующие операции (аорто-бедренное, аорто-подвздошно-бедренное, подвздошно-бедренное, бедренно-бедренное, подмышечно-бедренное, подключично-бедренное, бедренно-берцовое, бедренно-подколенное, подколенно-стопное шунтирование),
- протезирование (замещение) пораженного сосуда синтетическим протезом или аутовеной,
- профундопластику,
- артериализацию вен стопы.
Паллиативные вмешательства при облитерирующем атеросклерозе проводятся при невозможности радикального хирургического лечения и направлены на усиление коллатерального кровообращения в пораженной конечности. В их число входят поясничная симпатэктомия, реваскуляризирующая остеотрепанация, периартериальная симпатэктомия и др. При 4 стадии облитерирующего атеросклероза наиболее часто показана ампутация конечности до оптимального уровня, учитывающего границы ишемических расстройств.
Прогноз и профилактика
Облитерирующий атеросклероз – серьезное заболевание, занимающее 3-е место в структуре смертности от сердечно-сосудистой патологии. При облитерирующем атеросклерозе велика опасность развития гангрены, требующей выполнения высокой ампутации конечности. Прогноз облитерирующего заболевания конечностей во многом определяется наличием других форм атеросклероза – церебрального, коронарного. Течение облитерирующего атеросклероза, как правило, неблагоприятно у лиц с сахарным диабетом.
Общие меры профилактики включают устранение факторов риска атеросклероза (гиперхолестеринемии, ожирения, курения, гиподинамии и др.). Чрезвычайно важно предупреждение травм стопы, гигиенический и профилактический уход за ногами, ношение удобной обуви. Систематические курсы консервативной терапии облитерирующего атеросклероза, а также своевременно проведенная реконструктивная операция позволяют сохранить конечность и заметно повысить качество жизни больных.
Источник


