Что обнаруживается в мокроте при остром бронхите
В ответ на попадание инфекции в дыхательные пути вырабатывают слизь, которая называется мокротой. Острые, хронические, обструктивные и аллергические бронхиты связаны с кашлем, выводящим лишний секрет организма. Отделение секрета является благоприятным признаком, так как она характеризует защитную реакцию бронхов на попадание мельчайших частиц, микроорганизмов в легкие. Характер мокроты при остром бронхите определяется цветом, вязкостью и составом, служит для дифференциальной диагностики.

Состав мокроты
У здорового человека в дыхательных путях образуется минимальное количество слизи — примерно 10 мл в сутки. На эпителии бронхов располагаются реснички, которые выводят секрет наружу. Попадание вирусов и бактерий в бронхи сопровождается воспалительным процессом, во время которого иммунные клетки стараются уничтожить возбудителей инфекции. Соответственно, количество слизи также увеличивается пропорционально воздействию раздражающих факторов.
При остром воспалении может вырабатываться до 500-1500 мл секрета в сутки. Слизь накапливается, блокирует дыхательные пути, раздражает кашлевые рецепторы. Фактически кашель, тем более, продуктивный выступает защитной реакцией бронхов. Потому при недостаточном откашливании наоборот повышается риск осложнений, развитие пневмонии или хронического процесса.
Клиническая картина острого бронхита
Острый бронхит развивается стремительно с повышением температуры до 40 градусов. Человека знобит, увеличивается потоотделение и развивается слабость. Острое развитие болезни сопровождается сильным, изнуряющим кашлем. Симптом зачастую сохраняется даже после лечения. Бронхиты сопровождаются продуктивным и непродуктивным кашлем, и в данном случае отсутствие откашливания является неблагоприятным признаком.
Характеристика слизи
Цвет слизи указывает на тип респираторного заболевания, позволяет выполнить дифференциальную диагностику до получения результата цитологического исследования. Тщательный анамнез и полный физиакальный осмотр также необходимы. Мокроту лучше исследовать с утра, чтобы избежать влияния ферментов пищи на цвет и консистенцию.

Слизь, выделяемая из дыхательных путей во время кашля, содержит микроорганизмы, иммунные клетки и их элементы, компоненты крови. В зависимости от количества этих компонентов и течения заболевания цвет может меняться:
- Прозрачная, белая и серая мокрота выделяется при заболеваниях, которые связаны с избытком выработки слизи. Прозрачная и белая — характерна для вирусных инфекций дыхательных путей, а серая — для хронического заболевания.
- Желтая мокрота объясняется наличием белых клеток крови, особенно нейтрофилов и эозинофилов. Они указывают на хронические и острые инфекции, а также аллергии. При остром бронхите (или пневмонии) слизь бывает белого и желтого цвета, но не слишком густая.
- Зеленая мокрота указывает на застаревший процесс и окрашена из-за распада нейтрофилов и высвобождения ферментов вердопериохидазы. Появляется, если острый бронхит осложняется пневмонией и переходит в хроническую фазу.
- Появление мокроты красного или черного цвета не характерно для острого бронхита.
- Компоненты крови появляются в секрете дыхательных путей только при кровотечении и хронических заболеваниях.
Состав мокроты при остром бронхите
Острый бронхит — это воспаление крупных дыхательных путей, сопровождаемое кашлем с отхождением мокроты на протяжении 1-3 недель.
Считается, что основным возбудителем инфекции являются вирусы, что ограничивает эффективность антибиотиков. Однако исследования показывают смешанные результаты, указывая на роль типичных и атипичных бактерий в развитии острых процессов.
Чтобы выявить причину патологии, тест необходимо проводить двумя методами:
- ПЦР с мультиплекс обратной транскриптазой для вирусов.
- ПЦР на атипичные бактерии (микоплазма, пневдококи и хламидии).

Лабораторные центрифуги
Исследования показали, что вирус обнаруживается примерно в 36% случаев, и чаще всего виновником становится риновирус и коронавирус. При смешанных инфекциях встречаются комбинации риновируса и энтеровируса, а также риновируса и аденовируса. Бронхиты на фоне вирусных инфекций чаще встречаются осенью и зимой.
Анализы ПЦР на атипичные патогены является положительным в 15% случаев. Чаще всего выявляются возбудители М. pneumoniae, С. pneumoniae и L. pneumophila и коклюша. Типичные бактерии были выявлены почти в 43% случаев: гемофильная инфекция и пневмококк.
Смешанные инфекции выявлялись с участием одной бактерии (типичной или атипичной) и вирусом. Более 50% больных с вирусным бронхитом имели сопутствующую инфекцию, и чаще этому способствовал риновирус.
Нужны ли антибиотики?
Плацебо-контролируемые рандомизированные исследования показали, что антибиотики обеспечивают минимум выгоды при лечении острого бронхита. Однако пациенты, участвующие в подобных анализах, имели только инфекции верхних дыхательных путей. Во-вторых, наличие бактериальной инфекции не всегда означает потребность в антибиотиках. В-третьих, даже после лечения антибиотиками постинфекционный кашель или гиперактивность верхних дыхательных путей сохраняется. Антибиотики помогают при лечении острого бронхита, который сопровождается насморком с отделением густой непрозрачной слизи.
Анализы мокроты
Увеличение объемов отделяемой слизи происходит по мере развития заболевания. Изучая консистенцию, цвет слизи врач может определить причину и характер бронхита. Но с точностью установить возбудителя, который вызвал болезнь, можно только с помощью лабораторных методов. Скрупулезность особенно важна при подозрении на бактериальную инфекцию, которая должна устраняться антибиотиками, воздействующими на возбудителя. Но чаще тест проводится для дифференциальной диагностики, то есть, определения внешних и структурных качеств. Острый бронхит определяется, если мокроты имеет следующие характеристики:
- слизистая, прозрачная или белого цвета или с выделением гноя (желтого или зеленоватого оттенка);
- однородная и вязкая;
- однослойная;
- не имеет выраженных запахов гниения;
- содержит вкрапления прожилок крови.
Лабораторный анализ дает расширенную характеристику. Чтобы получить свежий образец обычно проводится смыв из бронхов. Комплекс лабораторных процедур включает:

- Бактериоскопию с окрашиванием анилиновым красителем с фиксацией йодом и промывкой спиртом. Окрашивание позволяет выделить грамположительные или грамотрицательные бактерии.
- Бактериоскопия по Цилю-Нильсену с применением кислот для определения устойчивости к ним. Данный анализ применяется, если кашель продолжатся дольше двух недель, не реагирует на лечение и возникает подозрение на туберкулез.
- Цитологическое исследование проводится под микроскопом и определяет количество тех или иных клеток. Например, гнойная инфекция вызывает рост численности нейтрофилов (больше 5 единиц в поле зрения), появление эпителиальных клеток и макрофагов. Если увеличивается количество цилиндрического мерцательного эпителия, можно говорить о поражении внутренней поверхности бронхов. Эритроцитоз указывается на повреждение сосудов. Спирали Куршмана в мокроте соответствуют обструктивному бронхиту.
- Бактериологическое исследование определяет чувствительность и стойкость возбудителей инфекции к конкретным действующим веществам в антибиотиках, что сделает терапию эффективнее.
Если мокрота не отходит
Основная задача при лечении острого бронхита — добиться разжижения и выведения секрета дыхательных путей. В первую очередь назначаются отхаркивающие препараты, вызывающие откашливание, и муколитики — средства, которые снижают вязкость мокроты. Препараты следует принимать обдуманно и осторожно, зная природу заболевания. Например, при аллергическом бронхите отхаркивающие средства могут спровоцировать бронхоспазм.
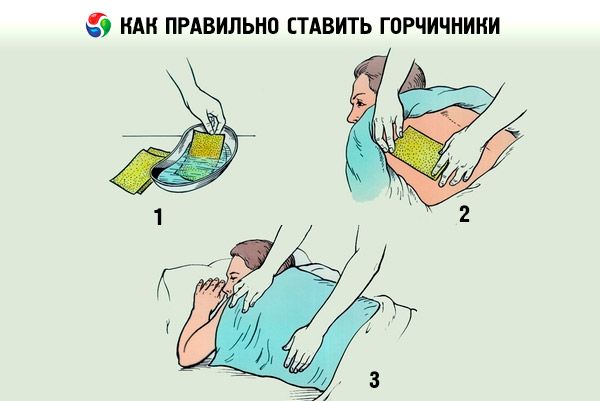
Чтобы улучшить отхождение мокроты при остром бронхите, назначается обильное питье: отвары бузины, шалфея, липового цвета, имбирь с медом, обычный чай с лимоном или калиной. При снижении температуры тела применяются горчичники и мази местного согревающего действия на грудную клетку. Ингаляции содовых, соляных и растительных растворов помогут открыть бронхи для выведения слизи.
Основная цель лечения острого бронхита — не допустить осложнений, обострений или рецидивов. Характер мокроты позволяет оценить адекватность назначенной терапии, вовремя скорректировать курс препаратов.
Автор публикации: Инна Кайлин
Помните! Самолечение может вызвать неисправимые последствия для Вашего здоровья! При первых симптомах заболевания мы рекомендуем незамедлительно обратиться к специалисту!
Пожалуйста, оцените этот материал!
(Пока оценок нет)
Загрузка…
И поделитесь интересной информацией с друзьями!
Источник
Во время диагностического обследования при подозрении на бронхит пациенты сдают на анализ не только мочу и кровь, но и бронхиальную мокроту.
Эта субстанция обильно выделяется при воспалении бронхов и выводит патогенные микробы, спровоцировавшие кашель.
Мокрота при бронхите исследуется для определения этиологии кашля, что позволяет подобрать наиболее адекватную схему лечения.
Мокрота и ее функции
Воспалительный процесс в бронхах всегда сопровождается выделением большого количества слизи, называемой мокротой. Интересно узнать о функциях мокроты в дыхательных путях человека.
- В норме бронхиальный секрет выделяется в небольшом количестве и выполняет функцию защиты дыхательных трубочек – бронхов – от инородных тел, попадающих в респираторную систему. Это не только взвешенные в воздухе частицы пыли или дыма, но и многочисленные микробы, способные инфицировать организм.
- Секрет регулярно обновляется и, чтобы не скапливаться в просвете бронхов, постоянно продвигается вверх по трахее.
- Продвижение его вверх обеспечивают реснички особого внутреннего слоя дыхательных путей – реснитчатого эпителия.
- Бронхиальный секрет поднимается к надгортаннику – эластичному хрящу, отделяющему вход в гортань от входа в пищевод, там происходит заглатывание слизи, совершенно не замечаемое человеком.
- В норме секрет не должен выходить наружу, но при бронхите мокрота бывает такой обильной, что во время кашля ее приходится отхаркивать и выплевывать.
- Чем гуще бронхиальная слизь, тем сложнее ресничкам продвигать ее вверх по трахее, поэтому при бронхите часто бывает, что не отходит мокрота. Тогда человек совершает откашливающее движение – и она отхаркивается.
Главная функция бронхиального секрета – защита дыхательных путей и очищение их от патогенных частиц, проникающих извне.
Причины появления мокроты при бронхите

Появление обильной бронхиальной слизи обусловлено попаданием в дыхательные пути вредоносных агентов (бактерий, вирусов, грибков) или аллергенов.
Инфекция, оказавшись в благоприятной среде, начинает активно размножаться, вызывая воспалительный процесс в месте своего пребывания.
Дыхательная система реагирует на это усиленной выработкой слизи, которая захватывает патогенных микробов или вирусы и эвакуирует их из организма. Этим можно объяснить наличие кашля с мокротой, который отмечается при остром бронхите.
При нормальной работе иммунной системы организм может справиться с кашлем за 5-7 дней при соблюдении условий для быстрого выздоровления дома (умеренная температура воздуха, не сухой воздух в помещении, обильное теплое питье).
Если кашель не приносит облегчения, а выделяемая слизь приобретает необычную окраску или появляются гнойные включения, требуется медикаментозная терапия.
Особенности мокроты при бронхите

Благодаря многолетнему клиническому опыту врачи могут определить стадию течения и степень тяжести бронхита по цвету мокроты.
По этому же параметру можно предположить этиологические (причинные) факторы развития воспаления в бронхах:
- при остром бронхите бронхиальный секрет (мокрота) обычно представляет собой вязкую белесую полупрозрачную слизь, которая со временем может приобрести желтоватый оттенок, говорящий о бактериальной инфекции;
- характер мокроты при хроническом бронхите схож с признаками отделяемого при начале острого процесса, но слизь при этом более прозрачная и комковатая;
- желтая окраска мокроты при остром и затяжном бронхите говорит о присутствии в ней особых иммунных клеток – нейтрофилов, которые обычно устремляются в инфекционные или аллергические очаги воспаления;
- желтоватая и коричневатая слизь отделяется из бронхов курильщиков, что обусловлено влиянием никотина и наличием хронической патологии;
- желтовато-зеленая и зеленая мокрота – верный признак бактериального генеза бронхита и его затяжного характера;
- красный цвет бронхиальной слизи придают красные кровяные тельца – эритроциты, этот признак считается опасным и неблагоприятным, так как может указывать на осложнения в виде туберкулеза или ТЭЛА (тромбоэмболии легочной артерии);
- коричневый оттенок слизи связан с распадом красных телец, что случается при токсическом поражении дыхательной системы и тяжелых формах бронхита.
Незначительные вкрапления красного или коричневого цвета в бронхиальном секрете могут появиться вследствие повреждения капилляров слизистых оболочек дыхательных путей, такое бывает при сухом надсадном кашле.
Изучение характеристик мокроты облегчает подбор наиболее подходящей схемы лечения бронхита.
Анализ мокроты
Лабораторное исследование (анализ) мокроты при бронхите позволяет оценить не только цвет, но и другие физико-химические и органолептические свойства этого секрета:
- запах – в норме выделяемая бронхами слизь не должна иметь запаха, его появление обычно говорит о генерализации воспалительного процесса, присоединении бактериальной инфекции, возникновении очагов нагноения;
- наличие примесей – об очагах нагноения говорят и примеси гноя в секретируемой бронхами слизи;
- консистенцию – вязкая, плохо отделяющаяся слизь характерна для начальных стадий течения бронхита, кашель с такой мокротой часто путают с сухим;
- текучесть – при нормальной текучести секрета он имеет желеобразную консистенцию и довольно легко отхаркивается, что говорит о его нормальной реологии.
Консистенция и текучесть объединяются в единое понятие, называющееся реологией мокроты. Чем лучше реологические свойства бронхиального секрета, тем легче он откашливается.
Кроме того, анализ позволяет установить наличие в слизи особых кровяных телец, например, нейтрофилов, указывающих на воспалительный процесс, или эозинофилов, подтверждающих аллергическую природу бронхита.
Методы выведения мокроты
Откашливание слизи приводит к освобождению просвета дыхательных путей, облегчению дыхания и выведению патологической флоры из организма.
Но для того чтобы слизь отходила, она должна иметь нормальную текучесть, а в начале бронхита мокрота, как правило, вязкая и трудно отделяющаяся.
Поэтому главная задача на начальном этапе лечения кашля – как улучшить отхождение вязкой мокроты при остром бронхите. В современной медицине для этой цели используется целый комплекс различных методов.
Медикаменты

Во многих случаях остановить кашель удается и без медикаментов. Но если специалист посчитает, что без них при бронхите не обойтись, то, скорее всего, назначит лекарства, разжижающие мокроту, или муколитики (препараты муколитического действия) на основе:
- бромгексина;
- ацетилцистеина;
- гвайфенезина;
- эрдостеина;
- амброксола и других.
Нередко параллельно с муколитическими лекарствами назначают отхаркивающие средства, помогающие эвакуировать мокроту из бронхов.
При наличии бронхообструкции (закупорки или сужения просвета бронхов из-за обилия секрета) целесообразно применение бронхорасширяющих аэрозолей с такими действующими веществами, как сальбутамол, ипратропия бромид, фенотерол и другие.
Препараты, подавляющие кашлевой рефлекс, или противокашлевые, при бронхите с обильной мокротой принимать запрещается.
Главное правило при медикаментозном лечении бронхита – не заниматься самолечением, а консультироваться с врачом по вопросам, что пить и как бороться с вязкой мокротой.
Ингаляции

Очень хороший эффект дают такие процедуры при бронхите, как ингаляции, которые помогают разжижать мокроту без побочных эффектов, чем выгодно отличаются от лекарств.
Ингаляции желательно делать при помощи специальных устройств для домашнего использования – небулайзеров.
Посредством этих аппаратов можно распылять как жидкие лекарственные средства муколитического действия, так и другие субстанции – минеральные воды, физиологические и содово-солевые растворы.
При отсутствии специального ингалятора многие используют домашние средства для испарения – заварочные чайники, небольшие кастрюльки. Больные считают, что делать это можно, если мокрота при бронхите не отходит.
Преимуществом таких подручных средств называют возможность использовать не только лекарства, но и отвары:
- ромашковый;
- чабрецовый;
- шалфейный.
Но у этого метода есть и очень серьезный недостаток – испаряется только горячее лечебное вещество. Это создает опасность получения ожога дыхательных путей или других участков тела по неосторожности.
Вот почему такие домашние ингаляции не рекомендуется делать детям.
Постуральный дренаж
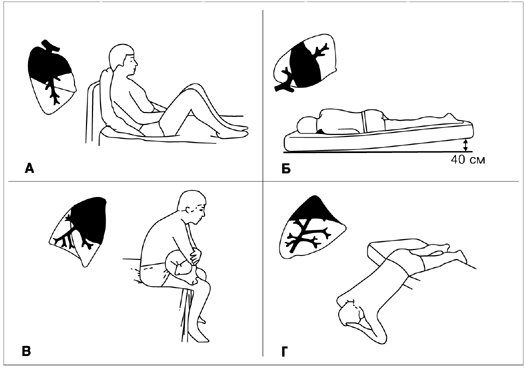
При бронхите часто бывает, что плохо отходит мокрота, даже невзирая на прием муколитиков. В таком случае может помочь так называемый постуральный, или позиционный, дренаж – специальная массажная методика, основанная на силе гравитации.
Пациент принимает горизонтальное положение таким образом, чтобы грудная клетка находилась выше головы. Этого можно добиться, если, например, человек свесится с дивана и упрется руками в пол.
Можно принимать и другие позы, вообще, полезно во время массажа периодически менять положение тела. Сам массаж выполняют на мышцах спины, не затрагивая позвоночник.
- Начинают с круговых разогревающих, поглаживающих движений продолжительностью до 5 минут.
- Затем постукивают пальцами по межреберным пространствам от поясницы до плечевого пояса – до 20 раз.
- Продолжают массаж легкими щипками от середины позвоночника к плечам.
- Захватывают участок кожи от поясницы и волнообразно перебирают кожу до плеч.
- Разглаживают кожу, плотно прижимая к спине ладони.
- Проводят диагональное растирание от позвоночника к лопаткам ребрами ладоней.
- После массажа человеку предлагают резко принять вертикальное положение или сесть и откашляться.
Техника массажа несложная, и ее стоит освоить членам семьи, где есть болеющие бронхитом.
Гимнастика

Специальные гимнастические упражнения также помогают усилить отхождение мокроты, что при бронхите бывает затруднительно. Гимнастика преследует цель быстрее очистить бронхи от вязкого секрета и увеличить объем легких.
Основное правило при занятиях лечебной физкультурой для бронхов – вдыхаем через нос, выдыхаем через рот. Другие варианты допускаются, если в описании упражнения для отхождения мокроты при лечении бронхита на этот счет имеется оговорка.
Полезно взять на заметку небольшой гимнастический комплекс педагога А. Н. Стрельниковой.
- Исходная позиция — слегка наклонить вперед туловище, свесив руки. Вдох – сделать более глубокий наклон вперед. Выдох – вернуться в исходную позицию. Повторить 8 раз.
- Исходное положение – стоя, руки согнуты в локтях и пальцами касаются плеч. Вдох – не отрывая пальцев от плеч, свести и соединить локти перед собой. Выдох – вернуться в исходную позицию. Сделать упражнение 15 раз.
- Глубокий вдох – наклониться вперед и на 10-15 секунд задержать дыхание. Выдох – выпрямиться. Повторить 8 раз.
Дыхательная гимнастика не требует специальных приспособлений или спортивных снарядов, поэтому ее можно делать, даже находясь на рабочем месте.
Народные средства

К рецептам народной медицины нельзя относиться как к альтернативе консервативного лечения, прописанного врачом. Но в качестве вспомогательных средств эти рецепты могут пригодиться.
Вот что пьют и едят сторонники народной медицины при бронхите с вязкой, трудно отходящей мокротой:
- сок алоэ, перемешанный с медом и растопленным сливочным маслом (с этим рецептом нужно быть осторожным – сок алоэ противопоказан при проблемах с печенью, почками, ЖКТ);
- кашицу из тушеного лук и чеснока (их берут в равных количествах, мелко нарезают, заливают небольшим количеством кипятка, тушат до полного размягчения, взбивают и добавляют мед по вкусу);
- сок редьки с медом – в крупном корнеплоде черной редьки вырезают глубокую ямку, наполняют ее медом и дают настояться;
- отвары из лекарственных растений – душицы, тимьяна (чабреца), мать-и-мачехи, ромашки, подорожника, березовых почек или листьев, мяты и других.
Готовить отвары или настои можно из одного компонента или из нескольких, произвольно смешав их и залив столовую ложку смеси 200 мл кипятка.
Профилактика бронхита
Большая часть бронхитов развивается из-за вдыхания воздуха, не соответствующего санитарным нормам, – слишком сухого или чрезмерно загрязненного.
При постоянном вдыхании сухого воздуха пересушиваются слизистые оболочки дыхательных путей, организм в целом обезвоживается, и возникает бронхит с вязкой, плохо отходящей мокротой.
Загрязненный воздух нередко служит причиной аллергического бронхита. Частые простуды, хронический насморк провоцируют кашель вирусного или бактериального генеза.
Чтобы не допускать воспаления в бронхах, следует избегать всех этих опасных факторов, укреплять иммунитет, вести здоровый и физически активный образ жизни.
Источник