Что можно при беременности при бронхиальной астме

Беременность и астма не взаимоисключающие понятия. Такое сочетание встречается у одной женщины из ста. Астма — хроническое заболевание органов дыхательной системы, которое сопровождается частыми приступами кашля и удушья. В целом болезнь не является абсолютным противопоказанием для вынашивания ребенка.
Необходимо внимательно следить за здоровьем беременных с таким диагнозом, чтобы вовремя выявить возможные осложнения. При правильной тактике лечения роды проходят без последствий, и ребенок рождается абсолютно здоровым. В большинстве случаев женщине подбирают малотоксичные препараты, которые помогают купировать приступы и облегчить течение заболевания.
Беременность и бронхиальная астма

Данное заболевание считается самым распространенным среди патологий дыхательной системы. В большинстве случаев астма при беременности начинает прогрессировать, и сильнее проявляется симптоматика (кратковременные приступы удушья, кашель без мокроты, одышка и т.д.).
Обострение наблюдается во втором триместре беременности, когда в организме происходит изменение гормонального фона. На последнем месяце женщина чувствует себя намного лучше, это связано с увеличением количества кортизола (гормона, вырабатываемого надпочечниками).
Многие женщины интересуются, можно ли беременеть женщине с таким диагнозом. Специалисты не считают астму противопоказанием к вынашиванию ребенка. У беременной с бронхиальной астмой контроль состояния здоровья должен быть более строгим, чем у женщин без патологий.
Для снижения риска развития осложнений нужно во время планирования беременности сдать все необходимые анализы, пройти комплексное лечение. В период вынашивания малыша назначается поддерживающая медикаментозная терапия.
Чем опасна бронхиальная астма при беременности

Женщина, страдающая во время беременности бронхиальной астмой, чаще сталкивается с токсикозами. Отсутствие лечения влечет за собой развитие тяжелых последствий как для матери, так и для ее будущего ребенка. Осложненное течение беременности сопровождается такими патологиями:
- дыхательная недостаточность;
- артериальная гипоксемия;
- ранний токсикоз;
- гестоз;
- выкидыш;
- преждевременные роды.
У беременных с астмой в тяжелой форме выше риск умереть от гестоза. Помимо прямой угрозы для жизни беременной, бронхиальная астма оказывает негативное влияние на плод.
Возможные осложнения
Частые обострения заболевания приводят к следующим последствиям:
- малый вес у ребенка при рождении;
- нарушения внутриутробного развития;
- родовые травмы, которые возникают при затрудненном прохождении малыша по родовым путям;
- острая нехватка кислорода (гипоксия плода);
- внутриутробная смерть из-за недостатка кислорода.
При тяжелых формах астмы у матери дети рождаются с патологиями сердечно-сосудистой системы и органов дыхания. Они попадают в группу потенциальных аллергиков, со временем у многих из них диагностируют бронхиальную астму.
Именно поэтому будущей матери необходимо с особой осторожностью относиться к своему здоровью при планировании беременности, а также в течение всего периода вынашивания малыша. Несоблюдение врачебных рекомендаций и неправильное лечение повышает риски развития осложнений.
Стоит отметить, что сама беременность также влияет на развитие заболевания. При гормональной перестройке уровень прогестерона повышается, из-за изменений в дыхательной системе содержание углекислого газа в крови увеличивается, учащается дыхание, чаще наблюдается одышка.
По мере роста ребенка матка поднимается в диафрагме, тем самым оказывая давление на органы дыхания. Очень часто при беременности у женщины наблюдается отечность слизистой в носоглотке, что приводит к обострениям приступов удушья.
Если заболевание проявилось на начальных сроках беременности, то диагностировать его достаточно сложно. Согласно статистике, прогрессирование астмы при вынашивании малыша встречается чаще при тяжелой форме. Но это не значит, что в других случаях женщине можно отказываться от лекарственной терапии.
Статистика указывает, что при частых обострениях приступов бронхиальной астмы в первые месяцы беременности дети, появившиеся на свет, страдают от пороков сердца, патологий желудочно-кишечного тракта, позвоночника и нервной системы. Они имеют низкую сопротивляемость организма, поэтому чаще других детей болеют гриппом, ОРВИ, бронхитом и другими заболеваниями дыхательной системы.
Лечение астмы во время беременности

Лечение хронической бронхиальной астмы у беременных проводят под строгим контролем врача. В первую очередь необходимо вести тщательный мониторинг состояния женщины и развития плода.
При ранее диагностированной бронхиальной астме рекомендуется заменить препараты, которые принимались. В основе терапии лежит профилактика обострений симптоматики и нормализация дыхательной функции у плода и будущей матери.
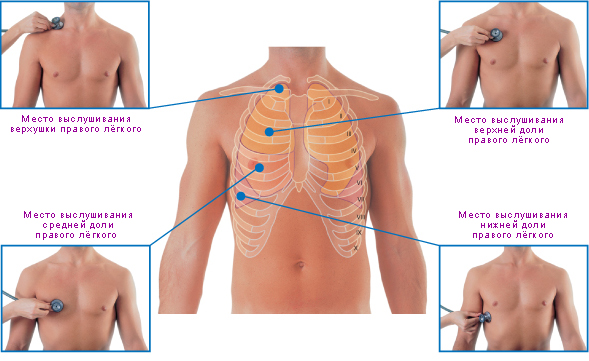
Врачи проводят обязательный контроль функции внешнего дыхания методом пикфлоуметрии. Для ранней диагностики фетоплацентарной недостаточности женщине назначают фетометрию и доплерографию кровотока в плаценте.
Медикаментозная терапия подбирается с учетом степени тяжести патологии. При этом нужно учитывать, что многие препараты запрещены для беременных. Группу лекарств и дозировку подбирает специалист. Чаще всего применяются:
- бронхолитики и отхаркивающие средства;
- ингаляторы от астмы с препаратами, которые купируют приступ и предупреждают неприятные симптомы;
- бронхирасширяющие средства, помогают снять кашлевые приступы;
- антигистаминные препараты, помогают уменьшить проявления аллергии;
- системные глюкокортикостероиды (при тяжелых формах заболевания);
- антагонисты лейкотриенов.
Самые эффективные методы

Самой действенной считается ингаляционная терапия. Для этого применяются:
- портативные карманные приборы, в которые с помощью специального дозатора вводят необходимый объем лекарства;
- спейсеры, представляющие собой специальную насадку для ингалятора;
- небулайзеры (с их помощью препарат распыляется, таким образом обеспечивается максимальный терапевтический эффект).
Успешному лечению астмы у беременных способствует выполнение следующих рекомендаций:
- Исключение из рациона потенциальных аллергенов.
- Использование одежды из натуральных материалов.
- Применение для гигиенических процедур средств с нейтральным рН и гипоаллергенным составом.
- Устранение потенциальных аллергенов из окружающей среды (шерсть животных, пыль, запах духов и т. д.).
- Проведение в жилых помещениях ежедневных влажных уборок.
- Частое пребывание на свежем воздухе.
- Исключение физических и эмоциональных нагрузок.
Немаловажным этапом лечебной терапии является дыхательная гимнастика, она помогает наладить правильное дыхание и обеспечить организм женщины и плода достаточным количеством кислорода. Вот несколько эффективных упражнений:
- согнуть ноги в коленях и подтягивать их подбородку, одновременно совершая выдох через рот. Выполнить 10-15 подходов;
- закрыть указательным пальцем одну ноздрю, через вторую совершить вдох. Затем закрыть ее и через вторую сделать выдох. Количество подходов — 10-15.
Их можно выполнять самостоятельно в домашних условиях, перед началом занятий нужно обязательно проконсультироваться с врачом.
Прогноз
При исключении всех факторов риска прогноз лечения в большинстве случаев благоприятный. Выполнение всех врачебных рекомендаций, регулярное посещение лечащего врача — это залог здоровья матери и ее будущего ребенка.
При тяжелых формах бронхиальной астмы женщину помещают в стационар, где ее состояние контролируют опытные специалисты. Среди обязательных физиотерапевтических процедур нужно выделить кислородотерапию. Она повышает сатурацию и помогает купировать приступы астмы.
На поздних сроках лекарственная терапия предполагает прием не только основных препаратов от астмы, но и витаминных комплексов, интерферонов для укрепления иммунитета. В период лечения нужно обязательно сдавать анализы на уровень гормонов, которые вырабатывает плацента. Это помогает отслеживать в динамике состояние плода, диагностировать ранее развитие патологий сердечно-сосудистой системы.
В период беременности запрещается прием адреноблокаторов, некоторых глюкокортикостероидов, антигистаминных препаратов 2-го поколения. Они имеют свойство проникать в системный кровоток и через плаценту попадать к плоду. Это негативно сказывается на внутриутробном развитии, повышается риск развития гипоксии и других патологий.
Роды при астме

Чаще всего роды у пациенток с астмой протекают естественным путем, но иногда назначается кесарево сечение. Обострение симптоматики в период родовой деятельности — явление редкое. Как правило, женщину с таким диагнозом помещают в стационар заранее и контролируют ее состояние до начала родовой деятельности.
При родах ей обязательно вводят препараты противоастматической группы, которые помогают купировать возможный приступ астмы. Эти лекарственные средства являются абсолютно безопасными для матери и плода и не оказывают негативного влияния на процесс родов.
При частых обострениях и переходе заболевания в тяжелую форму больной назначают плановое кесарево сечение, начиная с 38-й недели беременности. При отказе повышается риск развития осложнений в ходе естественных родов, увеличивается риск гибели ребенка.
Среди основных осложнений, которые возникают у рожениц с бронхиальной астмой, выделяют:
- Ранее отхождение околоплодных вод.
- Стремительные роды.
- Осложнения родов.
В редких случаях возможен приступ удушья в период родовой деятельности, у пациентки развивается сердечная и легочная недостаточность. Врачи принимают решение об экстренном кесаревом сечении.
Категорически запрещается использовать препараты из группы простагландинов после начала родовой деятельности, они провоцируют развитие бронхоспазма. Для стимуляции сокращения мышечной мускулатуры матки допускается применение окситоцина. При сильных приступах допускается использование эпидуральной анестезии.
Послеродовой период и астма
Очень часто астма после родов может сопровождаться частыми бронхитами и бронхоспазмом. Это естественный процесс, который является реакцией организма на перенесенную нагрузку. Во избежание этого женщине назначают специальные лекарственные препараты, не рекомендуется использовать медикаменты, содержащие аспирин.
Послеродовой период при астме включает обязательный прием медикаментов, которые подбираются специалистом. Стоит отметить, что большинство из них имеет свойство проникать в небольших количествах в грудное молоко, однако это не является прямым противопоказанием для приема в период грудного вскармливания.
Как правило, после родоразрешения уменьшается количество приступов, гормональный фон приходит в форму, женщина чувствует себя намного лучше. Обязательно нужно исключать любые контакты с потенциальными аллергенами, которые могут спровоцировать обострение. При выполнении всех врачебных рекомендаций и приеме необходимых лекарств риск развития послеродовых осложнений отсутствует.
В случаях тяжелого течения заболевания после родов женщине назначают прием глюкокортикостероидов. Тогда может встать вопрос об отмене грудного вскармливания, так как эти медикаменты, проникая в молоко, могут причинить вред здоровью ребенка.
Согласно статистике, сильное обострение астмы наблюдается у женщин спустя 6-9 месяцев после родов. В это время уровень гормонов в организме приходит в норму, может возобновиться цикл менструаций, заболевание обостряется.
Планирование беременности при астме
Астма и беременность — понятия совместимые при условии правильного подхода к лечению этого заболевания. При ранее диагностированной патологии необходимо вести регулярное наблюдение за пациенткой еще до наступления беременности и проводить профилактику обострений. Этот процесс включает регулярные осмотры у пульмонолога, прием лекарственных препаратов, дыхательные упражнения.
Если заболевание проявилось после наступления беременности, то контроль астмы ведут с удвоенным вниманием. При планировании зачатия женщине необходимо минимизировать влияние негативных факторов (табачный дым, шерсть животных и т. д.). Это поможет снизить количество приступов астмы.
Обязательным условием является вакцинация от многих заболеваний (грипп, корь, краснуха и т. д.), которая проводится за несколько месяцев до планируемой беременности. Это поможет укрепить иммунитет и выработать необходимые антитела к возбудителям болезней.
Источник
21 ноября 2014332,2 тыс.
Бронхиальная астма. Общие сведения.
Основное место действия при бронхиальной астме это бронхи, система разветвленных трубочек, по которым воздух из трахеи поступает в легкие и обратно.
При астме в бронхах имеется постоянно текущий воспалительный процесс. Этот воспалительный процесс изменяет стенки бронхов, в результате чего они начинают активно реагировать сужением просвета на некоторые факторы, которые у здорового человека такой реакции не вызывают: вдыхание аллергенов, холодного влажного воздуха, физическую нагрузку, некоторые медикаменты.
Дополнительная информация: Бронхиальная астма. Реакция на запах
Именно сужение просвета бронхов и вызывает симптомы бронхиальной астмы: затруднение дыхания, удушье, кашель, чувство заложенности в груди, хрипы в легких. Сужение это обратимо, то есть может прекращаться самостоятельно или под воздействием назначенного врачом лечения, в результате чего проходимость бронхов восстанавливается и симптомы исчезают.
Влияние беременности на течение бронхиальной астмы
У одной трети женщин течение бронхиальной астмы во время беременности ухудшается, как правило это женщины с тяжелой бронхиальной астмой, у одной трети приступы протекают легче и случаются реже, а у оставшейся трети течение астмы не меняется. Приступы бронхиальной астмы чаще случаются между 24 и 36 неделями гестации.
В родах подавляющее большинство женщин с бронхиальной астмой чувствует себя нормально.
В течение трех месяцев после родов частота и сила приступов становятся такими же, как до беременности.
Если течение бронхиальной астмы во время беременности каким-либо образом изменилось, оно скорее всего будет так же меняться и при последующих беременностях.
Влияние бронхиальной астмы на течение беременности
Во время беременности бронхиальная астма влияет не только на здоровье женщины, но и на количество кислорода, которое получает развивающийся плод.
В случае, если астма хорошо контролируется, риски для беременной и плода минимальны, так что наличие у будущей мамы бронхиальной астмы не должно оказывать влияние на решение при планировании семьи.
Полезно помнить, что подавляющее большинство препаратов, назначаемых для контроля бронхиальной астмы достаточно безопасны для плода, в то время как неконтролируемая бронхиальная астма несет угрозу здоровью и иногда жизни как матери, так и плода.
Неконтролируемая бронхиальная астма может приводить:
- у матери к повышению артериального давления и преэклампсии, состоянию, которое вызывает подъем артериального давления и местные нарушения кровообращения в плаценте, почках, печени и мозгу.
- у плода – к задержке внутриутробного развития, к преждевременным родам, к низкому весу при рождении, к внутриутробной или неонатальной гибели.
Чем лучше контролируется бронхиальная астма, тем меньше риск развития этих состояний.
Ваша астма хорошо контролируется, если:
- активность не вызывает у вас симптомов астмы,
- симптомы астмы не беспокоят вас ночью,
- у вас хорошие результаты пик-флоуметрии.
В случае, если это не так, вы должны обратиться к вашему врачу для изменения схемы лечения.
Очень важно обращать внимание на шевеления плода. Если вы ощущаете, что во время приступа астмы шевеления плода стали реже, вы должны немедленно обратиться за медицинской помощью, эта ситуация угрожает жизни плода.
Лечение бронхиальной астмы при беременности проводится по следующим принципам:
- предпочтение отдается ингаляционным формам введения лекарств, потому что при этой форме введения только очень незначительное количество препарата попадает в кровь матери и плода.
- предпочтение отдается старым препаратам, которые давно на рынке и которые поэтому дольше применялись у беременных: об их применении у беременных больше известно.
- насколько это возможно, стоит минимизировать употребление медикаментов в период активного формирования плода — в первом триместре беременности.
- у беременных, в родах и при грудном вскармливании применяются одни и те же препараты
Во время беременности особо важное значение приобретает профилактика приступов бронхиальной астмы, поскольку она может уменьшить потребность в медикаментах.
Аллергологи рекомендуют беременным с бронхиальной астмой:
- удалить из доме животное, чья шерсть вызывает аллергическую реакцию или держать его вне спальни.
- использовать непроницаемые для пылевых клещей наволочки и чехлы на матрас.
- если это возможно, стирать постельное белье в воде температурой 60 градусов, чтобы уничтожить пылевых клещей.
- поддерживать в доме влажность менее пятидесяти процентов для контроля роста плесени и пылевых клещей.
- при уборке использовать вакуумные фильтры чтобы избежать пылевого загрязнения воздуха.
- закрывать окна и по возможности использовать кондиционер между 17 и 22 часами, когда загрязнение воздуха максимально.
- избегать табачного дыма. У курящей беременной больше риск тяжелого обострения астмы во время беременности, а у ее ребенка повышается риск внезапной младенческой смерти. Практически также опасно пассивное курение. Не позволяйте членам вашей семьи курить в вашем и ребенка присутствии.
Источник
 Астма встречается у 4-8 % беременных женщин. При наступлении беременности примерно у одной трети пациенток наблюдается улучшение симптомов, у трети – ухудшение (чаще в период с 24 по 36 неделю), а ещё у трети тяжесть симптомов остаётся без изменений.
Астма встречается у 4-8 % беременных женщин. При наступлении беременности примерно у одной трети пациенток наблюдается улучшение симптомов, у трети – ухудшение (чаще в период с 24 по 36 неделю), а ещё у трети тяжесть симптомов остаётся без изменений.
Обострения астмы при беременности значительно ухудшают оксигенацию плода. Тяжёлая, неконтролируемая астма ассоциируется с появлением осложнений как у женщин (преэклампсия, вагинальные кровотечения, осложнённые роды), так и у новорождённых (повышенная перинатальная смертность, задержка внутриутробного роста, преждевременные роды, сниженный вес новорождённых, гипоксия в неонатальном периоде). Напротив, у женщин с контролируемой астмой, получающих адекватную терапию риск осложнений минимален. Прежде всего, у беременных пациенток с астмой важно оценить тяжесть симптомов.

Ведение беременных пациенток с бронхиальной астмой включает в себя:
- мониторинг функции лёгких;
- ограничение факторов, вызывающих приступы;
- обучение пациенток;
- подбор индивидуальной фармакотерапии.
У пациенток с персистирующей формой бронхиальной астмы следует контролировать такие показатели, как пиковая скорость выдоха – ПСВ (должна быть не менее 70 % от максимальной), объём форсированного выдоха (ОФВ), регулярно проводить спирометрию.
Ступенчатая терапия подбирается с учётом состояния пациентки (выбирается минимальная эффективная доза препаратов). У пациенток с астмой тяжёлого течения, кроме указанных выше мер, следует постоянно проводить УЗИ с целью контроля состояния ребёнка.
Вне зависимости от тяжести симптомов важнейшим принципом ведения беременных пациенток с бронхиальной астмой является ограничение воздействия факторов, вызывающих приступы; при таком подходе возможно снизить потребность в препаратах.
Если течение астмы не удаётся контролировать консервативными методами, необходимо назначение противоастматических препаратов. В таблице 2 представлены сведения об их безопасности (категории безопасности по классификации FDA).

Бета-агонисты короткого действия
Для купирования приступов предпочтительно использование селективных бета-адреномиметиков. Сальбутамол, наиболее часто применяемый для этих целей, относится к категории С по классификации FDA.
В частности, сальбутамол может вызывать тахикардию, гипергликемию у матери и плода; гипотонию, отёк лёгких, застой по большому кругу кровообращения у матери. Применение этого препарата во время беременности также может вызывать нарушение кровообращения в сетчатке и ретинопатию у новорождённых.
Беременным женщинам с интермиттирующей астмой, у которых возникает необходимость приёма бета-агонистов короткого действия чаще 2 раз в неделю, может быть назначена долгосрочная базисная терапия. Аналогично, базисные препараты могут быть назначены беременным женщинам с персистирующей астмой в случае, когда потребность в бета-агонистах короткого действия возникает от 2 до 4 раз в неделю.
Бета-агонисты длительного действия
В случае тяжёлой персистирующей астмы Группа по изучению астмы при беременности (Asthma and Pregnancy Working Group) рекомендует в качестве препаратов выбора комбинацию бета-агонистов длительного действия и ингаляционных глюкокортикоидов.
Применение такой же терапии возможно в случае умеренной персистирующей астмы. В этом случае сальматерол предпочтительней формотерола из-за более длительного опыта его применения; этот препарат наиболее изучен среди аналогов.
Категория безопасности по FDA для сальметерола и формотерола – С. Противопоказано (особенно, в первом триместре) применение для купирования приступов бронхиальной астмы адреналина и препаратов, содержащих альфа-адреномиметики (эфедрин, псевдоэфедрин), хотя все они тоже относятся к категории С.
Например, применение псевдоэфедрина во время беременности ассоциировано с повышенным риском гастрошизиса у плода.
Ингаляционные глюкокортикоиды
Ингаляционные глюкокортикоиды являются группой выбора у беременных женщин с астмой, нуждающихся в базисной терапии. Показано, что эти препараты улучшают функцию лёгких и снижают риск обострения симптомов. В то же время применение ингаляционных глюкокортикоидов не ассоциировано с появлением каких-либо врождённых аномалий у новорождённых.
Препаратом выбора является будесонид – это единственный препарат данной группы, относящийся к категории безопасности В по классификации FDA, что связано с тем, что он (в форме ингаляций и назального спрея) был изучен в проспективных исследованиях.
Анализ данные из трёх регистров, включающим данные о 99 % беременностей в Швеции с 1995 по 2001 год, подтвердил, что применение будесонида в виде ингаляций не было ассоциировано с появлением каких-либо врождённых аномалий. В то же время, применение будесонида ассоциировано с преждевременными родами и сниженным весом новорождённых.
Все другие ингаляционные глюкокортикоиды, применяемые для лечения астмы, относятся к категории С. Тем не менее, данных о том, что они могут быть небезопасны при беременности нет.
Если течение бронхиальная астма успешно контролируется с помощью какого-либо ингаляционного глюкокортикоида, менять терапию во время беременности не рекомендуют.
Глюкокортикостероиды для системного применения
Все глюкокортикоиды для перорального применения относятся к категории С по классификации безопасности FDA. Группа по изучению астмы при беременности рекомендует добавление пероральных глюкокортикоидов к высоким дозам ингаляционных глюкокортикоидов у беременных женщин с неконтролируемой тяжёлой персистирующей астмой.
При необходимости применения препаратов этой группы у беременных не следует назначать триамцинолон вследствие высокого риска развития миопатии у плода. Также не рекомендуются длительно действующие препараты, такие как дексаметазон и бетаметазон (оба категории С по классификации FDA). Предпочтение следует отдавать преднизолону, концентрация которого при прохождении через плаценту снижается более чем в 8 раз.
В недавнем исследовании было показано, что применения пероральных глюкокортикоидов (особенно на ранних сроках беременности), вне зависимости от препарата, незначительно увеличивает риск появления нёбных расщелин у детей (на 0,2-0,3 %).
Другие возможные осложнения, связанных с приёмом глюкокортикоидов во время беременности, включают преэклампсию, преждевременные роды, низкий вес новорождённых.
Препараты теофиллина
Согласно рекомендациям Группы по изучению астмы при беременности, теофиллин в рекомендованных дозах (концентрация в сыворотке крови 5-12 мкг/мл) является альтернативой ингаляционным глюкокортикоидам у беременных пациенток с лёгкой персистирующей астмой. Также его можно добавить к глюкокортикоидам при лечении умеренной и тяжёлой персистирующей астмы.
С учётом значимого снижения клиренса теофиллина в III триместре оптимально исследование концентрации теофиллина в крови. Следует также учитывать, что теофиллин свободно проходит через плаценту, его концентрация в крови плода сопоставима с материнской, при его применении в высоких дозах незадолго до родов у новорождённого возможна тахикардия, а при длительном применении – развитие синдрома отмены.
Предполагается (но не доказана) связь применения теофиллина во время беременности с преэклампсией и повышенным риском преждевременных родов.
Кромоны
Безопасность препаратов кромогликата натрия при лечении легкой бронхиальной астмы доказана в двух проспективных когортных исследованиях, общее число получавших кромоны в которых составило 318 из 1917 обследованных беременных.
Тем не менее, данные о безопасности этих препаратов при беременности ограничены. И недокромил, и кромогликат относятся к категории безопасности В по классификации FDA. Кромоны не являются группой выбора у беременных пациенток из-за меньшей эффективности по сравнению с ингаляционными глюкокортикоидами.
Блокаторы лейкотриеновых рецепторов
Информация о безопасности препаратов этой группы при беременности ограничена. В случае, когда женщине удаётся контролировать астму при помощи зафирлукаста или монтелукаста, Группой по изучению астмы при беременности прерывать терапию этими препаратами при наступлении беременности не рекомендуется.
И зафирлукаст, и монтелукаст относятся к категории безопасности В по классификации FDA. При их приёме во время беременности увеличения числа врождённых аномалий не наблюдалось. Сообщается лишь о гепатотоксических эффектах у беременных женщин при применении зафирлукста.
Напротив, ингибитор липоксигеназы зилеутон в опытах на животных (кролики) увеличивал риск появления нёбных расщелин на 2,5 % при применении в дозах, аналогичных максимальным терапевтическим. Зилеутон относится к категории безопасности С по классификации FDA.
Группа по изучению астмы при беременности допускает применение ингибиторов лейкотриеновых рецепторов (кроме зилеутона) в минимальных терапевтических дозах у беременных женщин с лёгкой персистирующей астмой, а в случае умеренной персистирующей астмы – применение препаратов этой группы (кроме зилеутона) в комбинации с ингаляционными глюкокортикоидами.
Для наилучшего исхода беременности (как для матери, так и для ребёнка) необходим адекватный контроль над течением астмы. Лечащий врач должен проинформировать пациентку о возможных рисках, связанных с применением препаратов, и рисках в случае отсутствия фармакотерапии.
О.Л. Романова
2011 г.
Источник