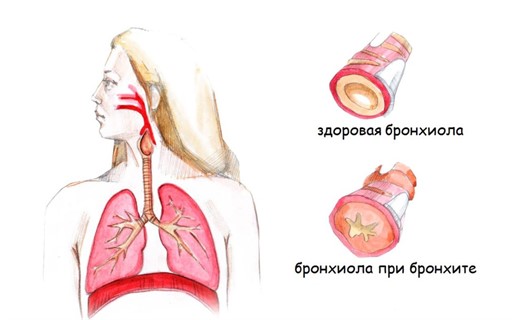
Бронхит и отит одновременно
Антон Родионовврач-кардиолог, кандидат медицинских наук, доцент кафедры факультетской терапии №1 Первого МГМУ им.Сеченова
Содержание:
- Антибиотики при бронхите, гайморите и других заболеваниях дыхательных путей и ЛОР-органов
- Типичные ошибки при лечении антибиотиками инфекций дыхательных путей
- Дисбактериоз после антибиотиков: что происходит на самом деле
Лечение антибиотиками в нашей стране, к сожалению, дело не только врачей. Интернет пестрит запросами: «Какие антибиотики пить при ангине?», «Принимать ли антибиотики при простуде?», «Что выбрать — антибиотики в таблетках или уколы?». Доктор Антон Родионов в своей книге о лекарствах подробно рассказывает о допустимом приеме антибиотиков при бронхите, гайморите и других заболеваниях дыхательных путей — и только по назначению врача!
Антибиотик в переводе с греческого означает «против жизни». С одной стороны, это препараты, которые, пожалуй, спасли рекордное количество жизней на земле, во всяком случае, широкое внедрение антибиотиков в клиническую практику во второй половине XX века позволило кардинальным образом изменить структуру заболеваемости и смертности, вытеснив инфекционную патологию с первых позиций. С другой стороны, это группа препаратов, в назначениях которых встречается рекордное количество ошибок.
Я обычно начинал лекции по антибиотикам с данных, которые еще в 2001 году представил легендарный профессор Л.С. Страчунский — корифей российской антибиотикотерапии. Так вот при анализе амбулаторных карт в детских поликлиниках выяснилось, что около 90% антибиотиков назначено не по показаниям. Больше половины назначений приходилось на долю ОРВИ (а вы прекрасно знаете, что антибиотики при ОРВИ не назначают ни для лечения, ни для профилактики). Не думаю, что за 15 лет статистика радикально поменялась.
Вторым слайдом я показываю 4 общих принципа лечения антибиотиками. Они сформулированы для врачей и представляют собой 4 самые распространенные ошибки. Впрочем, уверен, они будут полезны и вам. Итак:
- Не надо назначать антибиотики, если их можно не назначать. Это самое важное правило
- Не надо без необходимости «расширять» спектр действия антибиотика. Когда болеешь, так хочется лекарство посильнее, чтобы убило уже все и наверняка. Так вот не надо «посильнее». Если антибиотик действительно нужен, то он должен не «выжигать все живое, оставляя за собой пустыню», а действовать адресно, с учетом чувствительности возбудителя. Например, как это ни странно, классическая стрептококковая ангина как и 60 лет назад, так и сейчас прекрасно лечится простыми пенициллинами.
- Не надо назначать антибиотики внутривенно и внутримышечно, если их можно назначить в таблетках.
- Не надо рутинно назначать противогрибковые препараты при коротком курсе антибиотиков — 5–7 дней. Это в лучшем случае бесполезно.
Антибиотики во всем мире — это строго рецептурные препараты. Не занимайтесь самодиагностикой и самолечением. Я привожу здесь стандартные общепринятые подходы к лечению, но, разумеется, особенности именно вашего заболевания могут стать основанием для назначения иной терапии. Кроме того, возможны аллергия и другие варианты индивидуальной непереносимости. Обращайте внимание скорее на то, чего делать не надо. А о том, как надо делать, пусть заботится ваш врач.
Антибиотики при бронхите, гайморите и других заболеваниях дыхательных путей и ЛОР-органов
Когда мы говорили о лечении ОРВИ, я не раз повторял, что неосложненная простуда никогда и ни при каких условиях не лечится антибиотиками. Более того, антибиотики не используются и для профилактики осложнений при простуде.
Единственное основание для назначения антибиотиков — это развитие осложнений (гнойный синусит, отит) или же бактериальная ангина.
При гайморите антибиотики назначают, когда гнойное отделяемое из носа, лихорадка, головная боль, а также боль или чувство распирания в проекции синусов сохраняются в течение нескольких дней. При отите антибиотиками лечат при наличии лихорадки, гнойного отделяемого из уха (если барабанная перепонка имеет дефект), при выраженной боли в ухе. Диагноз, разумеется, должен ставить врач.
По поводу стрептококковой ангины мы с вами уже говорили. Прежде чем назначить антибиотик, нужно доказать наличие стрептококка; для этого существуют экспресс-анализы.
В некоторых случаях антибиотики уместны для лечения обострений хронического бронхита (или хронической обструктивной болезни легких); как правило, это удел курильщиков. Основанием для лечения служат лихорадка, нарастание одышки, увеличение количества и гнойности мокроты. Напомню, что просто кашель, даже и с мокротой, при простуде — это не показание для назначения антибиотика.
Самое серьезное заболевание легких — это пневмония (воспаление легких). Пневмонию можно заподозрить самостоятельно, а вот подтвердить ее должен врач путем прослушивания легких (аускультация) и рентгенологического исследования. Вот основные признаки, которые должны быть поводом для обращения к врачу:
1-й вариант: резкий подъем температуры до 39–40 °C, сопровождающийся сухим кашлем, плохим самочувствием, одышкой; боль в груди, усиливающаяся при кашле.
2-й вариант: начало как при ОРВИ с насморком и кашлем, небольшая температура, затем — нормальная, а затем вновь подъем до 38 °C и выше.
У детей: продолжительность температуры до 38 °C и выше более 3 дней, учащенное дыхание, резкая вялость, сонливость.
Для лечения болезней дыхательных путей чаще всего используют три группы препаратов:
- пенициллины — амоксициллин, амоксициллин/клавуланат;
- макролиды — азитромицин, кларитромицин;
- фторхинолоны (дыхательные) — левофлоксацин, моксифлоксацин.
Типичные ошибки при лечении антибиотиками инфекций дыхательных путей
- Применение антибиотиков в инъекциях в амбулаторных (домашних) условиях. Все перечисленные препараты, да и многие другие существуют в форме таблеток.
- Применение ко-тримоксазола (бисептола). Это очень небезопасное лекарство с узким спектром применения. Почему-то его очень любят использовать для самолечения, считая самым безопасным антибиотиком. Это совершенно не так.
- Чтобы предпочесть ко-тримоксазол другим антибиотикам, должны быть очень серьезные основания. Желательно проводить короткие (не более 5–7 дней) курсы терапии.
- Ко-тримоксазол применяется при специфических заболеваниях, например при пневмоцистной пневмонии у ВИЧ-инфицированных и для лечения отдельных форм внутрибольничных инфекций при нечувствительности к другим антибиотикам.
- Применение ко-тримоксазола требует тщательного контроля за побочными эффектами, недоучет которых может привести к смертельному исходу. Например, риск тяжелейшей токсической реакции (синдром Лайелла) при назначении этого препарата в 10–20 раз выше, чем при использовании обычных антибиотиков.
- Рутинное использование пробиотиков и противогрибковых препаратов. Не надо этого делать.
- Позднее начало антибиотикотерапии при пневмонии. К сожалению, от пневмонии даже в XXI веке умирают. Чем позже начинается лечение, тем выше смертность — такая вот неутешительная статистика.
- Частая смена антибиотика в процессе лечения, которую объясняют «опасностью развития устойчивости». Существует общее правило антибиотикотерапии: эффективность оценивают в течение 48–72 часов. Если за это время температура нормализуется и уменьшаются симптомы, значит, препарат эффективен, и его прием продолжают столько времени, на сколько рассчитан курс лечения. Если температура сохраняется, антибиотик считают неэффективным и заменяют на препарат другой группы.
- Слишком длинный или слишком короткий, в т.ч. самостоятельно прерванный, курс лечения. Надо понимать, что мы лечим заболевание, а не анализы и не рентгенологические изменения. Скажем, после перенесенной пневмонии изменения на рентгенограмме могут сохраняться до месяца, а иногда и дольше. Это совершенно не значит, что все это время надо глотать антибиотики. Впрочем, и бросать самостоятельно лечение в первый день нормальной температуры тоже не надо — это верный путь к тому, что в следующий раз антибиотик действовать не будет.
Оптимальная продолжительность терапии некоторых заболеваний дыхательных путей:
- Пневмония внебольничная — минимум 5 дней (+2–3 дня после нормализации температуры)
- Острый бактериальный бронхит — 5–7 дней
- Обострение хронического бронхита — 7–10 дней
- Тонзиллофарингит стрептококковый (ангина) — 7–10 дней
- Острый синусит — 10–14 дней
- Хронический синусит — 21–28 дней.
Дисбактериоз после антибиотиков: что происходит на самом деле
Западные врачи очень удивляются, когда узнают, что русские как-то умудряются диагностировать «кишечный дисбактериоз», а потом его еще и лечить. Пресловутый «анализ кала на дисбактериоз» — это мракобесие, распространенное в национальных масштабах. В кишечнике живет несколько тысяч микробов, лаборатория определяет только два десятка, причем совсем не тех, которые находятся на стенках кишечника, а тех, которые двигаются с каловыми массами. Если вам врач предлагает сдать этот анализ, задумайтесь всерьез…
В действительности проблему представляет состояние, которое носит название антибиотик-ассоциированная диарея, т. е. диарея, развивающаяся вследствие приема антибиотиков. Механизмы ее развития могут быть разные, далеко не все сводится к нарушению состава микрофлоры. Например макролиды, а также клавуланат вызывают понос за счет усиления перистальтики кишечника. Лечить такую антибиотик-ассоциированную диарею не надо, она прекращается самостоятельно через пару дней после отмены препарата.
Главную проблему представляет собой диарея, связанная с колонизацией микроорганизма под названием клостридия (Clostridium dii cile). В этом случае, несмотря на прекращение антибиотикотерапии, частота стула растет, развивается тяжелое обезвоживание. Возможны осложнения — изъязвления и перфорация толстой кишки и летальный исход.
Исходя из этого, давайте сформулируем следующее правило: если после отмены антибиотика диарея не только не проходит, но, наоборот, состояние ухудшается, нужно обратиться к врачу и сделать анализ кала на определение токсина Clostridium dii cile. При подтверждении диагноза назначают лечение другими антибиотиками (метронидазол и ванкомицин).
Зачастую бывает так, что буквально на ровном месте возникает простуда. Стоит лишь переохладиться или проехаться в общественном транспорте на пике сезонной заболеваемости, как на следующий день уже появился насморк и першит в горле. А может дойти и до бронхита с осложнениями на уши. Почему так происходит и что стоит за неприятными симптомами – на указанные вопросы следует обратить особое внимание, ведь они волнуют многих.
Общие сведения
ЛОР-органы тесно взаимосвязаны друг с другом. Полость носа, глотка и гортань – звенья единой системы, которая далее продолжается в трахею и бронхи. Но верхний отдел респираторного тракта имеет сообщение и с полостью внутреннего уха. Это осуществляется посредством евстахиевой (слуховой) трубы, которая открывается на боковой стенке горла. Именно она отвечает за стабильность давления по обе стороны барабанной перепонки, что обеспечивает правильное восприятие звуков человеком.
Причины и механизмы
Простудные заболевания довольно часто сопровождаются закладыванием ушей. Механизм этого процесса известен – отекает слизистая оболочка горла, а за ней и устья слуховых труб. Но инфекция может распространиться и далее, ближе к барабанной полости или прямо в нее. Из-за перекрытия просвета трубы (отеком или слизью) нарушается вентиляция среднего уха, и воздух, оставшийся в нем, постепенно всасывается стенками, что приводит к снижению давления. В результате барабанная мембрана втягивается внутрь, а восприятие звуков нарушается.
Но чувство заложенности может появиться и от воспалительных изменений в среднем ухе, когда в нем скапливается экссудат и мешает передаче звуковых колебаний. Нельзя исключать и процесс, локализующийся по ту сторону барабанной перепонки, который банально сочетается с простудой или бронхитом. Поэтому в ситуациях, когда заложило уши на фоне респираторной инфекции, следует подумать о таких причинах:
- Острый фарингит.
- Евстахеит.
- Средний отит.
- Серная пробка.
Подобное явление возникает и у тех, кто интенсивно и часто высмаркивается при рините. Тогда воздух попадает не только в носовые ходы, но и евстахиеву трубу. Не стоит забывать и о вероятности изменения атмосферного давления. Человек, недавно перенесший бронхит, при авиаперелетах может ощущать временную заложенность ушей, не связанную с патологическим процессом в них. Но в большинстве случаев приходится все же предполагать осложнение респираторной инфекции или наслоение новой.
Существует достаточно факторов, способных провоцировать заложенность ушей на фоне воспалительных заболеваний органов дыхания. И каждый конкретный случай требует врачебной диагностики.
Симптомы

Понять происхождение того или иного процесса можно после изучения и анализа его клинической картины. При обращении пациента за медицинской помощью врач выясняет субъективную и объективную симптоматику на основании жалоб, анамнеза болезни, данных осмотра и других физикальных методов. Это и позволяет сделать предварительное заключение о характере патологии.
Острый фарингит
Если человек только избавился от бронхита, как уши вдруг заложило, то нельзя исключать появление новой инфекции. И протекать она может по типу острого фарингита. Воспаленная и отечная слизистая оболочка перекрывает вход в слуховую трубу, что и дает такое неприятное чувство. Но помимо этого, в клинической картине будут присутствовать и другие признаки:
- Першение, саднение, сухость в глотке.
- Боли в горле при глотании.
- Осиплость голоса (иногда).
В качестве остаточных явлений от бронхита может сохраняться покашливание. Температура тела, как правило, нормальная или субфебрильная. Если же фарингит входит в структуру ОРВИ, то будут явления интоксикации (слабость, недомогание, головные боли), насморк. При осмотре слизистая оболочка горла покрасневшая, с гипертрофированными фолликулами по задней стенке и скоплениями слизи.
Евстахеит

Вентиляция барабанной полости нарушается не только при отеке устьев слуховых труб, но и при распространении воспаления вглубь. Тогда возникает евстахеит, который очень часто сопровождает респираторные инфекции даже в период выздоровления. Его характерными признаками будут:
- Заложенность и шум в ухе.
- Снижение слуха.
- Ощущение тяжести в голове.
- Аутофония (восприятие собственного голоса).
Ощущение заложенности беспокоит с одной или обеих сторон и может на время проходить – при сглатывании слюны или зевании просвет евстахиевой трубы расширяется. В свою очередь, это сопровождается звуковыми явлениями наподобие треска или хлопка. Со временем из-за снижения давления в барабанной полости в нее проникает транссудат, и человек при наклонах головой может ощущать переливание жидкости (плеск) в ухе.
Развитие евстахеита на фоне инфекции верхних дыхательных путей или после нее – очень распространенная ситуация, провоцирующая заложенность в ушах.
Средний отит

Тем пациентам, у кого заболело ухо после бронхита, следует подумать о вероятном среднем отите. Он вполне может стать результатом евстахеита при переходе инфекции на барабанную полость. Острый гнойный процесс протекает в три стадии:
- Доперфоративная.
- Перфоративная.
- Репаративная.
Первая характеризуется резким началом, интенсивными болями в ухе, шумом и заложенностью, лихорадкой и ухудшением общего состояния. Скопление значительного объема воспалительного экссудата приводит к прорыву барабанной мембраны. Перфорация сопровождается истечением гноя из уха, уменьшением боли и улучшением самочувствия. А стадия заживления – это рубцевание перфорации и восстановление слуха.
Если самопроизвольный разрыв барабанной перепонки задерживается, то есть большая вероятность распространения инфекции в полость черепа. Тогда состояние становится тяжелым, возникают головные боли, головокружение, тошнота, высокая лихорадка. Длительное гноетечение может свидетельствовать о еще одном осложнении – мастоидите.
Серная пробка

Заложенность ушей, даже после бронхита, иногда вызвана причинами, не связанными с инфекцией. Одна из них – это чрезмерное скопление в наружном слуховом проходе ушной серы. Она может размокнуть после купания или интенсивно вырабатываться в условиях слишком частой чистки ушей. Серная пробка проявляется уже известными симптомами:
- Заложенность и шум в ухе.
- Снижение слуха.
- Аутофония.
Если же она прикасается к барабанной перепонке, то пациенты могут ощущать боли, головокружение, тошноту или кашель. Последний может приниматься за симптом респираторного заболевания. Длительное существование серной пробки иногда приводит к инфицированию уха.
Появление серной пробки не связано с респираторной инфекцией – эти состояния могут протекать параллельно.
Дополнительная диагностика

Любая патология требует полноценной диагностики. Если заложило ухо после бронхита, то врачу, помимо клинических симптомов, необходимо ориентироваться на результаты лабораторных и инструментальных методов. И пациенту, исходя из конкретной ситуации, придется пройти дополнительное обследование:
- Общий анализ крови.
- Мазок из зева.
- Анализ ушного отделяемого.
- Отоскопию.
- Фарингоскопию.
Это поможет установить причину неприятных ощущений в ушах и механизм развития патологии. Если сохраняется кашель, то не лишней будет и рентгенография грудной клетки, исключающая инфекцию нижних дыхательных путей. А с учетом полученной информации, ставшей основанием для заключительного диагноза, назначается лечение.
03.03.2009, 09:38 | |||
| |||
Бронхит,отит. Здравствуйте! Помогите нам пожалуйста! Дочке сейчас 7 месяцев.В 5,5 месяца от старшей сестрёнки заразились ОРВи,который проявлялся в кашле и насморке(без температуры),ходили к врачу,сказали ничего страшного прописали ЭРЕСПАЛ. Потом сразу в одну ночь начался бронхит и отит, поднялась температура 38,4 положили в больницу. В больнице вроде всё шло на поправку,но подцепили рото-вирус. сдали все анализы,плюс узи внутренних органов и почек,всё отлично,даже на фоне температуры общий анализ крови идеальный.Выписали под расписку с рото-вирусом(началась эпидемия). Ночью в день выписки опять температура 38 и опять уезали с бронхитом и отитом в больницу.Выписали через 9 дней с мокротой,температура так и не спадала-ночью 36,3-36,6, а днём 37-37,4. Осмотрел педиатор,сдали анализы в поликлинике-всё хорошо,сказали темп.хвост. Потом опять переболели ОРЗ(опять сестрёнка принесла). Только всё наладилось,как сейчас опять ночью начался сильный насморк(даже кушать не могла) и темп. 37,8. Может,у ребёнка что то с иммунитетом? |
03.03.2009, 15:11 | |||
| |||
03.03.2009, 16:03 | |||
| |||
Спасибо большое за ответ! Просто болеет она практически без перерыва уже 2 месяца! А насморк вообще так и не проходил! Сейчас температура 38,сопли текут,а дома никто не болеет! Неужели так и будет? Врач что то говорила про анализ на цитомегаловирус,но потом перестала. Может,что дополнительно сдать? Ведь ей и рентген при выписке делали,тоже всё нормально… |
03.03.2009, 17:41 | |||
| |||
Я не думаю что какие-то исследования целесообразно проводить прямо сейчас. Несклько ОРВИ подряд вполне могут быть. Промывайте нос, при повышении температуры- парацетамол. Потом можно дать ребенку препарат железа в профилактической дозе 1 мгкгсутки постоянно , до года. Иногда дети часто болеют на фоне железодефицита. |
03.03.2009, 17:49 | |||
| |||
Огромное Вам спасибо! Насчёт железа совет очень ценный! Тем более гемоглабин был нижняя граница нормы. |
07.03.2009, 12:13 | |||
| |||
Здравствуйте! Я опять по поводу нашего текущего ОРВИ. Когда дочка заболела у неё в ночь появились сопли и повысилась температура,день была повышена максимум до 38,2. На следующий день дали парацетомол в обед и больше она не поднималась. Вчера целый день всё было нормально. Сопли сильно загустели и пожелтели. Текут только после тёплой еды. И вот сегодня в ночь опять поднялась темп. до 38,0! К обеду 38,2. Опять дали парацетомол,спала моментально! Ничего кроме насморка не беспокоит.Кашель редкий,отхаркивающий,от насморка. Дома никто не болеет. подсажите,что это может быть? Мы следуем рекомендациям,описанным в ЧаВО,может,что то ещё нужно? Почему,вроде темп.спала,и вдруг заново поднялась? Ничего не изменилось,только сопли загустели.Аппетит по прежнему в норме и больше ничего не беспокоит. Это такое течение ОрВИ ? И какой препарат железа лучше давать в её возрасте?Подскажите,пожалуйста! |
07.03.2009, 15:34 | ||||
| ||||
Да,скорее всего это такое течение ОРВИ. |