Бронхиальная астма у детей стратегия лечения и профилактика 1997

НАЦИОНАЛЬНАЯ ПРОГРАММА «БРОНХИАЛЬНАЯ АСТМА У ДЕТЕЙ. СТРАТЕГИЯ ЛЕЧЕНИЯ И ПРОФИЛАКТИКА

Национальная программа – специализированный документ, отражающий мнение ведущих специалистов, работающих в области бронхиальной астмы. Впервые был создан в 1997 году по инициативе А. Г. Чучалина, став формуляром диагностики, лечения и профилактики БА у детей, адресованным не только специалистам пульмонологам, аллергологам, но и широкому кругу практических педиатров, врачей общей практики.

БРОНХИАЛЬНАЯ АСТМА у детей заболевание, в основе которого лежит хроническое аллергическое воспаление бронхов с участие ряда клетокэозинофилов, нейтрофилов, тучных клеток, лимфоцитов. Это сопровождается гиперреактивностью дыхательных путей, приступами затрудненного дыхания в результате распространенной бронхиальной обструкции, обусловленной бронхоконстрикцией, гиперсекрецией слизи, отеком стенки бронха.

• БА – одно из самых распространенных хронических заболеваний детского возраста, за последние 20 лет распространенность ее заметно выросла; • гиподиагностика и поздняя диагностика БА остается проблемой современной отечественной педиатрии; • БА у детей является серьезной медико-социальной и экономической проблемой; • в числе факторов риска смерти от БА – тяжелое течение болезни, врачебные ошибки (неправильная терапия, отсутствие плана лечения и письменных рекомендаций для больного), низкий социальный статус семьи больного; • начавшись в детстве, БА у многих продолжается в зрелом возрасте.

Особенности клиники и диагностики БА у детей раннего возраста: Дети 0 -2 года. БА отличается клинической вариабельностью , сохраняя черты аллергического наследственно обусловленного заболевания. Раннему развитию БА способствует внутриутробная сенсибилизация плода вследствие повышенной проницаемости фетоплацентарного барьера. Неблагоприятное влияние оказывают профессиональные вредности, активное и пассивное табакокурение матери.

Среди факторов постнатальной сенсибилизации важное значение имеет избыточная антигенная экспозиция в первые годы жизни ребенка. Основными сенсибилизирующими факторами являются пищевые аллергены (куриный белок, белок коровьего молока, пшеница, рыба, орехи, какао, цитрусовые, ряд ягод, овощей). С первых месяцев жизни начинает возрастать роль бытовых аллергенов (у большинства сенсибилизация к домашней пыли и клещам). С 3 -4 лет возрастает роль пыльцевых аллергенов.

«Атопический марш» – этапность в смене спектра сенсибилизации у детей раннего возраста – когда появлению первых типичных приступов экспираторной одышки предшествуют проявления атопического дерматита, острые аллергические реакции на различные пищевые продукты, медикаменты (в виде экзантем, крапивницы, отеков Квинке), повторные респираторные заболевания. Нередко расцениваются врачами как ОРВИ, бронхиты, пневмонии. Больные неадекватно лечатся антибиотиками, что лишь способствует лекарственной сенсибилизации, проявляющейся различными клиническими вариантами лекарственной аллергии. В последнее время отмечается ранняя сенсибилизация к широкому спектру аллергенов (полисенсибилизация).

Индекс риска астмы (Asthma Predictive Index, API) для выявления факторов, предрасполагающих к БА в раннем детстве: Распознаются дети с высоким риском астмы (2 -3 лет) >3 (4) эпизодов свистящих хрипов за последний день И Один большой критерий • У одного из родителей подтвержденный диагноз астмы • Подтвержденный диагноз атопического дерматита • Чувствительность к аэроаллергенам ИЛИ два малых критерия • Чувствительность к пищевым аллергенам • Эозинофилия в крови (>4%) • Свистящее дыхание не связано с инфекцией
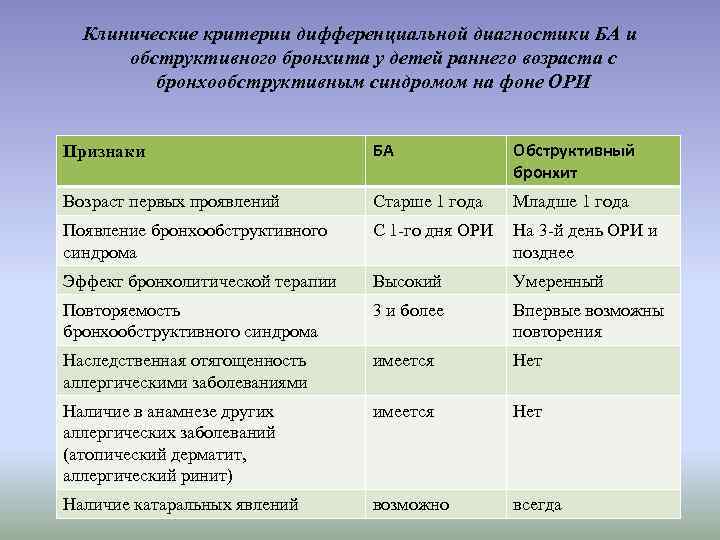
Клинические критерии дифференциальной диагностики БА и обструктивного бронхита у детей раннего возраста с бронхообструктивным синдромом на фоне ОРИ Признаки БА Обструктивный бронхит Возраст первых проявлений Старше 1 года Младше 1 года Появление бронхообструктивного синдрома С 1 -го дня ОРИ На 3 -й день ОРИ и позднее Эффект бронхолитической терапии Высокий Умеренный Повторяемость бронхообструктивного синдрома 3 и более Впервые возможны повторения Наследственная отягощенность аллергическими заболеваниями имеется Нет Наличие в анамнезе других аллергических заболеваний (атопический дерматит, аллергический ринит) имеется Нет Наличие катаральных явлений возможно всегда

В этом возрасте необходимо исключать и другие причины обструкции: бронхолегочная дисплазия, гастроэзофагальный рефлюкс, аспирация инородного тела, врожденные аномалии легких и сердца, первичная цилиарная дискинезия и др.

Дошкольники (от 3 до 5 лет). • Главным ключевым критерием дифференциальной диагностики фенотипа астмы является персистирование на протяжении последнего года. • Наиболее частые триггеры – вирусы. Возможна провокация приступов БА физической нагрузкой. • Кожные пробы с аллергенами или определение специфических Ig. E-антител позволяет определить аллергическую природу заболевания. • Клинически значимая между контактом с аллергеном и появлением симптомов. • Важным для постановки диагноза является отчетливый положительный эффект от применения бронходилятаторов и ингаляционных глкокортикостероидов и возврат симптомов после отмены этой терапии.

Школьники (от 6 до 12 лет). Приступы в этом возрасте также наиболее часто провоцируются аллергенами, респираторными вирусами, физической нагрузкой. При выборе лечения следует прежде всего ориентироваться на предшествующую тяжесть заболевания.

Подростки В этом возрасте нередко меняется тяжесть течения БА, у отдельных детей приступы вообще проявляются впервые, часть детей «перерастают» заболевание. Симптомы заболевания существенно уменьшаются и даже исчезают. Сложность ведения подростков определяется появлением у них вредных привычек (табакокурения), некритичной оценкой ими своего состояния, отсутствием преемственности и нерегулярностью врачебного наблюдения, низкой приверженности терапии. Весьма часта провокация приступов физ. нагрузкой, психоэмоциональными факторами. Требуется дифференцировать с дисфункцией голосовых связок (возрастная мутация голоса), аспирацией инородных тел, гипервентиляционным синдромом, начальными проявлениями ХОБЛ.

БА у детей с ожирением У больных БА с избыточной массой тела отмечается ряд особенностей: • относительно низкие легочные объемы по сравнению с лицами, имеющими нормальную массу; • отрицательная корреляционная зависимость ИМТ с диаметром дыхательных путей (максимально выражена в популяции лиц мужского пола); • низкая функциональная активность дыхательной мускулатуры, что ассоциировано со снижением максимального давления вдоха; • снижение экскурсии грудной клетки; • усиление сократительного ответа гладкой мускулатуры бронхов в ответ на контрактильные стимулы, обусловливающие удлинение актов вдоха и выдоха.

Жировая ткань продуцирует целый ряд провоспалительных медиаторов, что оказывает стимулирующее действие в отношении воспалительной активности при БА. Рекомендовано обогащение диеты ω3 полиненасыщенными жирными кислотами, особенно в комбинации с элиминационными мероприятиями может существенно уменьшить симптомы БА и улучшить качество жизни. Диетотерапия и специальный комплекс упражнений могут привести к значительному приросту дыхательных объемов ФВД при похудании.

Дифференциальная диагностика БА у детей Заболевания верхних дыхательных путей Заболевания нижних дыхательных путей Прочие состояния Аллергический ринит Хронический ринит Синусит Гипертрофия аденоидов и/или тонзиллярных миндалин Ларингомаляция Новообразования гортани и глотки Дисфункция голосовых связок Обструктивный бронхит вирусной и бактериальной этиологии, в том числе микоплазменной и хламидийной Коклюш Трахео-пищеводный свищ Сдавление трахеи и крупных бронхов Трахеобронхомаляция и другие пороки развития Хронический бронхит вследствие ингаляции табачного дыма и токсических газов Бронхолегочная дисплазия Бронхиолит Пневмония Отек легких Интерстициальные заболевания легких Легочная эозинофилия Легочный гемосидероз Аспирация инородных тел Муковисцидоз Иммунодефицитные состояния, протекающие с поражение легких Легочные микозы Синдром цилиарной дискинезии Синдром хронической аспирации Гастроэзофагеальный рефлюкс Туберкулез Врожденные пороки сердца

Заподозрить отличное от БА заболевание при выявлении следующих симптомов: 1. По данным анамнеза: • появление симптомов заболевания с рождения; • респираторный дистресс синдром и/или применение ИВЛ в периоде новорожденности; • неврологическая дисфункция в неонатальном периоде; • отсутствие эффекта от применения бронхолитиков и ответа на терапию даже высокими дозами ингаляционных и пероральных глюкокортикостероидов; • свистящие хрипы, связанные с кормлением или рвотой; • затруднение глотания и/или рецидивирующая рвота; • диарея; • плохая прибавка массы тела; • длительно сохраняющая потребность в оксигенотерапии.

2. По данным физикального обследования: • деформация концевых фаланг пальцев в виде «барабанных палочек» ; • шумы в сердце; • стридор; • очаговые изменения в легких; • крепитация при аускультации; • резкий цианоз;

3. По результатам лабораторных и инструментальных исследований: • очаговые или инфильтративные изменения на рентгенограмме органов грудной клетки; • анемия; • необратимость обструкции дыхательных путей; • выраженная гипоксемия.

Признаки, характерные для дебюта БА: • частые эпизоды БОС (чаще одного раза в месяц); • кашель или одышка, появляющиеся при физической нагрузке; • ночной кашель; • кашель и одышка, повторяющиеся вне ОРВИ и не связанные с определенным сезоном; • эпизоды БОС, сохраняющиеся у ребенка старше 3 лет. У детей старше 5 лет помочь в дифференциальной диагностике может исследование функции внешнего дыхания, а также оценка реакции на терапию бронходиллятаторами, глюкокортикостероидами и элиминационные мероприятия.

Диспансерное наблюдение детей, больных БА Цель диспансерного наблюденияпредотвращение прогрессирования заболевания и достижение контроля БА; Диспансерное наблюдение предусматривает этапность, доступность, преемственность на основе унифицированных подходов диагностике, лечению и профилактике; Одно из главных условий диспансерного наблюдения детей с БА — мониторирование заболевания участковым педиатром и специалистами.

Задачи участкового педиатра: • раннее выявление детей с БА; • наблюдение детей с риском развития БА проводится в декретированные сроки: на первом году – ежемесячно первые 6 мес. , затем в 9 и 12 мес. , далее ежегодно; • нередко начальные проявления БА протекают под маской респираторной инфекции, поэтому «часто болеющие дети» требуют углубленного обследования и направления к специалистам; • контроль за детьми с БА осуществляется в соответствии с индивидуальным планом наблюдения: с легкой БА 1 раз в 12 мес. , среднетяжелой и тяжелой – не реже 1 раза в 6 мес. (с исследованиями ФВД); • амбулаторное лечение БА проводится по показаниям или рекомендациям специалиста;

• оценка эффективности начальной противовоспалительной базисной терапии у детей со среднетяжелой и тяжелой БА проводится через 1 мес. , далее при эффективности терапии – через 3 -6 мес. При неэффективности необходима госпитализация в специализированный стационар; • обязательный компонент – выявление и санация очагов хронической инфекции; • отбор детей с БА для этапного лечения в местных санаториях, специализированных детских санаториях, детских дошкольных учреждениях и оздоровительных лагерях; • организация восстановительного комплексного лечения; • оформление медицинских заключений для детейинвалидов с тяжелой БА; • советы по профориентации ребенка.

Показания к госпитализации: • проведение дифференциальной диагностики астмы в сомнительных случаях при невозможности ее проведения в условиях поликлиники (соматическое, пульмонологическое, аллергологическое отделение); • обострение (приступ) астмы, не купирующийся в амбулаторных условиях (соматическое, реанимационное отделение); • астматический статус; • подбор схем терапии у больных с тяжелой, резистентной к обычной терапии астмой; • возможные выраженные побочные эффекты противоастматических препаратов.

Критерии эффективности диспансеризации: • частота обострений астмы и их суммарная продолжительность; • длительность и полнота ремиссии (полный контроль астмы); • дни нетрудоспособности матери в связи с уходом за ребенком, дни пропущенных занятий в школе; • количество дней, проведенных больным в стационаре за год; • динамика показателей ФВД в период ремиссии.

Вакцинация детей с БА: Целесообразно вакцинировать детей с БА, ведущими триггерами обострения у которых являются респираторные инфекции. • иммунизация проводится только в периоды ремиссии ( в том числе и медикаментозной) длительностью не менее 4 -8 нед. ; • при рецидивировании респираторной патологии возможна вакцинациция пневмококовой инфекции (ПКИ 7 или Пневмо-23), у детей раннего возраста групп риска – против гемофильной инфекции (Акт. Хиб; Пентаксим или Хиберикс); • вакцинация всегда проводится на фоне базисной терапии основного заболевания; • дети, получающие АСИТ могут быть вакцинированы только по строгим показаниям бесклеточной коклюшной вакциной или АДС, АДС-М, противополиомиелитной инактивированной вакциной через 2 -4 нед. после введения очередной дозы аллергена с последующим продолжение АСИТ через 4 -5 недель после вакцинации.

СПАСИБО ЗА ВНИМАНИЕ!

Бронхиальная астма у детей – это хроническое аллергическое заболевание дыхательных путей, сопровождающееся воспалением и изменением реактивности бронхов, а также возникающей на этом фоне бронхиальной обструкцией. Бронхиальная астма у детей протекает с явлениями экспираторной одышки, свистящими хрипами, приступообразным кашлем, эпизодами удушья. Диагноз бронхиальной астмы у детей устанавливается с учетом аллергологического анамнеза; проведения спирометрии, пикфлоуметрии, рентгенографии органов грудной клетки, кожных аллергопроб; определения IgE, газового состава крови, исследования мокроты. Лечение бронхиальной астмы у детей предполагает элиминацию аллергенов, использование аэрозольных бронхолитиков и противовоспалительных препаратов, антигистаминных средств, проведение специфической иммунотерапии.
Общие сведения
Бронхиальная астма у детей – хронический аллергический (инфекционно-аллергический) воспалительный процесс в бронхах, приводящий к обратимому нарушению бронхиальной проходимости. Бронхиальная астма встречается у детей разных географических регионов в 5-10% случаев. Бронхиальная астма у детей чаще развивается в дошкольном возрасте (80%); нередко первые приступы возникают уже на первом году жизни. Изучение особенностей возникновения, течения, диагностики и лечения бронхиальной астмы у детей требует междисциплинарного взаимодействия педиатрии, детской пульмонологии и аллергологии-иммунологии.
Бронхиальная астма у детей
Причины
Бронхиальная астма у ребенка возникает при участии генетической предрасположенности и факторов окружающей среды. У большинства детей с бронхиальной астмой имеется отягощенная наследственность по аллергическим заболеваниям — поллинозу, атопическому дерматиту, пищевой аллергии и др.
Сенсибилизирующими факторами окружающей среды могут выступать ингаляционные и пищевые аллергены, бактериальные и вирусные инфекции, химические и лекарственные вещества. Ингаляционными аллергенами, провоцирующими бронхиальную астму у детей, чаще выступают домашняя и книжная пыль, шерсть животных, продукты жизнедеятельности домашних клещей, плесневые грибки, сухой корм для животных или рыб, пыльца цветущих деревьев и трав.
Пищевая аллергия служит причиной бронхиальной астмы у детей в 4-6% случаев. Чаще всего этому способствует ранний перевод на искусственное вскармливание, непереносимость животного белка, продуктов растительного происхождения, искусственных красителей и др. Пищевая аллергия у детей часто развивается на фоне заболеваний ЖКТ: гастрита, энтероколита, панкреатита, дисбактериоза кишечника.
Триггерами бронхиальной астмы у детей могут являться вирусы – возбудители гриппа, парагриппа, ОРВИ, а также бактериальная инфекция (стрептококк, стафилококк, пневмококк, клебсиелла, нейссерия), хламидии, микоплазмы и другие микроорганизмы, колонизирующие слизистую бронхов. У некоторых детей с бронхиальной астмой сенсибилизация может вызываться промышленными аллергенами, приемом лекарственных средств (антибиотиков, сульфаниламидов, витаминов и др.).
Факторами обострения бронхиальной астмы у детей, провоцирующими развитие бронхоспазма, могут выступать инфекции, холодный воздух, метеочувствительность, табачный дым, физические нагрузки, эмоциональный стресс.
Патогенез
В патогенезе бронхиальной астмы у детей выделяют: иммунологическую, иммунохимическую, патофизиологическую и условно-рефлекторную фазы. В иммунологической стадии под влиянием аллергена продуцируются антитела класса IgE, которые фиксируются на клетках-мишенях (главным образом, тучных клетках слизистой бронхов). В иммунохимическую стадию повторный контакт с аллергеном сопровождается его связыванием с IgE на поверхности клеток-мишеней. Этот процесс протекает с дегрануляцией тучных клеток, активацией эозинофилов и выделением медиаторов, обладающих вазоактивным и бронхоспастическим эффектом. В патофизиологическую стадию бронхиальной астмы у детей под влиянием медиаторов возникает отек слизистой оболочки бронхов, бронхоспазм, воспаление и гиперсекреция слизи. В дальнейшем приступы бронхиальной астмы у детей возникают по условно-рефлекторному механизму.
Симптомы
Течение бронхиальной астмы у детей имеет циклический характер, в котором выделяют периоды предвестников, приступов удушья, послеприступный и межприступный периоды. Во время периода предвестников у детей с бронхиальной астмой может отмечаться беспокойство, нарушение сна, головная боль, зуд кожи и глаз, заложенность носа, сухой кашель. Продолжительность периода предвестников – от нескольких минут до нескольких суток.
Собственно приступ удушья сопровождается ощущением сдавления в груди и нехватки воздуха, одышкой экспираторного типа. Дыхание становится свистящим, с участием вспомогательной мускулатуры; на расстоянии слышны хрипы. Во время приступа бронхиальной астмы ребенок испуган, принимает положение ортопноэ, не может разговаривать, ловит воздух ртом. Кожа лица становится бледной с выраженным цианозом носогубного треугольника и ушных раковин, покрывается холодным потом. Во время приступа бронхиальной астмы у детей отмечается малопродуктивный кашель с трудноотделяемой густой, вязкой мокротой.
При аускультации определяется жесткое или ослабленное дыхание с большим количеством сухих свистящих хрипов; при перкуссии — коробочный звук. Со стороны сердечно-сосудистой системы выявляется тахикардия, повышение АД, приглушение сердечных тонов. При длительности приступа бронхиальной астмы от 6 часов и более, говорят о развитии у детей астматического статуса.
Приступ бронхиальной астмы у детей завершается отхождением густой мокроты, что приводит к облегчению дыхания. Сразу после приступа ребенок ощущает сонливость, общую слабость; он заторможен и вял. Тахикардия сменяется брадикардией, повышенное АД – артериальной гипотонией.
Во время межприступных периодов дети с бронхиальной астмой могут чувствовать себя практически нормально. По тяжести клинического течения различают 3 степени бронхиальной астмы у детей (на основании частоты приступов и показателей ФВД). При легкой степени бронхиальной астмы у детей приступы удушья редкие (реже 1 раза в месяц) и быстро купируются. В межприступные периоды общее самочувствие не нарушено, показатели спирометрии соответствуют возрастной норме.
Среднетяжелая степень бронхиальной астмы у детей протекает с частотой обострений 3-4 раза в месяц; скоростные показатели спирометрии составляют 80-60% от нормы. При тяжелой степени бронхиальной астмы приступы удушья у детей возникают 3-4 раза в месяц; показатели ФВД составляют менее 60% от возрастной нормы.
Диагностика
При постановке диагноза бронхиальной астмы у детей учитывают данные семейного и аллергологического анамнеза, физикального, инструментального и лабораторного обследования. Диагностика бронхиальной астмы у детей требует участия различных специалистов: педиатра, детского пульмонолога, детского аллерголога-иммунолога.
В комплекс инструментального обследования входит проведение спирометрии (детям старше 5 лет), тестов с бронхолитиками и физической нагрузкой (велоэргометрией), пикфлоуметрии, рентгенографии легких и органов грудной клетки.
Лабораторные исследования при подозрении на бронхиальную астму у детей включают клинический анализ крови и мочи, общий анализ мокроты, определение общего и специфических IgE, исследование газового состава крови. Важным звеном диагностики бронхиальной астмы у детей служит постановка кожных аллергических проб.
В процессе диагностики требуется исключение других заболеваний у детей, протекающих с бронхообструкцией: инородных тел бронхов, трахео- и бронхомаляции, муковисцидоза, облитерирующего бронхиолита, обструктивного бронхита, бронхогенных кист и др.
Лечение бронхиальной астмы у детей
К основным направлениям лечения бронхиальной астмы у детей относятся: выявление и элиминация аллергенов, рациональная медикаментозная терапия, направленная на снижение количества обострений и купирование приступов удушья, немедикаментозная восстановительная терапия.
При выявлении бронхиальной астмы у детей, прежде всего, необходимо исключить контакт с факторами, провоцирующими обострение заболевания. С этой целью может рекомендоваться гипоаллергенная диета, организация гипоаллергенного быта, отмена лекарственных препаратов, расставание с домашними питомцами, смена места жительства и др. Показан длительный профилактический прием антигистаминных средств. При невозможности избавиться от потенциальных аллергенов проводится специфическая иммунотерапия, предполагающая гипосенсибилизацию организма путем введении (сублингвального, перорального или парентерального) постепенно возрастающих доз причинно значимого аллергена.
Основу лекарственной терапии бронхиальной астмы у детей составляют ингаляции стабилизаторов мембран тучных клеток (недокромила, кромоглициевой кислоты), глюкокортикоидов (беклометазона, флутиказона, флунизолида, будезонида и др.), бронхолитиков (сальбутамола, фенотерола), комбинированных препаратов. Подбор схемы лечения, сочетания препаратов и дозировки осуществляет врач. Показателем эффективности терапии бронхиальной астмы у детей служит длительная ремиссия и отсутствие прогрессирования заболевания.
При развитии приступа бронхиальной астмы у детей проводятся повторные ингаляции бронхолитиков, кислородотерапия, небулайзерная терапия, парентеральное введение глюкокортикоидов.
В межприступный период детям с бронхиальной астмой назначаются курсы физиотерапии (аэроионотерапии, индуктотермии, ДМВ-терапии, магнитотерапии, электрофореза, ультрафонофореза), водолечения, массажа грудной клетки, точечного массажа, дыхательной гимнастики, спелеотерапии и др. Гомеопатическая терапия в ряде случаев позволяет предупредить рецидивы заболевания и снизить дозу гормональных препаратов. Подбор и назначение препаратов осуществляется детским гомеопатом.
Прогноз и профилактика
Проявления бронхиальной астмы у детей могут уменьшиться, исчезнуть или усилиться после полового созревания. У 60-80% детей бронхиальная астма остается на всю жизнь. Тяжелое течение бронхиальной астмы у детей приводит к гормональной зависимости и инвалидизации. На течение и прогноз бронхиальной астмы влияют сроки начала и систематичность лечения.
Профилактика бронхиальной астмы у детей включает своевременное выявление и исключение причинно значимых аллергенов, специфическую и неспецифическую иммунопрофилактику, лечение аллергозов. Необходимо обучение родителей и детей методам регулярного контроля состояния бронхиальной проходимости при помощи пикфлоуметрии.

