Бронхиальная астма у детей этиология патогенез клиника диагностика лечение
бронхиальная
астма —
заболевание, в основе которого лежит
хроническое аллергическое воспаление
и гиперреактивность бронхов, проявляющееся
приступами затрудненного дыхания в
результате диффузной обструкции бронхо»,
обусловленной спазмом гладкой мускулатуры,
отеком стенки бронхов и гиперсекрецней
слизи.
Этиология:
1
Факторы, предрасполагающие к развитию
БА: атопия, гиперреактивность бронхов,
наследственность
2 Причинные
(сенсибилизирующие) факторы: бытовые
аллергены (домашняя пыль, клеит домашней
пыли); грибковые, пищевые, пыльцевые
аллергены; лекарственные средства,
вирусы и вакцины, химические вещества.
3
Факторы,
усугубляющие действие причинных, и
способствующие возникновению
БА; вирусные
инфекции,
нерациональное
питание, атопический дерматит, табачный
дым.
4
Факторы, вызывающие обострение БА
(триггеры): аллергены, ОРВИ, физическая
и психоэмоциональная нагрузка, изменение
метеоситуации, табачный дым, резкие
запахи, Патогенез
бронхиальной астмы.
5
Иммунопатологические реакции.
2 Морфо-функциональные
изменения бронхов.
3 Гиперреактивность
бронхов.
4 Патология
нейроэндокринной системы.
В
результате этих нарушений развивается
хронический воспалительный процесс
стенки бронхов неинфекционного генеза,
сопровождающийся спазмом гладких мыши.
бронхов, отеком и г нперсекреций, что
приводит к
эпизодам затрудненного дыхания.
Клиника
бронхиальной астмы.
1.
Период предвестников — наблюдается при
повторных приступах, чаще у летеи
раннего возраста Характерны изменения
поведения, вегетативные расстройства,
м б слезотеченЕ-ге, ринит, затруднение
дыхания.
2 Приступ астмы:
затрудненное дыхание; одышка с участием
вспомогательной ьлускулатуры, частый
мучительный сухой кашель, обилие хрипов
в легких; отхождсние прозрачной мокроты
при разрешении приступа; изменения со
стороны ЦНС (беспокойство, чувство
страха, головная боль). Длительность от
30-40 минут до нескольких часов или суток.
Если длительность
БА более б часов и нет эффекта после 3-х
инъекций адренгигина с интервалом 20-30
минут — это астматический статус.
Стадии
астматического статуса.
I стадия —
относительной компенсации; II стадия —
стадия нарастающей дыхательной
недостаточности с формированием синдрома
тотальной обструкции мелких бронхов;
Ш стадия — гипоксемическая кома.
3 Постпрнступный
период: слабость, заторможенность при
уменьшении аускультативных изменении
в легких.
По
степени тяжести выделяют
: легкое течение, среднетяжелое течение
н тяжелое течение. Кшпика
легкого течения:
)
Кратковременные симптомы удушья ( не
более 1-2 раза в неделю);
2) Ночные приступы
не более 1-2 раза в месяц;
3)
PEF,FEV>80%
К-миика
среднетя-желой астмы:
!) Обострения более 1-2 раз в неделю; 2)
Обострения влияю’ на активность и сон;
3) Ночные приступы более 2 раз в месяц;
4)
PEF, FEV, ~-~
60-80%
Тяжелое
течение аспшы:
1) Частые обострения с удушьем; 2) Постоянные
симптомы затрудненного дыхания, 3) Частые
ночные приступь!, 4.)УЕР, FEV, < 60%.
Соседние файлы в предмете Педиатрия
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

Бронхиальная астма у детей – это хроническое аллергическое заболевание дыхательных путей, сопровождающееся воспалением и изменением реактивности бронхов, а также возникающей на этом фоне бронхиальной обструкцией. Бронхиальная астма у детей протекает с явлениями экспираторной одышки, свистящими хрипами, приступообразным кашлем, эпизодами удушья. Диагноз бронхиальной астмы у детей устанавливается с учетом аллергологического анамнеза; проведения спирометрии, пикфлоуметрии, рентгенографии органов грудной клетки, кожных аллергопроб; определения IgE, газового состава крови, исследования мокроты. Лечение бронхиальной астмы у детей предполагает элиминацию аллергенов, использование аэрозольных бронхолитиков и противовоспалительных препаратов, антигистаминных средств, проведение специфической иммунотерапии.
Общие сведения
Бронхиальная астма у детей – хронический аллергический (инфекционно-аллергический) воспалительный процесс в бронхах, приводящий к обратимому нарушению бронхиальной проходимости. Бронхиальная астма встречается у детей разных географических регионов в 5-10% случаев. Бронхиальная астма у детей чаще развивается в дошкольном возрасте (80%); нередко первые приступы возникают уже на первом году жизни. Изучение особенностей возникновения, течения, диагностики и лечения бронхиальной астмы у детей требует междисциплинарного взаимодействия педиатрии, детской пульмонологии и аллергологии-иммунологии.
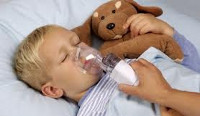
Бронхиальная астма у детей
Причины
Бронхиальная астма у ребенка возникает при участии генетической предрасположенности и факторов окружающей среды. У большинства детей с бронхиальной астмой имеется отягощенная наследственность по аллергическим заболеваниям — поллинозу, атопическому дерматиту, пищевой аллергии и др.
Сенсибилизирующими факторами окружающей среды могут выступать ингаляционные и пищевые аллергены, бактериальные и вирусные инфекции, химические и лекарственные вещества. Ингаляционными аллергенами, провоцирующими бронхиальную астму у детей, чаще выступают домашняя и книжная пыль, шерсть животных, продукты жизнедеятельности домашних клещей, плесневые грибки, сухой корм для животных или рыб, пыльца цветущих деревьев и трав.
Пищевая аллергия служит причиной бронхиальной астмы у детей в 4-6% случаев. Чаще всего этому способствует ранний перевод на искусственное вскармливание, непереносимость животного белка, продуктов растительного происхождения, искусственных красителей и др. Пищевая аллергия у детей часто развивается на фоне заболеваний ЖКТ: гастрита, энтероколита, панкреатита, дисбактериоза кишечника.
Триггерами бронхиальной астмы у детей могут являться вирусы – возбудители гриппа, парагриппа, ОРВИ, а также бактериальная инфекция (стрептококк, стафилококк, пневмококк, клебсиелла, нейссерия), хламидии, микоплазмы и другие микроорганизмы, колонизирующие слизистую бронхов. У некоторых детей с бронхиальной астмой сенсибилизация может вызываться промышленными аллергенами, приемом лекарственных средств (антибиотиков, сульфаниламидов, витаминов и др.).
Факторами обострения бронхиальной астмы у детей, провоцирующими развитие бронхоспазма, могут выступать инфекции, холодный воздух, метеочувствительность, табачный дым, физические нагрузки, эмоциональный стресс.
Патогенез
В патогенезе бронхиальной астмы у детей выделяют: иммунологическую, иммунохимическую, патофизиологическую и условно-рефлекторную фазы. В иммунологической стадии под влиянием аллергена продуцируются антитела класса IgE, которые фиксируются на клетках-мишенях (главным образом, тучных клетках слизистой бронхов). В иммунохимическую стадию повторный контакт с аллергеном сопровождается его связыванием с IgE на поверхности клеток-мишеней. Этот процесс протекает с дегрануляцией тучных клеток, активацией эозинофилов и выделением медиаторов, обладающих вазоактивным и бронхоспастическим эффектом. В патофизиологическую стадию бронхиальной астмы у детей под влиянием медиаторов возникает отек слизистой оболочки бронхов, бронхоспазм, воспаление и гиперсекреция слизи. В дальнейшем приступы бронхиальной астмы у детей возникают по условно-рефлекторному механизму.
Симптомы
Течение бронхиальной астмы у детей имеет циклический характер, в котором выделяют периоды предвестников, приступов удушья, послеприступный и межприступный периоды. Во время периода предвестников у детей с бронхиальной астмой может отмечаться беспокойство, нарушение сна, головная боль, зуд кожи и глаз, заложенность носа, сухой кашель. Продолжительность периода предвестников – от нескольких минут до нескольких суток.
Собственно приступ удушья сопровождается ощущением сдавления в груди и нехватки воздуха, одышкой экспираторного типа. Дыхание становится свистящим, с участием вспомогательной мускулатуры; на расстоянии слышны хрипы. Во время приступа бронхиальной астмы ребенок испуган, принимает положение ортопноэ, не может разговаривать, ловит воздух ртом. Кожа лица становится бледной с выраженным цианозом носогубного треугольника и ушных раковин, покрывается холодным потом. Во время приступа бронхиальной астмы у детей отмечается малопродуктивный кашель с трудноотделяемой густой, вязкой мокротой.
При аускультации определяется жесткое или ослабленное дыхание с большим количеством сухих свистящих хрипов; при перкуссии — коробочный звук. Со стороны сердечно-сосудистой системы выявляется тахикардия, повышение АД, приглушение сердечных тонов. При длительности приступа бронхиальной астмы от 6 часов и более, говорят о развитии у детей астматического статуса.
Приступ бронхиальной астмы у детей завершается отхождением густой мокроты, что приводит к облегчению дыхания. Сразу после приступа ребенок ощущает сонливость, общую слабость; он заторможен и вял. Тахикардия сменяется брадикардией, повышенное АД – артериальной гипотонией.
Во время межприступных периодов дети с бронхиальной астмой могут чувствовать себя практически нормально. По тяжести клинического течения различают 3 степени бронхиальной астмы у детей (на основании частоты приступов и показателей ФВД). При легкой степени бронхиальной астмы у детей приступы удушья редкие (реже 1 раза в месяц) и быстро купируются. В межприступные периоды общее самочувствие не нарушено, показатели спирометрии соответствуют возрастной норме.
Среднетяжелая степень бронхиальной астмы у детей протекает с частотой обострений 3-4 раза в месяц; скоростные показатели спирометрии составляют 80-60% от нормы. При тяжелой степени бронхиальной астмы приступы удушья у детей возникают 3-4 раза в месяц; показатели ФВД составляют менее 60% от возрастной нормы.
Диагностика
При постановке диагноза бронхиальной астмы у детей учитывают данные семейного и аллергологического анамнеза, физикального, инструментального и лабораторного обследования. Диагностика бронхиальной астмы у детей требует участия различных специалистов: педиатра, детского пульмонолога, детского аллерголога-иммунолога.
В комплекс инструментального обследования входит проведение спирометрии (детям старше 5 лет), тестов с бронхолитиками и физической нагрузкой (велоэргометрией), пикфлоуметрии, рентгенографии легких и органов грудной клетки.
Лабораторные исследования при подозрении на бронхиальную астму у детей включают клинический анализ крови и мочи, общий анализ мокроты, определение общего и специфических IgE, исследование газового состава крови. Важным звеном диагностики бронхиальной астмы у детей служит постановка кожных аллергических проб.
В процессе диагностики требуется исключение других заболеваний у детей, протекающих с бронхообструкцией: инородных тел бронхов, трахео- и бронхомаляции, муковисцидоза, облитерирующего бронхиолита, обструктивного бронхита, бронхогенных кист и др.
Лечение бронхиальной астмы у детей
К основным направлениям лечения бронхиальной астмы у детей относятся: выявление и элиминация аллергенов, рациональная медикаментозная терапия, направленная на снижение количества обострений и купирование приступов удушья, немедикаментозная восстановительная терапия.
При выявлении бронхиальной астмы у детей, прежде всего, необходимо исключить контакт с факторами, провоцирующими обострение заболевания. С этой целью может рекомендоваться гипоаллергенная диета, организация гипоаллергенного быта, отмена лекарственных препаратов, расставание с домашними питомцами, смена места жительства и др. Показан длительный профилактический прием антигистаминных средств. При невозможности избавиться от потенциальных аллергенов проводится специфическая иммунотерапия, предполагающая гипосенсибилизацию организма путем введении (сублингвального, перорального или парентерального) постепенно возрастающих доз причинно значимого аллергена.
Основу лекарственной терапии бронхиальной астмы у детей составляют ингаляции стабилизаторов мембран тучных клеток (недокромила, кромоглициевой кислоты), глюкокортикоидов (беклометазона, флутиказона, флунизолида, будезонида и др.), бронхолитиков (сальбутамола, фенотерола), комбинированных препаратов. Подбор схемы лечения, сочетания препаратов и дозировки осуществляет врач. Показателем эффективности терапии бронхиальной астмы у детей служит длительная ремиссия и отсутствие прогрессирования заболевания.
При развитии приступа бронхиальной астмы у детей проводятся повторные ингаляции бронхолитиков, кислородотерапия, небулайзерная терапия, парентеральное введение глюкокортикоидов.
В межприступный период детям с бронхиальной астмой назначаются курсы физиотерапии (аэроионотерапии, индуктотермии, ДМВ-терапии, магнитотерапии, электрофореза, ультрафонофореза), водолечения, массажа грудной клетки, точечного массажа, дыхательной гимнастики, спелеотерапии и др. Гомеопатическая терапия в ряде случаев позволяет предупредить рецидивы заболевания и снизить дозу гормональных препаратов. Подбор и назначение препаратов осуществляется детским гомеопатом.
Прогноз и профилактика
Проявления бронхиальной астмы у детей могут уменьшиться, исчезнуть или усилиться после полового созревания. У 60-80% детей бронхиальная астма остается на всю жизнь. Тяжелое течение бронхиальной астмы у детей приводит к гормональной зависимости и инвалидизации. На течение и прогноз бронхиальной астмы влияют сроки начала и систематичность лечения.
Профилактика бронхиальной астмы у детей включает своевременное выявление и исключение причинно значимых аллергенов, специфическую и неспецифическую иммунопрофилактику, лечение аллергозов. Необходимо обучение родителей и детей методам регулярного контроля состояния бронхиальной проходимости при помощи пикфлоуметрии.
Источник
Тема
7: Симптоматология, диагностика, принципы
лечения и профилактики бронхиальной
астмы, бронхитов, хронической обструктивной
болезни легких (ХОБЛ) и эмфиземы легких,
синдрома дыхательной недостаточности.
Мотивация
для усвоения темы
Острый
бронхит и хроническая обструктивная
болезнь легких (ХОБЛ), бронхиальная
астма (БА) и эмфизема легких (ЭЛ) являются
весьма распространенной патологией в
клинике терапевтических заболеваний.
Острый бронхит составляет 1,5% среди всех
заболеваний, ХОБЛ, по данным обращаемости,
70-90% среди всех хронических неспецифических
заболеваний легких (ХНЗЛ). Распространенность
БА очень вариабельна и составляет в
различных регионах около 4-5%. Объединяет
эти заболевания и наблюдающийся в
последние десятилетия значительный
рост нетрудоспособности и смертности
от этой патологии. Доля ХОБЛ как причина
смерти больных за последние 30 лет
возросла на 25%.
Контрольные
вопросы по теме занятия
Определение
бронхиальной астмы. Этиология, патогенез,
классификация.
Механизм
развития и клиника приступа бронхиальной
астмы.
Принципы
лечения и профилактики бронхиальной
астмы.Определение
острого бронхита.Этиологические
факторы и патогенез острого бронхита.Клиника
острого бронхита.Лабораторная
и инструментальная диагностика острого
бронхита. Принципы лечения и профилактики.Определение
хронической обструктивной болезни
легких (ХОБЛ), ее этиология, патогенез
и классификация.Клиника
хронической обструктивной болезни
легких.Лабораторная
и инструментальная диагностика
хронической обструктивной болезни
легких. Принципы лечения и профилактики.Понятие
о синдроме нарушения бронхиальной
проходимости и его клинические
проявления.Синдром
повышенной воздушности легочной ткани:
клиника, диагностика.Определение
эмфиземы легких, ее формы, механизм
развития.Клиника
и диагностика эмфиземы легких.Понятие
о дыхательной недостаточности и причины
ее развития.Типы
и клиническая картина вентиляционных
нарушений функции внешнего дыхания.
Методы исследования функций внешнего
дыхания (спирометрия, пневмотахометрия,
спирография, пикфлуометрия).Классификация
дыхательной недостаточности по темпам
развития и особенности клинической
картины отдельных ее форм.
Практическая
часть занятия
1.
Проведение обследования (расспрос,
осмотр, пальпация, перкуссия, аускультация
грудной клетки) больных с острым
бронхитом, хронической обструктивной
болезнью легких, бронхиальной астмой,
эмфиземой легких (см. ход занятия, п. 1,
2, 4, 6, 9,14).
Определение
клинических признаков синдрома
недостаточности функции внешнего
дыхания (см. ход занятия, п.15, 17).Трактовка
данных рентгенологического исследования,
спирографии, пневмотахометрии, ЭКГ,
бронхоскопии, лабораторных исследований
у больных острыми бронхитами, ХОБЛ, БА
и ЭЛ (см. ход занятия, п. 7, 10, 16).
Бронхиальная
астма– это хроническое воспалительное
заболевание бронхов, в котором участвуют
клетки-мишени – тучные клетки, эозинофилы,
лимфоциты, сопровождающееся у
предрасположенных лиц гиперреактивностью
и вариабельной обструкцией бронхов,
что проявляется приступами удушья,
появлением кашля или затруднения
дыхания, особенно ночью и/или ранним
утром.
В этиологии
бронхиальной астмы выделяют.
1. Предрасполагающие
факторы: наследственность, атопия,
гиперреактивность бронхов.
2. Причинные факторы
(способствуют возникновению бронхиальной
астмы у предрасположенных лиц): аллергены
(бытовые, эпидермальные, инсектные,
пыльцевые, грибковые, пищевые,
лекарственные, профессиональные),
респираторные инфекции, курение,
воздушные поллютанты.
3. Факторы,
способствующие обострению бронхиальной
астмы (триггеры): аллергены, низкая
температура и высокая влажность
атмосферного воздуха, загрязнение
воздуха поллютантами, физическая
нагрузка и гипервентиляция, значительное
повышение или снижение атмосферного
давления, изменения магнитного поля
земли, эмоциональные нагрузки.
Патогенез бронхиальной астмы
В основе развития
аллергической бронхиальной астмы лежат
аллергические реакции 1 типа (немедленные),
реже – 3 типа (иммунокомплексные).
В патогенезе
аллергической бронхиальной астмы
выделяют 4 фазы.
1 фаза: иммунологическая
(происходит секреция специфических
антител (иммуноглобулинов Е) и их фиксация
на поверхности тучных клеток и базофилов.
2 фаза: иммунохимическая
(патохимическая) (при повторном поступлении
аллерген взаимодействует с антителами
на поверхности тучных клеток, возникает
их дегрануляция с выделением медиаторов
воспаления и аллергии – гистамина,
простагландинов, лейкотриенов, брадикинина
и др.).
3 фаза:
патофизиологическая (бронхоспазм, отек
слизистой оболочки, инфильтрация стенки
бронхов клеточными элементами,
гиперсекреция слизи, возникающие под
влиянием медиаторов воспаления и
аллергии).
В результате
развития хронического воспаления в
бронхах тучные клетки, эозинофилы и их
рецепторы гиперреактивны к воздествию
на них холода, запаха, пыли и других
триггеров, которые вызывает дегрануляцию
клеток, ведущую к бронхоспазму, отеку
слизистой оболочки и гиперпродукции
слизи (псевдоаллергическая реакция).
Классификация бронхиальной астмы
Единой классификации
бронхиальной астмы нет. Существует
рабочая схема, согласно которой выделяют
формы, степени тяжести, фазы и осложнения
заболевания.
Формы
БА:
— преимущественно
аллергическая (экзогенная);
— неаллергическая
(эндогенная);
— смешанная;
— неуточненная.
Степени
тяжести БА:
— легкая
интермиттирующая астма;
— легкая персистирующая
астма;
— среднетяжелая
персистирующая астма;
— тяжелая
персистирующая астма.
Фазы
болезни:
— обострение;
— ремиссия.
Механизм
развития и клиника приступа бронхиальной
астмы
Приступ удушья
возникает вследствие контакта организма
с аллергеном и проявляется аллергической
реакцией, чаще всего Iтипа: острым спазмом гладкой мускулатуры
бронхов, отеком их слизистой оболочки
и выделением густой вязкой мокроты в
просвет бронхов.
Приступ удушья
может развиться и под воздействием
неспецифических факторов, которые
вызывают дегрануляцию тучных клеток и
выброс из них медиаторов аллергии и
воспаления, приводящих к отеку и гиперемии
слизистой оболочки, инфильтрации ее
эозинофилами, лимфоцитами и другими
клетками, гиперпродукции слизи, т.е.
воспалению и обструкции бронхов.
Источник

