Бронхиальная астма патогенез реферат
Тема
7: Симптоматология, диагностика, принципы
лечения и профилактики бронхиальной
астмы, бронхитов, хронической обструктивной
болезни легких (ХОБЛ) и эмфиземы легких,
синдрома дыхательной недостаточности.
Мотивация
для усвоения темы
Острый
бронхит и хроническая обструктивная
болезнь легких (ХОБЛ), бронхиальная
астма (БА) и эмфизема легких (ЭЛ) являются
весьма распространенной патологией в
клинике терапевтических заболеваний.
Острый бронхит составляет 1,5% среди всех
заболеваний, ХОБЛ, по данным обращаемости,
70-90% среди всех хронических неспецифических
заболеваний легких (ХНЗЛ). Распространенность
БА очень вариабельна и составляет в
различных регионах около 4-5%. Объединяет
эти заболевания и наблюдающийся в
последние десятилетия значительный
рост нетрудоспособности и смертности
от этой патологии. Доля ХОБЛ как причина
смерти больных за последние 30 лет
возросла на 25%.
Контрольные
вопросы по теме занятия
Определение
бронхиальной астмы. Этиология, патогенез,
классификация.
Механизм
развития и клиника приступа бронхиальной
астмы.
Принципы
лечения и профилактики бронхиальной
астмы.Определение
острого бронхита.Этиологические
факторы и патогенез острого бронхита.Клиника
острого бронхита.Лабораторная
и инструментальная диагностика острого
бронхита. Принципы лечения и профилактики.Определение
хронической обструктивной болезни
легких (ХОБЛ), ее этиология, патогенез
и классификация.Клиника
хронической обструктивной болезни
легких.Лабораторная
и инструментальная диагностика
хронической обструктивной болезни
легких. Принципы лечения и профилактики.Понятие
о синдроме нарушения бронхиальной
проходимости и его клинические
проявления.Синдром
повышенной воздушности легочной ткани:
клиника, диагностика.Определение
эмфиземы легких, ее формы, механизм
развития.Клиника
и диагностика эмфиземы легких.Понятие
о дыхательной недостаточности и причины
ее развития.Типы
и клиническая картина вентиляционных
нарушений функции внешнего дыхания.
Методы исследования функций внешнего
дыхания (спирометрия, пневмотахометрия,
спирография, пикфлуометрия).Классификация
дыхательной недостаточности по темпам
развития и особенности клинической
картины отдельных ее форм.
Практическая
часть занятия
1.
Проведение обследования (расспрос,
осмотр, пальпация, перкуссия, аускультация
грудной клетки) больных с острым
бронхитом, хронической обструктивной
болезнью легких, бронхиальной астмой,
эмфиземой легких (см. ход занятия, п. 1,
2, 4, 6, 9,14).
Определение
клинических признаков синдрома
недостаточности функции внешнего
дыхания (см. ход занятия, п.15, 17).Трактовка
данных рентгенологического исследования,
спирографии, пневмотахометрии, ЭКГ,
бронхоскопии, лабораторных исследований
у больных острыми бронхитами, ХОБЛ, БА
и ЭЛ (см. ход занятия, п. 7, 10, 16).
Бронхиальная
астма– это хроническое воспалительное
заболевание бронхов, в котором участвуют
клетки-мишени – тучные клетки, эозинофилы,
лимфоциты, сопровождающееся у
предрасположенных лиц гиперреактивностью
и вариабельной обструкцией бронхов,
что проявляется приступами удушья,
появлением кашля или затруднения
дыхания, особенно ночью и/или ранним
утром.
В этиологии
бронхиальной астмы выделяют.
1. Предрасполагающие
факторы: наследственность, атопия,
гиперреактивность бронхов.
2. Причинные факторы
(способствуют возникновению бронхиальной
астмы у предрасположенных лиц): аллергены
(бытовые, эпидермальные, инсектные,
пыльцевые, грибковые, пищевые,
лекарственные, профессиональные),
респираторные инфекции, курение,
воздушные поллютанты.
3. Факторы,
способствующие обострению бронхиальной
астмы (триггеры): аллергены, низкая
температура и высокая влажность
атмосферного воздуха, загрязнение
воздуха поллютантами, физическая
нагрузка и гипервентиляция, значительное
повышение или снижение атмосферного
давления, изменения магнитного поля
земли, эмоциональные нагрузки.
Патогенез бронхиальной астмы
В основе развития
аллергической бронхиальной астмы лежат
аллергические реакции 1 типа (немедленные),
реже – 3 типа (иммунокомплексные).
В патогенезе
аллергической бронхиальной астмы
выделяют 4 фазы.
1 фаза: иммунологическая
(происходит секреция специфических
антител (иммуноглобулинов Е) и их фиксация
на поверхности тучных клеток и базофилов.
2 фаза: иммунохимическая
(патохимическая) (при повторном поступлении
аллерген взаимодействует с антителами
на поверхности тучных клеток, возникает
их дегрануляция с выделением медиаторов
воспаления и аллергии – гистамина,
простагландинов, лейкотриенов, брадикинина
и др.).
3 фаза:
патофизиологическая (бронхоспазм, отек
слизистой оболочки, инфильтрация стенки
бронхов клеточными элементами,
гиперсекреция слизи, возникающие под
влиянием медиаторов воспаления и
аллергии).
В результате
развития хронического воспаления в
бронхах тучные клетки, эозинофилы и их
рецепторы гиперреактивны к воздествию
на них холода, запаха, пыли и других
триггеров, которые вызывает дегрануляцию
клеток, ведущую к бронхоспазму, отеку
слизистой оболочки и гиперпродукции
слизи (псевдоаллергическая реакция).
Классификация бронхиальной астмы
Единой классификации
бронхиальной астмы нет. Существует
рабочая схема, согласно которой выделяют
формы, степени тяжести, фазы и осложнения
заболевания.
Формы
БА:
— преимущественно
аллергическая (экзогенная);
— неаллергическая
(эндогенная);
— смешанная;
— неуточненная.
Степени
тяжести БА:
— легкая
интермиттирующая астма;
— легкая персистирующая
астма;
— среднетяжелая
персистирующая астма;
— тяжелая
персистирующая астма.
Фазы
болезни:
— обострение;
— ремиссия.
Механизм
развития и клиника приступа бронхиальной
астмы
Приступ удушья
возникает вследствие контакта организма
с аллергеном и проявляется аллергической
реакцией, чаще всего Iтипа: острым спазмом гладкой мускулатуры
бронхов, отеком их слизистой оболочки
и выделением густой вязкой мокроты в
просвет бронхов.
Приступ удушья
может развиться и под воздействием
неспецифических факторов, которые
вызывают дегрануляцию тучных клеток и
выброс из них медиаторов аллергии и
воспаления, приводящих к отеку и гиперемии
слизистой оболочки, инфильтрации ее
эозинофилами, лимфоцитами и другими
клетками, гиперпродукции слизи, т.е.
воспалению и обструкции бронхов.
Реферат
на тему: «Бронхиальная астма: этиология, патологическая анатомия и патогенез»
Бронхиальная астма (asthmabronchiale)— аллергическое заболевание с более или менее очерченной, типичной клинической картиной, в которой центральное место занимает удушье, обусловленное нарушением проходимости бронхов. Является самостоятельной нозологической единицей.
Бронхиальная астма упоминается в афоризмах Гиппократа. Описание клиники бронхиальной астмы, включая и весьма важное указание на возникновение приступов ночью во время сна, имеется у современника Галена Аретея. История бронхиальной астмы ведет свое начало с середины 17 в., когда пан Гальмонт (VanIleluiout) и Виллис (Willis) ввели понятие «нервной», пли спазматической, астмы, характеризующейся внезапными приступами и представляющей в этом отношении сходство с эпилепсией. Как самостоятельная нозологическая единица бронхиальная астма стала рассматриваться лишь в 18 в., когда Флойер (Floycr), сам страдавший бронхиальной астмой, описал «конвульсивную» астму, обусловленную «сокращением мышечных волокон бронхов», обратив при этом внимание на роль наследственности в этнологии этого страдания. Флойер описал приступы бронхиальной астмы, которые возникали у больного после употребления в пищу яиц и мяса. Большая роль в развитии учения о бронхиальной астме принадлежит Г.И. Сокольскому, автору монографии «Учение о грудных болезнях» (1838). Подчеркивая значение нервного компонента в патогенезе всякой одышки, Сокольский рассматривал бронхиальную астму (asthmanervcum, convulsivum) как особую форму одышки, происходящей по всей вероятности от судорожного сжатия легких, которую можно назвать «нервной одышкой». С.П. Боткин рассматривал бронхиальную астму как «самостоятельную болезненную форму», причем роль главного патогенетического фактора он отводил «спазму бронхиальных мышц». А. Родосский (1863) и Н.Ф. Голубов (1898) подчеркивали роль наследственности и этиологии бронхиальной астмы. Большое место в истории развития учения о бронхиальной астме занимают исследования крупных представителей зарубежной медицины второй половины 19 в. (Salter, Trousseau, Leyden, Charcot, Curschmann и др.). Являясь сторонником нервной теории бронхиальной астмы, Зальтер сделал интересную попытку объяснить преобладание приступов в ночное время «экзальтацией рефлексов» во время сна. Не отрицая значения гуморальных факторов и влияния внешней среды в этиологии и патогенезе бронхиальной астмы, Зальтер первый упоминает об «эманации» животных. Он также впервые обратил внимание на наличие своеобразных клеток в мокроте при бронхиальной астме. Как впоследствии выяснилось, речь шла об эозинофилах. Другие характерные элементы, обнаруживаемые в мокроте при бронхиальной астме, были описаны Шарко и Лейденом (кристаллы) и Куршманом (спирали). Роль наследственности и психогенных моментов при бронхиальной астме была подчеркнута Труссо. Некоторые авторы (Beau, 1848; Befkart, 1878) видели патогенез приступа не в бронхоспазме, а в закупорке бронхов экссудатом; несколько позднее Штрюмпель (Strumpell, 1901), ссылаясь па то, что не всегда на вскрытиях у больных бронхиальной астмой обнаруживается гипертрофия гладкой мускулатуры бронхов, также возражал против бронхоспастической теории и видел механизм приступа в набухании слизистой оболочки мелких бронхов.
Таким образом, к началу 20 в. бронхиальная астма рассматривалась уже как самостоятельная болезнь со своей этиологией, патогенезом и более или менее Характерной клинической картиной. В этиологии определилась большая роль наследственности, в патогенезе на первый план выдвигалось значение нервной системы. Весьма благотворное влияние на последующее развитие теории бронхиальной астмы оказало появившиеся к тому времени учение об аллергии и анафилаксии, а также физиологическое учение И. П. Павлова о высшей нервной деятельности.
Астма является весьма распространенным заболеванием. Спен и Кук считают, что 3,5% населения США болеет в течение своей жизни астмой пли сенной лихорадкой. Гофман (Hofinaiin) исчисляет абсолютное число регистрируемых больных Б. а. в США в 500 ООО, а количество дней нетрудоспособности в 30 000 000 в год. Заболеваемость бронхиальной астмой в Англии составляет 0,2%.
По материалам 1-го Международного конгресса по аллергии (Цюрих, 1951), в Англии и Нидерландах заболеваемость астмой составляет около 0,9—1%, а в США до 3% от общей численности населения. В Англии заболеваемость бронхиальной астмой в 3 раза больше, чем туберкулезом пли диабетом, и составляет среди взрослых 1:110.
В США при наборе в армию астма встречается у 0,75% призываемых. Вильяме (Williams) исчисляет смертность от бронхиальной астмы в Англии и Уэльсе в 7,1 на 100 000 населения. За 1938—1949 гг. смертность от бронхиальной астмы составляла 0.6% всей смертности.
Непосредственной причиной смерти, когда больные умирают от асфиксии во время приступа, Б. а. является сравнительно редко; чаще они погибают от осложнений этого заболевания, от пневмонии или при явлениях необратимой легочной и сердечной недостаточности — от пневмосклероза, обтурационной эмфиземы и легочного сердца.
Этиология
. В этиологии бронхиальной астмы необходимо прежде всего учитывать ее аллергическую природу — состояние повышенной чувствительности организма и воздействие аллергена. В этом отношении бронхиальная астма неотделима от других аллергических заболеваний. Правомерность такой постановки вопроса находит подтверждение и в том, что у значительной части больных бронхиальной астмы можно констатировать одновременное наличие двух и больше аллергических заболеваний, или последние сменяют друг друга в разные периоды жизни.
Рекмен и Колмс обнаружили у 28%, Б.Б. Коган у 24% больных бронхиальной астмы и другие аллергические заболевания (сеяную лихорадку, крапивницу, отек Квинке, мигрень, экзему), а по данным Брее, у большинства больных наблюдается сочетание двух и более аллергических заболеваний. Для развития заболевания необходимо воздействие аллергена, чаще всего находящегося в окружающей среде, связанного с климатическими, битовыми или производственными условиями. Например, сенная астма и лихорадка, такая профессиональная астма (урсоловая у меховщиков, ипекакуановая у фармацевтов и т. п.). Устранение контакта с полленами при сенной астме или перемена профессии в самом начале заболевания профессиональной астмой сопровождаются прекращением приступов.
Аллергены не вызывают специфической для каждого из них болезни. Насчитывающиеся в настоящее время сотнями общепризнанные аллергены самой разнообразной природы обусловливают сравнительно небольшое число аллергических заболеваний, причем только у лиц, обладающих качественно измененной реактивностью организма, повышенной чувствительностью. В отличие от инфекции или токсина, аллергены не определяют специфичности патологических изменения и клинической картины при аллергических заболеваниях. В этом отношении решающая роль принадлежит реактивным свойствам макроорганизма. В классическом опыте с анафилактическим шоком на животных при одной и той же методике введения антигена у морской свинки получается спазм гладкой мускулатуры бронхов, вздутие легких и асфиксия, у кроликов — спазм легочных артерий с острым расширением правого сердца, у собаки — спазм сосудов печени с застойными явлениями в системе воротной вены и т. д. Каждому виду, т. о., свойственны свои характерные проявления анафилаксии. Повторное введение сыворотки Человеку вызывает сывороточную болезнь не в 100%, а в 50—70% случаев.
В условиях многолетнего контакта в производственной обстановке с урсолом заболевает урсоловой астмой лишь небольшой процент работающих. То же можно сказать о сенной астме или сенной лихорадке, которыми заболевает лишь небольшой процент лиц, находящихся в контакте с указанными аллергенами (полленами). Таким образом, для развития аллергического заболевания необходимо состояние сенсибилизации организма.
Опубликованные в 20 в. специальные исследования генеалогическим методом (VenderVeer, Adkinson, Б. Б. Коган и А. А. Канаревская, Schwartz и др.), а также описанные конкордантные и дискордантные случаи астмы и других аллергии, заболеваний у одно- и двухяйцевых близнецов не только подтвердили более ранние клин. наблюдения, по с еще большей убедительностью показали решающую роль наследственности в этиологии астмы и других аллергических заболеваний. Б.Б. Коган и А.А. Канаревская обнаружили указа пня в генеалогиях на бронхиальной астме и другие аллергические заболевания у 49,2°, больных.
В группе меховщиков, страдавших проф. урсоловой бронхиальной астмой, положительная наследственность по аллергическим заболеваниям также достигла весьма высокой цифры — 45%. В генеалогиях, наряду с урсоловой бронхиальной астмой, отмечаются лица, не соприкасающиеся с урсолом и страдающие бронхиальной астмой и другими аллергическими заболеваниями не профессиональной природы. Астма и другие аллергические заболевания не передаются в готовом виде.
Наследуются лишь некоторые особенности организма, которые в условиях более или менее длительного воздействия адекватного аллергена могут стать основой развития повышенной чувствительности. Наследственность не фатальна, не предопределяет срока и условий возникновения, развития и клинической формы аллергии. Носители указанных наследственных свойств при отсутствии контакта с аллергеном могут оставаться всю жизнь фенотипически здоровыми.
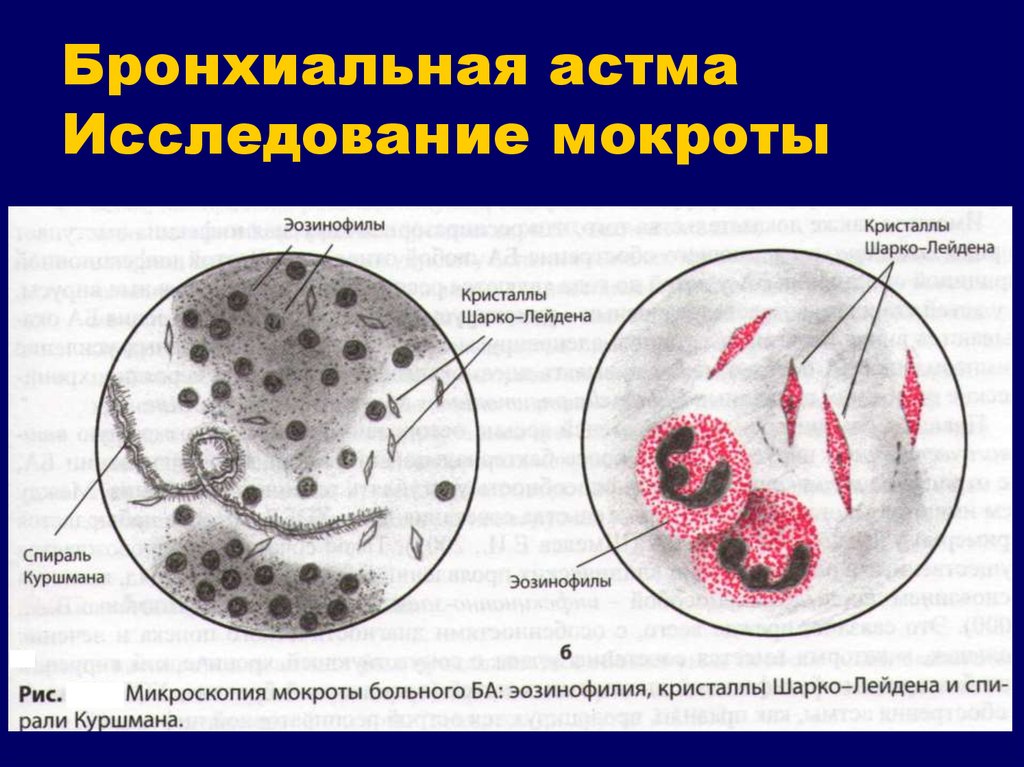
Патологическая анатомия. Первое более или менее подробное описание патологоанатомических, а также гистологических изменений при бронхиальной астме принадлежит Лейдену (Leydcn, 1880) и касается погибшей во время приступа бронхиальной астмы 40-летней женщины. Однако даже в новейших руководствах и учебниках по патологической анатомии либо вовсе не упоминается бронхиальная астма, либо ей посвящается лишь несколько строк. Тем не менее за последние десятилетия опубликованы в отечественной и зарубежной периодической литературе результаты детального патоморфологические исследования больных, погибших во время приступа бронхиальной астмы от асфиксии или вне приступа от других заболеваний. Наибольший интерес представляют патоморфологические изменения, обнаруживаемые у лиц, умерших от асфиксии во время приступа астмы. При вскрытии грудной клетки резко расширенные (volu-meiipulmonumauctum), прикрывающие сердце легкие не спадаются, часто эмфизема носит буллезный характер. Наряду с участками эмфиземы определяются зоны ателектаза и пневмосклероза — картина, характерная для гипертрофической, обтурационной эмфиземы. На разрезе легкого средние и мелкие бронхи полностью или почти полностью закупорены густой, вязкой слизью или слизисто-гнойной массой, стенки бронхов утолщены. При микроскопическом исследовании в просвете мелких и средних бронхов обнаруживаются форменные элементы, и среди них эозинофилы, а также кристаллы Шарко—Лейдена и спирали Куршмана. Значительно измененной представляется бронхиальная стенка. Слизистая оболочка выстлана многорядным цилиндрическим эпителием, часто десквамированным, базальная мембрана резко утолщена, гиалинизирована, мышечный слой гипертрофирован, состоит из коротких и толстых пучков, мышечные волокна утолщены, с крупными ядрами. Из слизистых желез происходит повышенное выделение секрета. Сосуды бронхиальных стенок резко сужены. Все слои стенки бронхов инфильтрированы часто значительным количеством эозинофилов. Альвеолы неравномерно расширены, частью с разорванными перегородками, стенки их истончены, местами имеются участки ателектаза. Перегородки частью утолщены за счет клеточной инфильтрации со значительной примесью эозинофилов. Местами в альвеолах экссудат с большим количеством эозинофилов. Эозинофильная инфильтрация обнаруживается и за пределами легких. В.Б. Коган наблюдал следующий случай. Больная 29 лет страдала бронхиальной астмой с 19 лет. По поводу хронического абсцесса правого легкого произведена резекция средней и нижней долей правого легкого (В.И. Стручков). Через полгода доставлена в больницу им. Медсантруд (Москва) с некуппрующимся приступом бронхиальной астмы, возникшим через 3 часа после операции искусственного аборта. Через 16 часов после поступления скончалась.
В литературе можно найти указания на эозинофильную инфильтрацию и других внутренних органов (сердца, печени, селезенки и т. п.). Множественная в смысле локализации эозинофильная инфильтрация, обнаруживаемая у больных, погибших во время приступа удушья, является характерным морфологическим субстратом для аллергической природы бронхиальной астмы.
У больных бронхиальной астмой, умерших вне приступа в период ремиссии от более или менее закономерных осложнений, связанных со вторичной инфекцией, острых и хронических болезней легких (пневмоний, пневмосклероза с бронхоэктазами и т. п.) или от декомпенсированного легочного сердца, также могут обнаруживаться гипертрофия мышечной стенки бронхов, утолщение и гиалинизация базальной мембраны. Однако наиболее характерные аллергические изменения и, в частности, эозинофилы в просвете бронхов (особенно эозинофильная инфильтрация) чаще всего не определяются, либо находки эти крайне скудны.
Патогенез бронхиальной астмы прежде всего определяется аллергической природой болезни. Характерны в этом отношении внезапное начало приступа и часто неожиданное самопроизвольное его прекращение, а также патоморфология астмы. Более или менее ясными представляются непосредственные механизмы приступа и, в частности, сужение просвета или обтурация бронхов, обусловленные спазмом бронхиальной мускулатуры, обильным секретом слизистой бронха, отеком последней. Последовательность, так же как и степень развития каждого из этих механизмов, и их патогенетическое значение могут быть различными и обусловливать индивидуальные особенности клинической картины в каждом отдельном случае. Спорными продолжают оставаться вопросы о роли гистамина, инфекции, а также нервной системы в патогенезе бронхиальной астмы и других аллергических заболеваний. Daleui.aidlow (1910) при внутривенном введении морской свинке гистамина получили весьма сходную с анафилактическим шоком клиническую картину острого вздутия легких и асфиксии. На основе указанных экспериментальных данных, Biedl и Kraus считали, что образующийся во время анафилактического шока гистамин и представляет собой анафилактический токсин, непосредственно действующий на бронхиальную мускулатуру (Hossey, Crussiani, Koessler, Lewis и др.). В дальнейшем выяснилось, что при всем сходстве анафилактического и гистаминового шока у морской свинки имеются и весьма существенные различия между ними и, в частности, не вполне идентичные гистологические изменения в легких, в частности, отсутствие эозинофильной инфильтрации стенки бронхов, а также эозинофилов в содержимом просвета бронхов при гистаминовом шоке, различная эффективность антигистаминовых препаратов, преобладание спазма мускулатуры бронхов при гистаминовом шоке и отека слизистой при анафилактическом и т. д. На основе обширных экспериментальных исследований Фрибель (Friebel, 1955) пришел к выводу, что гистамин может играть лишь некоторую (не доминирующую) роль как один из токсических продуктов анафилактической реакции в патогенезе бронхиальной астмы, и значение гистаминовой теории аллергии не следует расширять.
Большое влияние на возникновение и течение бронхиальной астмы оказывает инфекция. Первый приступ нередко возникает на фоне пневмонии, гриппа, ангины или другой интеркуррентной инфекции, или еще чаще вслед за ними. В дальнейшем бронхиальная астма может неизменно рецидивировать в связи с указанными заболеваниями. В возникновении бронхиальной астмы играет роль также хроническая очаговая инфекция в миндалинах, придаточных пазухах, зубах, бронхах, желчном пузыре и т. д. Тем не менее инфекция не имеет самодовлеющего значения при бронхиальной астме. В пользу правомерности такого суждения говорят следующие факты:
1) указанными инфекционными заболеваниями страдает значительная часть населения, между тем лишь в отдельных случаях последние сопровождаются бронхиальной астмой;
2) бронхиальной астмой болеют под влиянием аллергенов, неимеющих ничего общего с инфекцией (профессиональная астма, сонная астма, нутритивная и др.), при отсутствии каких-либо указаний на инфекцию;
3) наиболее близкая к бронхиальной астме человека классическая экспериментальная модель (анафилактический шок у морской свинки) воспроизводится без привлечения инфекционного компонента;
4) возможность получения модели бронхиальной астмы в условиях какой-либо экспериментальной инфекции на животных не известна и т. д.
Роль инфекции в патогенезе бронхиальной астмы и других аллергических заболеваний можно представить следующим образом:
1) связанное с инфекцией поражение слизистых оболочек способствует развитию повышенной чувствительности к адекватным аллергенам;
2) инфекция может легче проникнуть через измененные вследствие аллергии слизистые оболочки;
3) инфекционный очаг может играть роль источника сенсибилизации (сенсибилизация организма продуктами метаболизма патогенной флоры, пептидами — промежуточными продуктами распада белка макроорганизма в очаге, антигеном, возникающим в процессе взаимодействия между макро- и микроорганизмом и т. д.).
Очаг инфекции может у больного бронхиальной астмой являться лишь сопутствующим заболеванием и одновременно обусловливать приступы, являясь рефлексогенной зоной в отношении бронхиальной мускулатуры. В пользу последнего варианта свидетельствует прекращение приступов в некоторых случаях непосредственно после тонзиллэктомии, удаления кариозного зуба с гранулемой, холецистэктомии и т. п.
Неврогенная теория бронхиальной астмы возникла уже у самых истоков развития учения о ней. Клинические наблюдения над влиянием эмоций на возникновение и течение приступов бронхиальной астмы, эффективность психотерапии в некоторых случаях, преобладание приступов в ночное время, а также непосредственное участие вегетативной иннервации в механизме пароксизмов бронхиальной астмы послужили основанием для трактовки последней как невроза, психоневроза и т.п. вплоть до утверждений о существовании особой формы так называемой психогенной бронхиальной астмой. Учение И.П. Павлова о высшей нервной деятельности, целостности организма, единстве организма и среды, теория нервизма Боткина—Павлова позволили ближе подойти к пониманию роли нервной системы, и ряд ранее известных фактов получил обоснованное научное объяснение. Так, давно описанный Мекензи (Mackenzie) случай (у женщины, страдавшей бронхиальной астмой на почве повышенной чувствительности к запаху роз, возник приступ в тот момент, когда она увидела бумажную розу) получил исчерпывающее объяснение в учении И.П. Павлова об условных рефлексах. Преобладание приступов в ночное время, во время сна стало понятным в свете павловских представлений о взаимоотношении коры и подкорки в смысле положительной индукции последней в условиях активного торможения коры (физиологические основы сна) и т.д.