Бронхиальная астма ингаляционные кортикостероиды
Ингаляционные глюкокортикоиды – препараты, применяемые для лечения бронхиальной астмы. Но кроме этого, используются для лечения заболеваний дыхательных путей, связанных с образованием отеков, воспалений, приступом удушья. При местном применении гормональных веществ через ингалятор, небулайзер активные компоненты максимально локализуются в патологических местах. Благодаря этому увеличивается терапевтический эффект, снижается вероятность развития нежелательных явлений со стороны ЖКТ, нервной, кровеносной системы.
Особенности действия ингаляционных кортикостероидов
Препараты считаются самыми эффективными средствами для предупреждения приступов бронхиальной астмы, проведения поддерживающей терапии. Для купирования острых симптомов медикаменты не используются, поскольку терапевтический эффект достигается медленно.
Ингаляционные глюкокортикостероиды обладают выраженным противовоспалительным, противоотечным свойством. При длительном применении снижается гиперактивность дыхательных путей, повышается стойкость организма к воздействию провоцирующих факторов. Глюкокортикостероиды назначают при бронхиальной астме средней, тяжелой формы.
Активными компонентами лекарств выступают:
- будесонид;
- триамцинолона ацетонид;
- беклометазон;
- флунизолид;
- флутиказон.
Стойкий результат развивается за неделю. Максимальное воздействие наблюдается через месяц регулярного применения. Во время ингаляции в легкие попадает не больше 20% глюкокортикостероидов. Остальная доза медикамента оседает на поверхности верхних дыхательных органов, попадает в желудок, затем проходит процессы метаболизма.
Побочные явления
Ингаляционные кортикостероиды – препараты, которые при неправильном либо длительном применении вызывают нежелательные явления.
- Системные реакции возникают при превышении дозировки, продолжительном курсе терапии дольше 1-го месяца. Наблюдается угнетение работы надпочечников, у женщин развивается остеопороз, у детей наблюдается задержка в росте.
- Местные реакции возникают чаще. Самые тяжелые из них – дисфония, кандидоз ротовой полости. После применения ингаляционных глюкокортикостероидов может наблюдаться боль в горле, осиплость голоса. Состояние нормализуется в течение суток. Атрофических преобразований препараты не вызывают даже при очень длительном применении в течение десяти лет.
Кандидоз ротовой полости чаще развивается у людей пожилого возраста, маленьких детей, ингаляциях больше 2-х раз за сутки, превышении дозировки. Для снижения развития побочных эффектов рекомендуется использовать ингаляционные глюкокортикостероиды через спейсер, полоскать рот, промывать нос водой либо содовым раствором после процедуры.
Ингаляционные глюкокортикоиды при бронхиальной астме
Существует множество препаратов с разным активным веществом, одинаковым механизмом действия.
Беклометазон
Считается лучшим глюкокортикостероидом. Обладает минимальным системным воздействием. Ингаляционно назначают по 2-3 приема за сутки. Выпускается в форме дозированных ингаляторов, бекодисков.
Будесонид
Считается наиболее безопасным веществом. Будесонид меньше воздействует на функционирование надпочечников, чем другие кортикостероиды. Редко вызывает побочные явления при продолжительном применении. Терапевтический эффект наступает быстрее. Кроме бронхиальной астмы используется для лечения тяжелых форм бронхитов, ларинготрахеитов, ложного крупа, ХОБЛ. При использовании через компрессорный небулайзер действие медикамента развивается в течение 1 часа. Выпускается в форме дозированных ингаляторов, растворов. Назначают ингаляции 1-2 раза в сутки.
Триамцинолон
На 20% активность выше, нежели у других ингаляционных глюкококртикостероидов, но гораздо чаще развиваются системные побочные эффекты. Рекомендуется использовать для короткого курса лечения. Детям назначают с 6-ти лет. За сутки делают до 4-х ингаляций. Выпускается в форме ингалятора с удобным спейсером.
Флутиказон
Современный ингаляционный глюкокортикостерод. Терапевтический эффект наступает быстро, применяется в меньших дозах, чем другие гормоны, редко вызывает побочные эффекты. Детям назначают с 5-ти лет. За сутки делают 2 ингаляции. Выпускается в форме дозированных ингаляторов.
Препараты ингаляционные глюкокортикостероиды подбираются индивидуально в каждом случае. Выбор зависит от возраста, тяжести заболевания, общего состояния здоровья, индивидуальных особенностей организма.
Список медикаментов:
- Будесонид;
- Пульмикорт;
- Тафен назаль;
- Новопульмон Е;
- Дексаметазон.
Вопрос замены одного глюкокортикостероида другим должен обсуждаться со специалистом.
Глюкокортикостероиды для небулайзера
При тяжелых формах ларингитов, трахеитов, бронхитов возникает необходимость применения гормональных препаратов. Их действие направлено на купирование воспалительного процесса, снятие отека, облегчение дыхания, повышение защитных функций организма.
Ингаляции делают с помощью компрессорного небулайзера. Дозировка подбирается индивидуально, в зависимости от возраста. Обычно 1-2 мл медикамента. Непосредственно перед проведением ингаляции добавляют физраствор. Максимальная доза готового лекарства 5 мл. Больше в чашу небулайзера заливать нельзя. Процедуру делают 5-10 минут 1-2 раза на день. Длительность лечения от трех до десяти дней. Чаще всего используется Пульмикорт, Будесонид. Разрешается проводить дыхательные процедуры детям с 6 лет.
Дозировка для лечения болезней органов дыхания
Доза | Объем (мл) с концентрацией 0,25 мг | Количество ингаляций за сутки |
0,25 | 1 | 1-2 |
0,5 | 2 | |
0,75 | 3 | |
1 | 4 |
Количество физраствора зависит от объема назначаемого препарата. Если терапевтическая доза составляет 1 мл, добавляют 3 мл физраствора, 2 мл – смешивают в равных пропорциях. Доза в 4 мл обычно назначается взрослым, не требует разведения физраствором.
Отзывы
Инна: «Пульмикорт назначали несколько раз ребенку при бронхите. Дыхание улучшалось уже после первой процедуры. Дышали не больше пяти дней по одному разу за сутки. Побочных эффектов не заметила. Хорошо помогает в сочетании с Вентолином.»
Янина: «Будесонид при бронхиальной астме назначили. Курс длился месяц. Частота рецидивов уменьшилась. Из побочных явлений заметила першение, боль в горле. Но проходило все это через 15 минут.»
Дарья: «Пришлось пользоваться Пульмикортом. При бронхите быстро помогает, трахеите – усиливает кашель. При астме начинает помогать через неделю ежедневного применения.»
Кортикостероиды применяют
при среднетяжелом течении бронхиальной астмы (ингаляционно), а также при длительном бронхоспазме и астматическом статусе (внутрь и в/в).
Кортикостероиды непосредственно не расширяют бронхи. Механизм их действия
до конца не изучен, однако предполагается, что они повышают реактивность бета-адренорецепторов , а также ингибируют
фосфолипазу A2 . Снижение активности
фосфолипазы A2 приводит к угнетению продукции метаболитов арахидоновой кислоты —
лейкотриенов , тромбоксанов и простагландинов .
Дозы, свойства и побочные
действия разных кортикостероидов приведены в гл. »
АЛЛЕРГИЧЕСКИЕ ЗАБОЛЕВАНИЯ: ЛЕЧЕНИЕ «.
Показания к применению и
дозы:
— При приступах бронхиальной астмы
кортикостероиды применяются в тех случаях, когда неэффективны бронходилататоры . Кортикостероиды
обычно назначают внутрь, например преднизон ,
40-60 мг 1 раз в сутки (или в несколько приемов) в течение 3-7 суток. Доза
для детей — 1-2 мг/кг/сут. Отменяют препарат постепенно, также в течение
3-7 сут. При тяжелых приступах бронхиальной астмы и астматическом статусе
кортикостероиды вводят в/в. Раннее применение кортикостероидов быстро
устраняют гипоксемию . Рекомендуемая
доза гидрокортизона для взрослых — 200
мг в/в каждые 4-6 ч, для детей — 4-6 мг/кг в/в каждые 4-6 ч; доза метилпреднизолона для взрослых — 40-80 мг
в/в каждые 6-8 ч, для детей — 1 мг/кг в/в каждые 6-8 ч. Если в течение 24 ч
после начала лечения кортикостероидами улучшение не наступает, дозу
увеличивают. Максимальная доза метилпреднизолона для взрослых — 250 мг в/в
каждые 6 ч. Лечение высокими дозами кортикостероидов проводят под
постоянным контролем физиологических показателей, водного и электролитного
баланса.
— Ингаляционные
кортикостероиды почти не обладают системным действием, поскольку не
всасываются в бронхах. Они применяются самостоятельно или в комбинации с бронходилататорами при длительном
течении бронхиальной астмы. При среднетяжелом течении бронхиальной астмы
ингаляционные кортикостероиды применяют в низких дозах, например беклометазон , 2-4 вдоха (84-168 мкг) 2
раза в сутки, триамционолон , 2-4
вдоха (200-400 мкг) 2 раза в сутки, флунизолид
, 2 вдоха (500 мкг) 2 раза в сутки. Новый кортикостероид для ингаляционного
применения — будесонид назначают
взрослым в дозе 200-1600 мкг/сут, детям старше 6 лет — 200-400 мкг/сут.
Будесонид оказывает побочные действие реже, чем другие кортикостероиды,
однако в США он пока не разрешен к применению лечения бронхиальной астмы.
После каждого применения ингаляционных кортикостероидов во избежание першения в горле и
кандидоза рта рекомендуется полоскать рот и горло водой. Риск местных
побочных действий ингаляционных кортикостероидов уменьшается при применении
буферных насадок. Ингаляционные кортикостероиды в низких дозах в сочетании
с ингаляционными
бета2-адреностимуляторами можно применять для поддерживающего лечения
бронхиальной астмы легкого течения. Это позволяет уменьшить дозы
бета2-адреностимуляторов.
— При тяжелой бронхиальной астме, которая
сопровождается частыми приступами при физической нагрузке и ночью, дозу
ингаляционных кортикостероидов повышают до 4-6 вдохов 2-4 раза в сутки.
Ингаляционные кортикостироиды снижают потребность в кортикостироидах для
системного применения. Однако при тяжелых приступах бронхиальной астмы в
большинстве случаев все же приходится использовать кортикостироиды для
приема внутрь. Их назначают в больших дозах коротким курсом каждый день или
через день.
Побочные действия. Чаще всего ингаляционные кортикостероиды
вызывают першение в горле , охриплость и кандидоз рта , которые исчезают после
отмены препаратов или при снижении их дозы. При кандидозе назначают
суспензию нистатина для
полоскания, 400000-600000 ед. 3-4 раза в сутки. Применение буферных насадок
предотвращает оседание кортикостероидов в ротоглотке и существенно
уменьшает местные побочные действия.
Беклометазон , триамцинолон и флунизолид плохо всасываются в бронхах, поэтому
почти не вызывают угнетения функции
надпочечников . При замене кортикостероидов для системного применения
на ингаляционные, дозу препарата для системного применения снижают
постепенно, чтобы не вызвать острую
надпочечниковую недостаточность . При улучшении состояния на фоне
длительного лечения ингаляционными кортикостероидами их дозы обычно
уменьшают.
Назначение кортикостероидов для системного применения через
день, в отличие от ежедневного, вызывают улучшения при менее выраженном
угнетении функции надпочечников. При этом применяют препараты короткого
действия в достаточно низких дозах, на пример
преднизон в дозе не более 20 мг/сут внутрь через день. Препараты более
длительного действия, например
дексаметазон , вызывают угнетение функции надпочечников даже при таком
режиме приема. При необходимости ежедневного применения кортикостероиды
назначают в минимальных дозах, утром, 1 раз в сутки. После длительного
лечения дозу кортикостероидов снижают постепенно, например если применяется
преднизон , то на 1-5 мг каждые 1-4 нед. При
длительном лечении кортикостероидами больных регулярно обследуют для
раннего выявления осложнения.
Смотрите также:
 |
| Рисунок 1. Зачастую у больных астмой снижены виды на будущее, хотя некоторые склонны недооценивать тяжесть симптомов своего заболевания |
Какова дифференциальная диагностика между бронхиальной астмой и ХОЗЛ?
С чем связаны возможные ошибки в диагностике?
Какова основная роль b-агонистов в терапии бронхиальной астмы?
Как назначаются кортикостероиды?
Несмотря на возросшую компетентность врачей и доступность эффективных методов лечения, смертность от бронхиальной астмы остается высокой. Предотвратить многие смертельные исходы и даже избежать большинства случаев госпитализации можно было бы при проведении правильного лечения.
Необходимо помнить, что ведение больных астмой — процесс сложный и длительный.
- Хроническая бронхиальная астма
Недооценка степени несостоятельности дыхания. Тяжесть состояния пациента и степень несостоятельности его дыхательной системы можно не распознать, если пренебречь тщательным выяснением всех проявлений болезни и построением диаграммы измерений максимальной скорости потока (МСП) выдыхаемого воздуха.
Зачастую у больных астмой снижены виды на будущее, хотя некоторые и склонны недооценивать серьезность симптомов своего заболевания. Чтобы выявить такую недооценку, нужно подробно расспросить пациента, бывает ли у него кашель или хриплое дыхание ночью или при физической нагрузке.
Если пациентам не удается достичь наилучшей возможной функции легких, то для коррекции этого состояния необходимо для начала вычислить нормальную МСП выдыхаемого воздуха для данного пациента, пользуясь диаграммой, прилагаемой к пикфлуометру.
Если измеренная МСП более чем на 20% меньше вычисленной, стоит провести исследование обратимости этого состояния, что делается путем сопоставления МСП или жизненной емкости легких (ЖЕЛ) до и после лечения.
Необходимая терапия может состоять всего лишь в однократном приеме бронходилятатора, но если это не увеличивает МСП на 20%, то есть до вычисленного уровня, могут понадобиться более серьезные меры, например трехнедельный курс системных кортикостероидов (30 мг преднизолона в день для взрослых). Таким образом выясняется наилучший достижимый уровень МСП, на который ориентируются в последующем лечении.
Иногда пациенты сообщают об уменьшении одышки, но при этом значения МСП не изменяются. В таких случаях необходимо провести измерение ЖЕЛ с помощью спирометра, которое может подтвердить улучшение, не определяемое по МСП (рис. 2). Спирометрами в настоящее время укомплектованы все врачебные приемные.
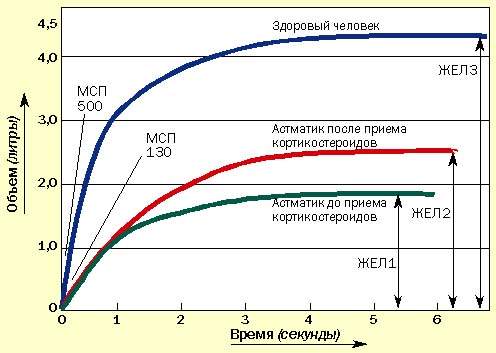 |
| Рисунок 2. Изменение ЖЕЛ под влиянием курса кортикостероидов. МСП может не измениться, но увеличение ЖЕЛ свидетельствует об улучшении состояния |
Бронхиальная астма, замаскированная под хроническое обструктивное заболевание легких (ХОЗЛ). Страдающие одышкой пациенты, которым поставлен диагноз ХОЗЛ или эмфизема, могут иметь скрытый бронхоспастический элемент, обусловленный бронхиальной астмой.
Таким пациентам необходимо провести исследование обратимости процесса, как описано выше. Любое улучшение функции легких можно поддержать, проводя адекватное лечение бронхиальной астмы. При отсутствии улучшения легочной функции назначение кортикостероидов ничем не оправдано, а только приводит к нежелательным побочным эффектам, таким как остеопороз.
Что должен помнить врач, наблюдающий больных с бронхиальной астмой |
|
Постоянный прием b-агонистов короткого действия. Показано, что лечение астмы постоянным приемом b-агонистов увеличивает гиперреактивность легких и утяжеляет бронхиальную астму [1]. Если пациент использует b-агонисты скорее регулярно, чем случайно, их применение должно сопровождаться назначением ингаляционных кортикостероидов или, если кортикостероиды уже применяются, увеличением их дозы до достаточной, чтобы контролировать астму. Таким образом, b-агонисты оставляют на случаи одышки и хрипов.
Последние методические указания по лечению бронхиальной астмы в Британии рекомендуют начинать с высокой дозы ингаляционных или системных кортикостероидов для достижения быстрого контроля, затем постепенно снижать дозу до минимальной, обеспечивающей нормальное самочувствие пациента и оптимальные значения МСП или ЖЕЛ на фоне минимального применения бронходилятатора (рис. 3). Быстрое облегчение состояния, достигаемое при применении кортикостероидов, улучшает настроение пациента и увеличивает его доверие к лечению.
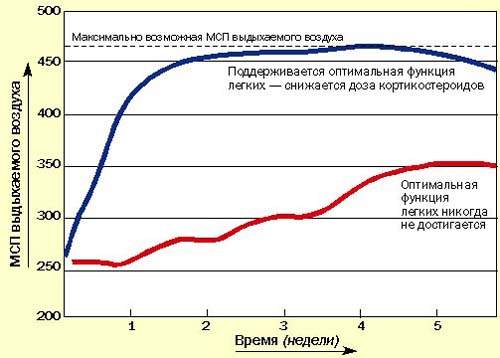 |
| Рисунок 3. Рекомендуется начинать с высоких доз кортикостероидов, а затем постепенно снижать дозу до минимальной (оптимальные значения МСП или ЖЕЛ) |
Последние данные свидетельствуют о том, что назначать кортикостероиды нужно как можно раньше всем астматикам, и не только для контролирования симптомов, но и для предотвращения прогрессирующих структурных повреждений легких, обусловленных хроническим воспалением [2,3]. Это означает, что кортикостероиды следует предпочесть b-агонистам, как только диагноз подтверждается МСП-диаграммой. b-агонисты остаются препаратами резерва на крайний случай.
Возможность альтернативного лечения. Хотя ингалируемые кортикостероиды должны быть краеугольным камнем в лечении астмы, в случаях, трудно поддающихся лечению, можно использовать и некоторые другие препараты. Доказано, что противовоспалительным эффектом обладают теофиллины в достаточно небольших дозах, но надо учитывать в каждом индивидуальном случае их возможное взаимодействие с другими препаратами.
Пожилым пациентам целесообразно назначать ипратропиум. Иногда оказываются эффективными недокромил и кромогликат.
Бронходилятаторы длительного действия, такие как сальметерол, могут облегчать состояние, особенно ночью, блокируя бронхоконстрикторные механизмы. Однако необходимо, чтобы все вышеперечисленные препараты сопровождались применением адекватных доз кортикостероидов.
Техника ингаляции. Нужно добиться, чтобы у пациентов выработались правильные навыки обращения с ингалятором. Врач должен помочь подобрать тот тип ингалятора, который наиболее удобен пациенту, и проверить его работоспособность. Для этого в кабинете врача должен быть полный набор ингаляторов.
Спейсеры. Применяемые вместе с аэрозольными ингаляторами, спейсеры облегчают проникновение препарата в легкие и снижают как накопление его в глотке, так и системное всасывание за счет проглатывания.
Спейсеры помогают координировать выброс препарата со вдохом. Это особенно важно при ингалировании кортикостероидов. Так как кортикостероиды применяются только дважды в день, громоздкий спейсер можно хранить дома.
Спейсеры обеспечивают лучшее накопление препарата в легких, чем распылители. Необходимо правильно их применять: встряхнуть ингалятор, чтобы лекарство смешалось с носителем, и однократно впрыснуть смесь с последующим скорейшим вдохом [4].
Триггерные факторы. Нераспознанные триггерные факторы могут быть и дома, и на работе, и на отдыхе, то есть практически в любом месте. Выявить источник поможет анамнез. Например, при профессиональной бронхиальной астме состояние улучшается во время отпуска и в выходные дни. Отсутствие раздражителя уменьшает или устраняет проявления болезни и снижает необходимость в лекарствах.
Проблемой, которую часто не принимают во внимание, может быть пассивное курение. Такие препараты, как b-блокаторы и нестероидные противовоспалительные средства (НПВС), также могут вызывать астму.
- Приступ бронхиальной астмы
Использование распылителей (небулайзеров) без фоновой кортикостероидной терапии. При лечении острого астматического приступа без назначения пероральных кортикостероидов все еще используют распылители, которые обеспечивают проникновение более высокой дозы b-агонистов. Это действительно снимает бронхоспазм, но поскольку высокая доза b-агонистов не воздействует на сопутствующий воспалительный процесс, необходимо сразу же дать больному кортикостероиды внутрь, чтобы предотвратить нарастание приступа; эффект бронходилятаторов снижается по мере увеличения отека слизистой.
Если тяжесть приступа такова, что требуется небулайзер, необходимо назначить системные кортикостероиды. Даже при умеренном приступе бронходилятаторы сами по себе приносят лишь временное облегчение и есть опасность повторения приступа — возможно, глубокой ночью!
Несвоевременное назначение оральных кортикостероидов. Если не проводить противовоспалительной терапии, у больных нарастает отек слизистой, что приводит к повторению приступов. Такие пациенты часто нуждаются в госпитализации и назначении высоких доз кортикостероидов в течение нескольких дней, прежде чем у них наступит стабилизация состояния.
Пациенты, подверженные быстроразвивающимся приступам, нуждаются в как можно более раннем назначении кортикостероидов и бронходилятаторов. Они должны уметь распознавать ухудшение состояния, всегда иметь под рукой кортикостероиды и знать, как их использовать. Не следует заставлять этих пациентов дожидаться прихода к ним врача (рис. 4).
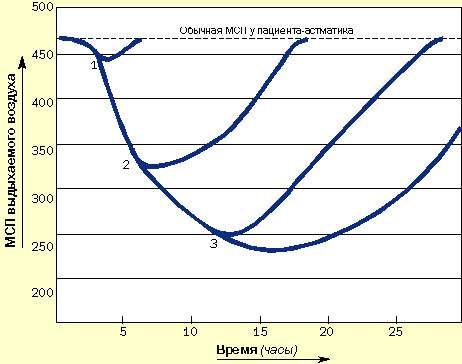 |
| Рисунок 4. Зависимость развития острых приступов от времени назначения кортикостероидов и как результат применения длительных курсов системной кортикостероидной терапии. (1) Кортикостероиды назначены сразу после возникновения приступа: выздоровление наступает быстро. (2) Кортикостероиды назначены через 6 часов: выздоровление замедлено. (3) Кортикостероиды назначены позже чем через 12 часов: приступ тяжелый и длительный, выздоровление наступает медленно |
Пациенты с постепенным развитием приступов могут подождать и посмотреть, помогает ли увеличенная доза ингаляционных кортикостероидов в сочетании с бронходилятаторами.
Неадекватный курс системных кортикостероидов. Иногда назначенные кортикостероиды отменяют до полного купирования приступа, что ведет к сохранению гиперреактивности бронхов и очередному приступу.
Подобная цепь событий может привести пациента к ложному заключению, что у него бронхиальная астма, трудно поддающаяся лечению.
Ситуацию можно исправить длительным курсом кортикостероидов, продолжающимся в течение нескольких дней после стабилизации состояния, и снижением их дозы постепенно до достижения минимальной поддерживающей.
Прекращение наблюдения за пациентом после острого приступа или госпитализации. Трудности возникают при отмене системного кортикостероида и назначении ингаляционного. В этот переходный период необходимо тщательное наблюдение; по достижении стабилизации состояния дозу ингалируемого кортикостероида постепенно снижают до минимально необходимой, чтобы заболевание никак себя не проявляло и функция легких была оптимальной.
Целью последующего лечения становится поддержание наивысшей МСП, достигнутой в больнице после курса системных кортикостероидов.
Консультация, проведенная через некоторое время после выписки, дает хорошую возможность проверить план ведения пациента, выяснить, что не так, и внести соответствующие поправки.
- Дифференциальный диагноз
Кашель и хрипы с гнойной мокротой иногда принимают за легочную инфекцию. Однако мокрота больных астмой содержит гораздо больше эозинофилов, чем полиморфных клеток и бактерий. В пожилом возрасте левожелудочковая недостаточность и сердечная астма должны наводить на мысль о предшествующей бронхиальной астме. Будьте осторожны с b-блокаторами!
Внезапная одышка может быть обусловлена пневмотораксом или легочной эмболией. Хрипы встречаются при туберкулезе легких, бронхиальной карциноме или инородном теле и могут быть четко локализованы. Следовательно, у любого пациента с астмой, развившейся во взрослом возрасте, необходимо провести рентгенологическое исследование органов грудной клетки.
- Первоочередные мероприятия
После установления диагноза основная цель врача — освободить пациента от проявлений болезни и оптимизировать функцию легких, а также установить контроль за болезнью. Для этого специально обученный медперсонал должен обучать больных и проверять правильность выполнения ими всех назначений.
Конечно, в некоторых случаях это может оказаться затруднительным, однако план предписанных действий способно усвоить абсолютное большинство больных.
Все пациенты должны:
- уметь распознать начало приступа
- знать, как применять высокие дозы b-агонистов;
- самостоятельно начать прием преднизолона внутрь;
- знать, когда звонить врачу или отправляться в больницу;
- все страдающие от приступов, должны быть обеспечены кортикостероидами.
Литература
1. Sears M. R., Taylor D. R. et al. Regular inhaled b-agonist treatment in bronchial asthma. Lancet 1990;336:1491–1396.
2. Tari Haahtela et al. Comparinson of terbutaline with budesonide in newly detected asthma. N Engl J Med 1991;325:388–392.
3. Redingon A. K., Howarth P. H. Airway remodelling in asthma. Thorax 1997;52:310–312.
4. O’Callaghan C., Barry P. Spacer devices in the treatment of asthma. BMJ 1997;314:1061–1062.
Спирометрия при хронической бронхиальной астме
Бочкообразная грудная клетка при хронической бронхиальной астме возникает из-за задержки воздуха в периферических отделах легких, что приводит к постоянному поддержанию грудной клетки в состоянии вдоха. Задержанный воздух не выдыхается и бесполезно занимает большую часть легких (остаточный объем). Это снижает объем воздуха (жизненную емкость легких), входящего в легкое.
Воздух задерживается из-за хронического воспаления, вызывающего отек слизистой периферических бронхиол. При лечении кортикостероидами отек спадает и воздух высвобождается. Это доказывается увеличением ЖЕЛ, определенной спирометрически. МСП может не изменяться (см. рис. 2.)
Обратите внимание!
Приступ астмы
- Срочно начинайте кортикостероидную терапию, если астма настолько тяжелая, что требует применения распылителей с бронходилятаторами
- Пациенты, подверженные частым приступам, должны иметь собственный запас кортикостероидов и знать, как их применять
- Каждый пациент-астматик должен иметь письменный план контроля своего состояния
Хроническая астма/ХОЗЛ
- Каждый пациент должен пройти аллергическую пробу
- Применяйте адекватную дозу кортикостероидов для предотвращения зависимости от бронходилятаторов
- Бронходилятаторы используйте только для прекращения приступа