Бронхиальная астма что нового
В 2017 году ВОЗ признала, что бронхиальная астма входит в десятку самых распространенных заболеваний в мире, приводящих к инвалидности. Например, в США, болеют порядка 12% населения, в Австралии уровень заболеваемости среди детей 14-15%. По данным Российской ассоциации аллергологов и иммунологов, сейчас явная тенденция к росту числа больных бронхиальной астмой, особенно в больших городах. Это связано, прежде всего, с вредными выбросами от транспорта, высокой концентрацией в воздухе серы и диоксида азота.
Также специалисты отмечают, что еще одни важный фактор роста больных астмой — современный тип питания: употребление большого количества транс-жиров, консервированных продуктов, всевозможных добавок и красителей, которые являются мощными аллергенами для человека.
Что такое на самом деле бронхиальная астма
Это хроническое воспалительное заболевание дыхательных путей, имеющее аллергический компонент, внешние проявления которого связаны с затруднением дыхания. Основных причин астмы две:
— Воспаление, которое вызывает раздражение, покраснение и отечность тканей.
— Сужение бронхов: связано с сокращением окружающих дыхательные пути мышц. Это приводит к сужению дыхательных путей.
Что такое астматический приступ
При обострении бронхиальной астмы внутренняя оболочка дыхательных путей набухает и забивается слизистыми выделениями, окружающие мышцы сокращаются, возникает спазм, все это создает препятствие для нормального дыхания.
Первые симптомы бронхиальной астмы у взрослых
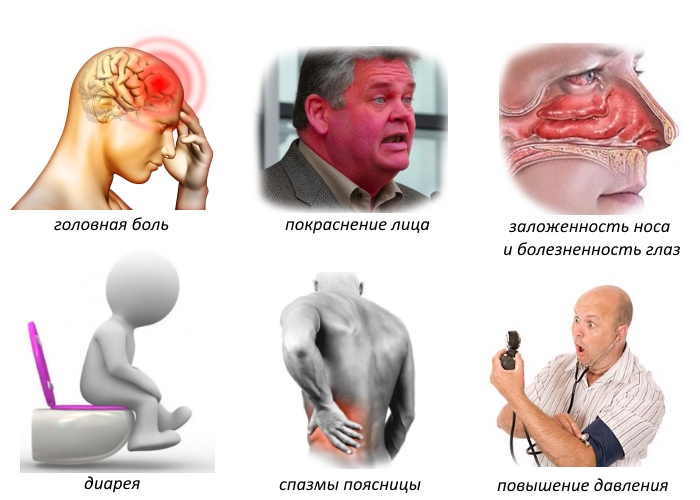
1. Кашель, который начинается после или во время контакта с аллергеном. Дыхательные проявления могут сочетаться с кожными – покраснением, отечностью. Нередко контакт с аллергеном вызывает у астматика покраснение глаз, слезотечение, аллергический насморк.
2. Хрипы в бронхах, прерывистое – «лающее» дыхание.
3. Ощущение сдавленности в груди.
4. Приступы удушья или затрудненности дыхания.
Что будет, если не лечить бронхиальную астму?
! Все простудные заболевания (грипп, ОРЗ) будут протекать очень тяжело.
! Велика вероятность хронических бронхитов, склонность к пневмониям.
! Но это еще «цветочки» по сравнению с теми осложнениями, что постоянно несут угрозу для жизни астматика: легочная и сердечная недостаточность из-за асфиксии.
Потому важно разработать четкие схемы лечения и на период обострения, и на период ремиссии. При частых приступах астмы нужно обязательно посещать аллерголога каждые три месяца (при отработанной схеме лечения переходить на посещение раз в полгода).
А если астма от нервов?
По наблюдениям специалистов, причиной более 50% всех случаев бронхиальной астмы и кожных проявлений аллергии служат психологические проблемы. Истинная бронхиальная астма развивается с органического поражения бронхов. А при астмоидном состоянии («нервной» астме) причиной служит нервный срыв, а уже потом присоединяются органические изменения в легких и бронхах.
Внешние же проявления и истинной бронхиальной астмы, и астмоидного состояния практически одинаковы. Тот же бронхоспазм, приступы кашля, потливость, слабость, ощущение удушья и ужасающий страх. Но астмоидное состояние вполне можно вылечить, если докопаться до причины возникшей тревоги и устранить ее.
Как найти причину бронхиальной астмы у взрослых
Современные методы диагностики (тесты на определение аллергена, исследование мокроты, функции внешнего дыхания, нагрузочные пробы и т.д.) позволяют выявить скорее уже последствия развития астмы — изменения в бронхах и легких. Разобраться же в том, что стало причиной болезни, непросто даже специалистам. Но есть признаки, по которым можно заподозрить, что астмоидное состояние возникло именно на нервной почве. Нужно проанализировать: при каких обстоятельствах случился первый приступ. Не было ли это связано с каким-то тяжелым моментом в жизни человека.
Психологи из Мюнхенского университета провели опрос 1500 человек, заболевших астмой во взрослом возрасте. Так вот, примерно у 30% из них первый приступ случился на фоне семейных неурядиц (развода, болезни близких и других тяжелых потрясений). А 20% стали астматиками из-за проблем на работе – увольнения или перегрузок.
Задуматься о том, что астма «от нервов» стоит и в том случае, если не получается выявить аллерген, провоцирующий приступ. А также, если больной начинает кашлять и задыхаться всякий раз, как понервничает. То есть когда есть четкая связь между эмоциональным состоянием человека и развитием приступа.
КСТАТИ
Что поможет поставить точный диагноз бронхиальной астмы у взрослых, рассказывает аллерголог-иммунолог, наш постоянный эксперт профессор Юрий Смолкин:
! Кожные (скарификационные) пробы с аллергеном.
! Функциональное исследование легких (спирометрия).
! Исследование крови непосредственно на предмет выявления антител к разным видам аллергенов.
! Анализ крови на иммунноглобулин Е (igЕ), который показывает общую аллергическую настроенность организма.
ВАЖНО!
Рейтинг самых опасных аллергенов, которые провоцируют приступы бронхиальной астмы:
— Бытовая пыль
— Выделения (слюна, шерсть, чешуйки кожи) домашних животных
— Клещи-сапрофиты
— Моющие средства, бытовая химия
— Продукты питания (чаще – яйца и шоколад)
ФАКТ
Предрасположенность к дыхательному типу аллергии, в частности, бронхиальной астме нередко передается по наследству. Если мать страдает аллергией, склонность ребенка – 50-60%, если отец, — 30%. Если оба родителя – аллергики, вероятность развития аллергических реакций у ребенка – 70-80%.
НА ЗАМЕТКУ
При любом виде бронхиальной астмы очень вредна повышенная влажность и застоявшийся воздух. Старайтесь, чтобы в квартире было сухо и тепло, но не жарко, обязательно устраивайте проветривания два раза в сутки. Также для астматиков важно всегда держать ноги в тепле, не ходить в мокрой обуви.
Лечение бронхиальной астмы у взрослых
Это заболевание хроническое. Если состоялся дебют бронхиальной астмы (так специалисты называют первый приступ), поставлен и подтвержден исследованиями именно этот диагноз, то скорее всего периодически будет требоваться поддерживающая терапия, направленная на снижение риска повторных приступов и на снятие возникающих симптомов. Для лечения бронхиальной астмы у взрослых по рекомендации Научного Комитета по глобальной стратегии лечения и профилактики бронхиальной астмы (GINA) применяют несколько типов лекарств.
Для поддерживающего лечения бронхиальной астмы у взрослых:
— Ингаляционные кортикостероиды (ИКС) принимают многие пациенты с астмой на постоянной основе (каждый день), чтобы добиться долгосрочного контроля заболевания.
— Бета-агонисты длительного действия применяют дополнительно к ИКС для обеспечения расширение бронхов.
— Комбинированные препараты – это комбинации ИКС и бета-агонистов длительного действия в одном ингаляторе. Благодаря двойному эффекту достигается снятие симптомов на более продолжительное время и уменьшается количество астматических приступов.
Средства для снятия симптомов бронхиальной астмы у взрослых:
Применяют бронходилятаторы короткого действия. Препараты этой группы вызывают быстрое, хотя и на относительно короткое время, расширение дыхательных путей, что помогает быстро снять приступ.
Многие противоастматические препараты строго рецептурные, потому если у вас в семье астматик, всегда надо иметь нужный рецепт с действующим сроком выписки, на всякий случай брать его с собой в отпуск.
НОВОСТЬ МЕДИЦИНЫ
Для астматиков опасна жирная пища
Ученые доказали, что слишком калорийные продукты мешают работать нашим бронхам и усиливают дыхательную аллергию
Бронхиальная астма входит в первую десятку самых распространенных болезней в развитых странах. В России, например, ею страдают (только по официальным данным!) более двух миллионов человек. Реальные же цифры как минимум в пять раз выше.
Ученые многих стран заняты поиском лекарства от астмы. Пока, увы, панацеи нет. Но есть доказанные правила, соблюдая которые, можно заметно снизить число приступов, а то и покончить с ними вовсе.
Любопытно исследование Университета Ньюкасла о том, как различные продукты питания влияют на течение бронхиальной астмы. Оно показало: хуже всего для функции легких — пища с высоким содержанием жиров. Эта еда повышает воспаление дыхательных путей уже через несколько часов после потребления.
В ходе эксперимента пациентов кормили калорийными и жирными продуктами. Образцы слюны участников эксперимента собирали перед едой и через четыре часа после для того, чтобы сделать анализ воспалительных маркеров. После слишком калорийной трапезы показатели воспалительных процессов зашкаливали.
К тому же жирная пища замедляет реакцию организма на противоастматические препараты. В результате приступ снимается не за нескольких минут, а в течение 3-4 часов. При этом понятно, что промедление в плане снятия приступа астмы, действительно смерти подобно.
Австралийские аллергологи с уверенностью говорят: на развитие астмы влияет не только наследственность, экология и курение, но и не меньше — стиль питания! Ученые советуют всем астматикам пересмотреть свой рацион в пользу более легкого меню, по возможности исключить копченые колбасы, сдобную выпечку, жареные в масле блюда.
Новые биологические препараты на основе моноклональных антител обещают перевести лечение астмы в область персонализированной медицины.
По данным ВОЗ, во всем мире бронхиальной астмой страдают около 235 млн. людей. Эксперты считают, что 20% имеют тяжелую форму болезни, среди них у 20% астма неконтролируемая (симптомы, в том числе кашель, свистящие хрипы, приступы удушья, обычно наблюдаются и днем, и ночью, мешая нормальной работе и заставляя постоянно использовать ингалятор).
Чаще всего астматики лечатся ингаляционными глюкокортикостероидами, но для больных тяжелой формой астмы стандартная терапия обычно не работает, потому что у астмы много причин и форм. Так, решающую роль в некоторых формах астмы играют интерлейкины – информационные молекулы, секретируемые клетками иммунной системы. Интерлейкин-5 (ИЛ-5), например, стимулирует созревание эозинофилов и их миграцию из костного мозга. Эозинофилы защищают от инфекций, но могут вызывать в легких воспаление в ответ на действие аллергенов. Интерлейкин-13 (ИЛ-13) и интерлейкин-4 (ИЛ-4) помогают эозинофилам проникать в легочную ткань, провоцируют клетки эпителия на производство избыточной слизи и повышают жесткость дыхательных путей.
Под влиянием ИЛ-13 клетки эпителия легких вырабатывают еще одно вещество, которое участвует в развитии хронического воспаления при бронхиальной астме,– белок периостин, причем при неконтролируемом течении болезни его уровень повышается, коррелируя с повышением ИЛ-13.
Когда фармацевты и врачи это поняли, то приступили к созданию биологической таргетной терапии, направленной на блокирование этих интерлейкинов. Так была разработана серия новых препаратов на основе моноклональных антител (вырабатываются иммунными клетками, принадлежащими к одному клеточному клону).

Что предлагают фармкомпании
У некоторых биопрепаратов была непростая судьба. Так, первые испытания меполизумаба в конце 1990-х годов с треском провалились, и GlaxoSmithKline положила лекарство на полку. В результате похожей ситуации Schering Plough (сейчас входит в состав Merck) прекратила разработку реслизумаба и продала права на него другой компании.
Оба лекарства блокируют интерлейкин-5 (ИЛ-5). Ученые предположили, что так можно снизить количество эозинофилов и, соответственно, уменьшить симптомы астмы. Они думали, что помогут всем астматикам, но оказалось, что не у всех больных астму провоцирует интерлейкин-5.
Сегодня уже понятно: первые испытания были неудачными потому, что тестировали препарат не на тех пациентах. В 2009 году, когда испытания меполизумаба возобновились, было доказано, что месячный курс подкожных инъекций снижает частоту астматических приступов на 53% по сравнению с группой плацебо и позволяет уменьшить ежедневную дозу оральных кортикостероидов без потери контроля над астмой у людей с высоким уровнем эозинофилов, который не снижается кортикостероидами. В конце 2015 года меполизумаб был одобрен в Европе и США для поддерживающего лечения пациентов старше 12 лет с тяжелой астмой и эозинофилией.
Клинические испытания реслизумаба израильской компании Teva Pharmaceutical Industries завершились сентябре 2014 года, доказав, что 30-дневный курс инъекций препарата пациентам с неконтролируемой астмой и повышенным уровнем эозинофилов сокращает число приступов на 50–60% по сравнению с группой плацебо. В 2016 году препарат был зарегистрирован в Европе и США для лечения взрослых пациентов с тяжелыми формами эозинофильной бронхиальной астмы.
Бенрализумаб британской компании AstraZeneca имеет несколько иной принцип действия: он блокирует не собственно интерлейкин-5, а его рецептор, снижая уровень эозинофилов в мокроте и крови. III фаза клинических испытаний, которая закончилась в мае 2017-го, показала, что через 28 недель после начала терапии бенрализумаб сокращает потребление глюкокортикоидов на 75% (на 25% в группе плацебо), а частота приступов астмы в годовом исчислении снижается на 55–70%. Средство предназначено для подкожного введения раз в четыре или восемь недель. Заявка на регистрацию лекарства была подана в Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США в ноябре 2016 года.
Фармкомпании занимаются и другими интерлейкинами – ИЛ-13 и ИЛ-4. В 2016 году Roche представила результаты III фазы испытаний препарата лебрикизумаб для пациентов с повышенным уровнем сывороточного периостина или эозинофилов крови. Увы, эффект оказался менее выраженным, чем в исследованиях II фазы, где у больных с повышенным уровнем периостина отмечалось 60-процентное снижение числа астматических приступов.
Хорошие перспективы у дупилумаба, созданного совместно компаниями Regeneron и Sanofi. Действие препарата основано на ингибировании общего рецептора ИЛ-4 и ИЛ-13. Дупилумаб уже зарегистрирован в США как средство для лечения атопического дерматита и сейчас проходит III фазу клинических испытаний для применения при неконтролируемой персистирующей астме у взрослых и подростков 11–16 лет. Компании планируют к концу 2017-го подать заявку в Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США на лицензирование препарата. Сейчас продолжаются испытания дупилумаба для лечения носовых полипов и эозинофильного эзофагита.
За и против
Главный недостаток биологических препаратов – их дороговизна. В США годовой курс омализумаба стоит $10 000, меполизумаба – $32 500.
Есть и другие недостатки. Ведь даже среди астматиков с «правильным» биологическим профилем трудно определить, блокатор какого интерлейкина давать тому или иному пациенту, поскольку биомаркеры, привязанные к определенному лекарству, могут сочетаться. «Что давать больным: ингибитор ИЛ-5 или блокатор ИЛ-13? – вопрошает Лиам Хини, исследователь астмы в Университете Квинс в Белфасте (Великобритания) и руководитель Программы стратификации рефрактерной астмы (RASP).– Мы не можем точно сказать».
Некоторые врачи вообще скептически относятся к биопрепаратам. Так, пульмонолог Парамесваран Наир из Университета Макмастера в Гамильтоне, провинция Онтарио, Канада, уверен, что неконтролируемая астма – это чаще всего результат неправильного или нерегулярного использования имеющихся средств. Даже в группе плацебо на III фазе испытаний метолизумаба число приступов снизилось на 50%, подчеркивает он. Врач считает, что более точное назначение существующих лекарств и работа по приучению больных к регулярному и правильному их использованию позволит достичь тех же результатов, что и дорогостоящие моноклональные антитела.
Кроме того, биопрепараты – это не панацея. «Конечно, мы видим значительную разницу в количестве осложнений, но это еще не полное излечение. В идеале мы хотели бы создать препарат, который позволил бы полностью отменить любую другую терапию», – заявляет Энтони Монтанаро, глава отделения аллергии и клинического иммунологии Орегонского университета здоровья и науки в Портленде (США).
Но несмотря на все недостатки, биопрепараты – это настоящий прорыв, уверена Анна Мёрфи, фармацевт-консультант по респираторным заболеваниям университетских клиник Лестерского траста Национальной службы здравоохранения Великобритании: «Это новый шаг на пути к персонализированной медицине. Мне приятно думать, что когда-нибудь можно будет сказать: «Давайте выясним, что провоцирует астму у этого больного, и подберем ему правильное лечение».
Источник: The Pharmaceutical Journal
4 мая отмечается Международный астма-день, который провозглашен Всемирной организацией здравоохранения /ВОЗ/ и проводится ежегодно в первый вторник мая по инициативе проекта «Международная инициатива против астмы».
Астма (от греч. asthma — удушье) ‑ это хроническое воспалительное заболевание органов дыхания, выражающееся в периодически наступающих приступах удушья различной силы и продолжительности. Возникновение приступа обусловлено спазмами мелких бронхов, набуханием их слизистых оболочек, и как следствие ‑ кашель и одышка.
Астма вызывает воспаление дыхательных путей, через которые кислород поступает в легкие, а воспаление становится причиной временного их сужения. Это происходит из‑за того, что дыхательные пути, чрезмерно реагирующие на разные раздражители, в ответ на раздражение сужаются и вырабатывают большое количество слизи, что нарушает нормальный ток воздуха при дыхании.
В России это заболевание называют «бронхиальной астмой», в западных странах известно как просто астма. Таким образом, астма и бронхиальная астма ‑ это одна и та же болезнь. Существует еще понятие «сердечная астма», но оно обозначает не самостоятельное заболевание, а приступы удушья на фоне сердечной недостаточности.
Для астмы характерны следующие симптомы: кашель, свистящее дыхание, нехватка воздуха (затрудненное дыхание) и ощущение сдавленности в области груди.
Бронхиальная астма является одним из самых распространенных аллергических заболеваний, и, кроме того ‑ заболеванием самым тяжелым и трудно поддающимся лечению.
По оценкам Всемирной организации здравоохранения, в настоящее время от астмы страдает 300 млн человек. Астма является самой распространенной хронической болезнью среди детей. По данным ВОЗ, каждое десятилетие число больных возрастает в полтора раза.
В России около 6 млн. человек больн бронхиальной астмой (данные на 2008 год, «Аргументы и факты», 30.01.2008). Т.е. примерно каждый 12‑й житель России страдает бронхиальной астмой, и число это постоянно растет. В поле зрения врачей попадает только один из шести ‑ семи больных, в основном при среднетяжелом и тяжелом течении астмы.
Астма бывает разной степени тяжести и встречается у людей всех возрастов, однако чаще всего она проявляется у детей.
Основополагающие причины астмы полностью не выяснены. Самыми значительными факторами риска развития астмы являются генетическая предрасположенность в сочетании с вдыхаемыми веществами и частичками, которые находятся в окружающей среде и могут провоцировать аллергические реакции или раздражать воздушные пути. Это такие вещества и частички, как аллергены внутри помещений (например, клещи домашней пыли в постельных принадлежностях, коврах и мягкой мебели, загрязнение воздуха, шерсть и перхоть животных); аллергены вне помещений (как цветочная пыльца и плесень); табачный дым, химические раздражающие вещества на рабочих местах, загрязнение воздуха. Другие провоцирующие факторы включают: холодный воздух, крайнее эмоциональное возбуждение, такое как гнев или страх, и физические упражнения. Астму могут спровоцировать и некоторые лекарственные препараты, такие как аспирин и другие нестероидные противовоспалительные лекарства, а также бета‑блокаторы (используемые для лечения гипертонии, болезней сердца и мигрени).
Для астмы характерны периодически повторяющиеся приступы удушья и свистящего дыхания, тяжесть и частота которых варьируются у разных людей. У людей, страдающих астмой, симптомы могут наступать несколько раз в день или в неделю, у некоторых людей приступы случаются во время физической активности или ночью. Коэффициент смертности при астме относительно низкий по сравнению с другими хроническими болезнями.
Ежегодно бронхиальная астма уносит жизни более 180 тыс. человек во всем мире. Наибольшему риску развития этой болезни подвержены дети. И хотя заболевание начинается в очень раннем возрасте, у 50‑80% детей диагноз ставится впервые лишь в 5 лет.
Несмотря на то, что бронхиальная астма известна медицине давно, только во второй половине XX века были сделаны крайне важные открытия, которые позволили ученым вплотную подойти к пониманию сути астмы, процессов, происходящих в организме при этом заболевании, а, следовательно, и методов его лечения.
Во‑первых, была установлена связь приступов астмы с выбросом в кровь человека особых веществ, отвечающих за аллергию (гистамин, лейкотриены), что позволило отнести астму к группе аллергических заболеваний. Во‑вторых, стала очевидна ведущая роль воспаления в развитии болезни. И в‑третьих, доказана генетическая предрасположенность к аллергии, в том числе и к бронхиальной астме.
В 1956 году был создан первый дозирующий аэрозольный ингалятор – медихалер. Это событие явилось революцией в доставке лекарственных препаратов непосредственно в легкие и послужило толчком для дальнейших работ над ингаляционными устройствами, в ходе которых были разработаны сухие порошковые ингаляторы, а позже – аэрозольные ингаляторы, не содержащие газ фреон.
В 1965 году, после того как был открыт кромогликат натрия, ученые создали новый лекарственный препарат интал, основным свойством которого являлось уменьшение реактивности дыхательных путей в ответ на воздействие ингаляционных аллергенов.
Это открытие показало, что контроль над бронхиальной астмой не сводится только к использованию бронхорасширяющих препаратов. Зародилась идея о возможности контроля воспаления, являющегося причиной развития бронхиальной астмы.
В 1969 году вышел первый избирательно работающий бронхорасширитель сальбутамол (вентолин).
Революцией в лечении бронхиальной астмы стало изобретение нового инструмента – бронхоскопа, с помощь которого стало возможным эндоскопически исследовать бронхи больных бронхиальной астмой и увидеть воспалительный процесс. Именно это явилось фундаментом для понимания развития бронхиальной астмы и разработки принципиально нового препарата для лечения астмы – первого ингаляционного глюкокортикостероида беклометазона дипропионата, выпущенного в 1972 году.
В 1991 году был разработан длительно действующий бронхорасширяющий препарат сальметерол, который способствовал улучшению контроля над бронхиальной астмой.
В начале 90‑х годов назрел революционный прорыв в лечении бронхиальной астмы. В 1995 году была опубликована Глобальная инициатива по диагностике и лечению бронхиальной астмы – GINA, которая предоставила врачам во всем мире руководство по ведению больных с бронхиальной астмой, основываясь на степени тяжести заболевания. Главным показателем эффективности терапии бронхиальной астмы является достижение контроля над заболеванием.
Клинические рекомендации по диагностике, лечению и профилактике астмы, выработанные специалистами GINA, адаптируются и распространяются в странах мира через публикации в профессиональных журналах, доклады на симпозиумах, семинарах и конференциях, привлечение средств профессиональной и массовой информации для повышения информированности людей. При этом в документах GINA отмечается, что во многих странах с низким и средним уровнем дохода астма не считается первоочередной проблемой здравоохранения, потому что в этих странах большее значение имеет борьба с другими, более частыми заболеваниями органов дыхания, в частности с туберкулезом и пневмонией.
Лечение бронхиальной астмы ‑ процесс длительный, требующий постоянного врачебного контроля и высокой ответственности больного.
В настоящее время считается доказанным, что адекватное лечение позволяет контролировать клинические проявления заболевания – симптомы нарушения сна, ограничения повседневной активности, нарушение функции легких, потребность в препаратах неотложной помощи.
Лекарства, используемые для лечения астмы, бывают двух видов: симптоматические (или препараты скорой помощи, снимают бронхоспазм) и препараты базисной терапии (глюкокортикоидные гормоны, назначаются для длительной профилактики обостренной астмы ‑ они уменьшают и подавляют аллергическое воспаление в бронхах).
Препараты для поддерживающей терапии принимают ежедневно и длительно, так как благодаря своему противовоспалительному действию обеспечивают контроль над клиническими проявлениями астмы. Препараты для облегчения симптомов принимают по потребности; эти лекарственные средства действуют быстро, устраняя бронхоспазм и купируя его симптомы. При этом растущее использование, особенно ежедневное, препаратов неотложной помощи указывает на ухудшение контроля астмы и потребность в пересмотре терапии.
Специалисты отмечают, что для успешного лечения астмы необходимо развитие сотрудничества между пациентом и медицинским работниками. Цель такого сотрудничества – дать возможность пациенту с астмой приобретать знания, навыки и уверенность в важности личного участия в лечении своего заболевания. Такой подход получил название управляемого самоведения. Образование населения в области бронхиальной астмы также может помочь – оно дает возможность гражданам распознать симптомы заболевания и их осложнения, побуждает обратиться за медицинской помощью и следовать программам лечения.
Лекарства не являются единственным способом борьбы с астмой. Также важно избегать контактов с веществами, провоцирующими астму, — стимуляторами, раздражающими дыхательные пути и приводящими к их воспалению. При медицинской поддержке каждый пациент с астмой должен узнать, каких провоцирующих веществ он должен избегать.
Лечение при бронхиальной астме должно быть строго индивидуальным с учетом варианта течения, фазы болезни, наличия осложнений, сопутствующих заболеваний, переносимости больным лекарственных средств и т.д.
Как отмечают специалисты, в лечении аллергической бронхиальной астмы хорошо зарекомендовала себя специфическая иммунотерапия лечебными аллергенами. В результате обследования выявляется аллерген, который является причиной страданий. Под кожу больного вводят небольшое количество лечебного аллергена, постепенно увеличивая дозу. Со временем чувствительность организма к аллергену снижается, и он реагирует на него не так бурно. Метод позволяет поддерживать у больных длительную ремиссию. Курс лечения занимает от 10‑12 дней до полугода.
Врачи рекомендуют пациентам с бронхиальной астмой избегать того, что провоцирует приступы удушья: вирусных заболеваний, резких запахов красок, духов, предметов бытовой химии, табачного дыма и прогулок в холодную и ветреную погоду. Они считают, что больным астмой полезен спорт ‑ особенно те виды, которые развивают дыхательный аппарат.
Современные методы терапии бронхиальной астмы существенно отличаются от тех, которые применялись пятьдесят лет назад. Астматики перешли от использования неселективных бронхорасширителей, принимаемых внутрь или через громоздкие ингаляционные устройства к новым симптоматическим и профилактическим методам терапии с использованием удобных ингаляторов.
Медики продолжают искать новые методы лечения астмы, они работают над созданием препаратов, устраняющих основную проблему астматиков ‑ избыточное образование слизи, которое приводит к нарушению дыхания.
Во многих коммерческих центрах для лечения бронхиальной астмы применяют гемопунктуру ‑ внутрикожное введение в рефлексогенные зоны активированной крови больного. Утверждается, что после гемопунктуры у больных нормализуется иммунологический статус, что ведет к уменьшению числа приступов и улучшению самочувствия пациентов.
Новый метод лечения астмы используют в университете города Гамильтон (Канада). Под легким наркозом и контролем рентгена в легкие пациента запускают тонкую антенну, излучающую радиоволны того же диапазона, что в микроволновых печах. Она на 10 секунд прогревает мышечные ткани бронхов до 65 градусов Цельсия. Опыты проводили на группе из 112 астматиков, половина которых получала только обычные лекарства, а другая половина ‑ еще и лечение микроволнами. В результате у пациентов экспериментальной группы за год было вдвое меньше приступов болезни, чем у лечившихся только лекарствами.
Как утверждают медики, пока действие всех известных на сегодня препаратов для лечения бронхиальной астмы направлено на снятие приступов удушья, а эффективный метод лечения будет найден тогда, когда установят причину возникновения заболевания. На сегодняшний день она неизвестна. Поэтому самое главное в лечении астмы ‑ это выявить аллерген и исключить контакт с ним, считают врачи.
Методы лечения, появившиеся в ХХI веке, позволяют добиться такого уровня контроля над бронхиальной астмой, которого и не могли представить себе врачи до 1960 года. Да и само понятие контроля над бронхиальной астмой было сформулировано только в 90‑х годах ХХ века. Эти изменения стали возможными в результате прогресса в понимании и разработки новых технологий в лечении, которые могут быть названы революцией в терапии бронхиальной астмы. Но, как и в любой другой области медицины, изменения терапии бронхиальной астмы в реальной клинической практике происходят медленно. Требуется время для того, чтобы новые идеи и подходы к лечению перешли из клинических испытаний в каждодневную практику и создали фундамент для дальнейших исследований.
Материал подготовлен на основе информации РИА Новости и открытых источников