Боли в сердце при атеросклерозе
В 21 веке атеросклероз стал одним из самых опасных и распространенных заболеваний. Болезнь может долгие годы развиваться бессимптомно или иметь слабую симптоматику, и проявиться уже на поздних стадиях, когда лечение должно быть экстренным для спасения жизни. Форма атеросклероза, поражающая сосуды сердца, опасна еще и тем, что приводит к быстрому развитию инфаркта и инсульта. Благоприятный прогноз может быть только при своевременном обращении к врачу и точному следованию курса лечения.
Этиология атеросклероза
Артериосклероз и атеросклероз сердца — это синонимы названия одной болезни. С медицинской точки зрения, атеросклероз является формой артериосклероза, заболевания, для которого характерно утолщение стенки сосуда. При атеросклерозе стенка артерии уплотняется за счет бляшек, содержащий жиры, холестерин и т.п. вещества.
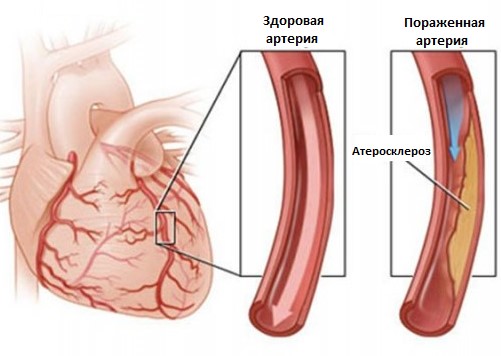
Атеросклероз сосудов сердца поддается лечению только при обращении к врачу на ранних стадиях и следованию курса лечения. На поздних стадиях и в запущенных ситуациях внезапная смерть наступает от осложнений и остановки сердца.
Причины развития заболевания
К основным причинам атеросклероза сердца относят:
- повышение уровня холестерина в крови в результате неправильного питания;
- ожирение и лишний вес;
- сахарный диабет;
- хронические заболевания сердечно-сосудистой системы;
- злоупотребление алкоголем, никотином;
- употребление наркотических веществ;
- наследственность.
Также существует ряд негативных факторов, способствующих быстрому прогрессированию болезни сердца. Это:
- гиподинамия или малоподвижный образ жизни;
- частое повышенное артериальное давление;
- нарушение реакции на глюкозу;
- нарушение жирового обмена;
- патологии и нарушения аорты;
- подагра;
- сердечные патологии;
- неблагоприятный психологический климат на работе и дома.

Частые стрессы, повышенная физическая или эмоциональная нагрузка, плохие условия экологии, травмы и даже постоянный прием гормональных препаратов могут спровоцировать развитие атеросклероза. Если присутствует сразу несколько факторов, то риск появления болезни возрастает в несколько раз.
Симптомы и признаки
Симптомы атеросклероза сосудов сердца могут проявляться по одному или сразу несколькими, с нарастающей или затихающей силой, в состоянии покоя или после физической нагрузки. Обычно на начальной стадии они менее заметны и проходят самостоятельно. По мере прогрессирования болезни интенсивность и агрессивность симптомов возрастает.
К признакам атеросклеротического повреждения коронарных сосудов сердца относят:
- боль за грудиной;
- отдышку и частые головные боли;
- снижение работоспособности и быструю утомляемость;
- общую слабость, недомогание;
- ухудшение памяти;
- повышенное артериальное давление;
- отечность и частое онемение нижних конечностей;
- боль в спине.

Атеросклеротическое поражение аорты проявляется:
- болью в области сердца, имеющей давящий или жгучий характер;
- болью в спине и руках;
- сильным онемением нижних конечностей;
- критически-высокими показателями артериального давления;
- нарушением работы речевого аппарата, изменением голоса;
- проблемами в проглатывании пищи;
- быстрым развитием ишемической болезни сердца;
- частыми обмороками;
- быстрой потерей массы тела;
- потерей мышечного тонуса.
Несмотря на специфический характер симптомов многие приравнивают недомогание к хронической усталости или стрессу. Если один или несколько симптомов повторяются регулярно — это повод обратиться к врачу и пройти полное обследование.
Стадии развития
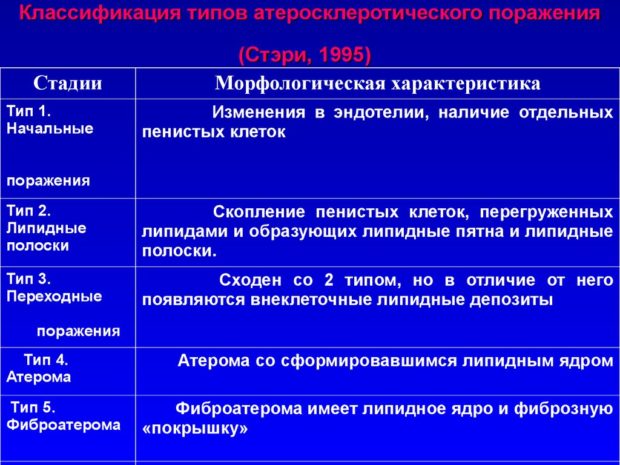
Существует несколько стадий развития атеросклероза. На начальной (этап липоидоза) происходит образование липидных пятен и возникает эндотелиальная дисфункция. Объясняется это повышением уровня атерогенных фракций липопротеинов очень низкой и низкой плотности (при сахарном диабете), сильным потоком крови (при артериальной гипертензии) и химическими факторами, хроническими воспалениями в стенках сосудов и гипергомоцистеинемией.
На второй стадии или стадии образования фиброзных бляшек пенистые клетки подвергаются апоптозу, что провоцирует проникание липидов во внеклеточное пространство. Липиды начинают пропитывать интиму и создавать липидное ядро, которое постепенно обрастает соединительной тканью. Также в местах поражения отмечается повышенная проницаемость сосудов и склонность к разрывам стенок сосудов.
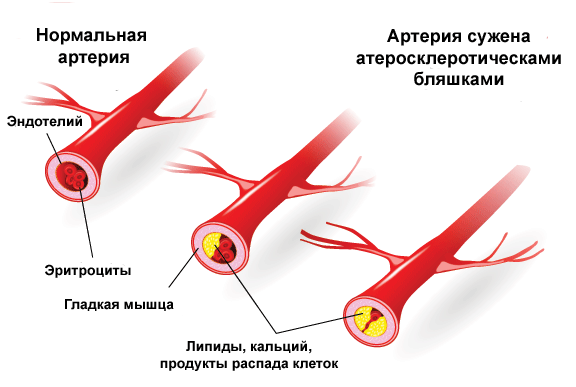
Третий этап — формирование осложненной бляшки. На этой стадии резко увеличивается размер липидного ядра и возникает кровоизлияние в бляшку, происходит истончение фиброзной капсулы и разрушение оболочки из соединительной ткани. Сопровождается процесс разрывами стенок и образованием атероматозных язв.
Завершающий этап — это атерокальциноз. На этой стадии наблюдается отложение в атероматозные массы, на фиброзную ткань и межуточное вещество солей кальция. Прогрессирование воспалительного процесса истончает фиброзную оболочку бляшки и повышает внутреннее и наружное давление. На стадии атерокальциноза отмечается основная масса осложнений, т.к. происходит дестабилизация атеросклеротической бляшки. Нарушение целостности оболочки повышает риск окклюзии
Классификация ВОЗ
Медики подразделяют заболевание по локализации и по способу возникновения, по фазам течения и по стадиям течения.
По форме выделяют гемодинамический атеросклероз, возникающий при ангиоспазмах, гипертонии и иных вазомоторных нарушениях, смешанный и метаболический, возникающий на фоне нарушения липидного обмена, эндокринных болезней и иных алиментарных нарушений.
По локализации болезнь делят на:
- атеросклероз коронарных артерий;
- атеросклероз аорты;
- атеросклероз периферических артерий и т.д.
По стадиям течения болезни атеросклероз делят на:
- начальный, включающий вазомоторные и лабораторные нарушения;
- клинический, включающий стадию ишемии, тромбонекротическую и фиброзную.
Классификация по фазам течения болезни включает стадию прогрессирования, стабилизации и регрессирования.
Диагностика
Методы диагностики атеросклероза аорты сердца и прочих сосудов включают:
- анамнез;
- лабораторные исследования;
- неинвазивные исследования;
- инвазивные исследования.
Важную роль в диагностике играет изучение семейного анамнеза, а также выявление основных факторов риска: курение, употребление алкоголя, уровень ежедневной физической активности, питание и т.д.
Лабораторные методы
Первым назначают анализ на определение уровня общего холестерина в крови. Для здоровых людей является нормой:
- общий холестерин: менее 5.0 ммоль/л;
- липопротеины низкой плотности: менее 3.0 ммоль/л.
Затем назначают анализы на определение:
- уровня липопротеинов высокой плотности;
- уровня триглицеридов;
- индекса атерогенности.

При диагностике нелипидных факторов риска назначают анализы на определение уровня:
- глюкозы;
- гликозилированного гемоглобина;
- С-реактивного белка в крови;
- гомоцистеина;
- фибриногена;
- аполипротеина А1 и В.
Дополнительно проводят измерение артериального давления и объемов тела для определения ожирения или количества лишнего веса.
Неинвазивная диагностика
К неинвазивным диагностическим методам относится:
- электрокардиография;
- электрокардиография с нагрузочной пробой;
- эхокардиография;
- МРТ и КТ;
- двухмерная эхокардиография;
- ультразвуковая доплерография сосудов сердца;
- импедансная плетизмография;
- радионуклидная ангиография.
Данные методы позволяют определить состояние артерий и кровотока, наличие тромбоза даже глубоких вен, скорость течения крови, размеры атеросклеротических бляшек и состояние сердечной мышцы даже после недавнего инфаркта.
Инвазивные методы
Инвазивная диагностика атеросклероза аорты и прочих сосудов сердца включает:
- интраваскулярную ультрасонографию;
- ангиографию;
- интраваскулярную магнитно-резонансную томографию;
- ангиоскопию;
- термографию бляшек;
- оптическую когерентную томографию;
- эластографию.
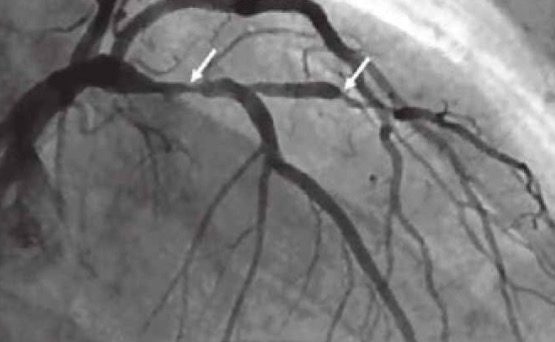
При помощи инвазивных методов диагностики можно оценить структуру стенок коронарных артерий, визуализировать типы атеросклеротических бляшек, выявить места стенозов и уточнить характер поражения стенок сосудов. Дополнительно можно получить данные о морфологических изменениях в тканях, выявить нестабильные бляшки и бляшки с повышенным содержанием липопротеинов.
Лечение болезни
Методы лечения атеросклероза сердца зависят от стадии болезни, возраста пациента и наличия сторонних хронических заболеваний. Задачи терапии атеросклероза сердца включают:
- коррекцию показателей липидного профиля и иных факторов риска;
- коррекцию при помощи хирургии гемодинамических нарушений;
- лечение осложненной формы болезни.
При атеросклерозе госпитализация необходима при ухудшении состояния пациента из-за сопутствующего заболевания (гипертонии, сахарного диабета и т.д.) или при развитии экстренных осложнений (инфаркт миокарда, расслаивающаяся аневризма аорты и т.п.).
Медикаментозная терапия
Медикаментозный метод лечения атеросклероза сердца ставит своими целями:
- коррекцию изменяемых факторов риска развития болезни;
- коррекцию дислипидемии;
- контроль гипертонии;
- контроль гипергликемии;
- контроль возможных новых факторов риска;
- профилактику атеротромбоза.

Врачи назначают препараты нескольких групп. Первая из них — статины (мевакор, арторвастатин, правастатин, розувастатин). Вторая группа — это новый класс препаратов для снижения общего холестерина и липопротеинов низкой плотности. Ингибиторы абсорбации холестерина кишечника назначаются обычно в дополнение к статинам. Третья группа препаратов — это секвестранты желчных кислот или ионообменные смолы. Они применяются в качестве гиполипидемических лекарств уже несколько десятилетий и доказали свою надежность. Производные фиброевой кислоты или фибраты — это еще одна группа препаратов. К ней относят фенофибрат, клофибрат, безафибрат и т.д. Использование фибратов в лечение атеросклероза сокращает смертность от сердечно-сосудистых заболеваний.

Важную роль в лечение атеросклероза играют и препараты группы никотиновой кислоты. Они относятся к витаминам группы В и в высоких дозах обладают гиполипидемическим действием. Никотиновая кислота является единственным средством для уменьшения концентрации в крови липопротеина-А. Группа препаратов с содержанием Омеги-3 применяется для лечения гипертриглицеридемии. Также больным назначают ингибиторы липазы желудочно-кишечного тракта. Препарат орлистат способствует прекращению процесса всасывания жиров и калорий.
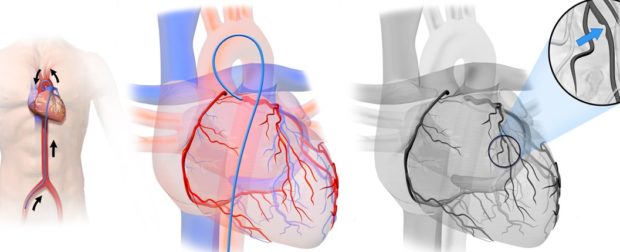
Хирургические методы
При стенозе и окклюзии артерии используют такие хирургические методы, как стентирование и коронарная ангиопластика и аорто-коронарное шунтирование. Из ангиохирургических методов обычно используют протезирование сосудов и эндартерэктомию.
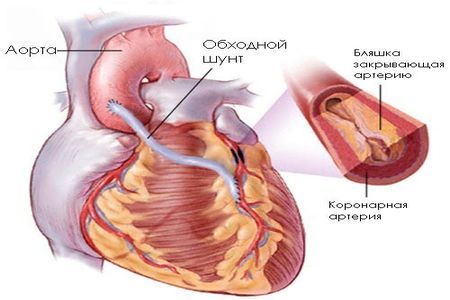
Хирургическое вмешательство необходимо в случае, когда болезнь находится в запущенном состоянии и уже не поддается медикаментозному лечению и угрожает жизни человека. Решение о проведение операции принимает врач-кардиолог после диагностики и дополнительного обследования у кардиохирурга.
Народные способы лечения
Средства народной медицины назначают в дополнение к традиционной терапии на ранних стадиях болезни. При атеросклерозе сосудов сердца эффективны:
- настойка из листьев подорожника на кипятке;
- настойка чеснока на водке;
- настойка шиповника на водке;
- отвар из душицы,листьев ежевики, девясила и пастушьей сумки;
- настой из листьев и стеблей земляники, крапивы, мелиссы и одуванчика;
- отвар из клевера, рябины и календулы.
Принимать лекарственные настойки и отвары можно только после консультации с врачом. Компоненты трав могут усиливать или ослаблять действие медикаментов, а также стать причиной появления аллергической реакции.

Осложнения и последствия
При своевременном обращении к врачу на ранних стадиях заболевания вероятность развития осложнений минимальна. Заболевание поддается медикаментозному лечению и не имеет фатального прогноза. Если болезнь (особенно форма атеросклероза венечных артерий сердца) перешла в хроническую стадию, то повышается риск развития инфаркта или ишемической болезни, аневризмы аорты или инсульта.
Диета при атеросклерозе
Лечение и профилактика атеросклероза подразумевает постоянную диету, ограничивающую поступление в организм жиров животного происхождения. Важно не только подсчитывать ежедневное количество калорий, но и составить меню так, чтобы:
- количество белков не превышало 15%;
- количество жиров не превышало 30%;
- количество углеводов не превышало 55%.
При составлении меню необходимо заменить жирные сорта мяса рыбой, птицей или бобовыми. Молоко и молочные продукты разрешены только обезжиренные. Обязательно в рацион нужно включить продукты, содержащие полиненасыщенные и мононенасыщенные жирные кислоты (морепродукты, растительные масла). Больным атеросклерозом рекомендуют включить дважды в неделю блюда из жирной морской рыбы (тунец, лосось).

Исключить из питания необходимо крепкие и газированные напитки, консервированные продукты, фаст-фуд, мучные и колбасные изделия. В рационе важное место нужно отвести свежим овощам (кроме картофеля) и фруктам, бобовым, крупам (кроме риса), а также орехам и хлебу из твердых сортов пшеницы.
Профилактика заболевания
Профилактические меры необходимо поддерживать после болезни на протяжении всей жизни, а также тем, у кого в роду выявлены случаи заболевания атеросклерозом.
Необходимо придерживаться здорового образа жизни, включающего:
- постоянный контроль за весом;
- правильное питание;
- повышение физической активности;
- соблюдение режима отдыха и работы;
- отказ от вредных привычек;
- снижение уровня стресса.
Для снижения риска развития болезни необходимые долгие прогулки на свежем воздухе, положительный эмоциональный климат на работе и дома, продолжительный сон. Также рекомендуется регулярно проходить обследование на выявление ранних симптомов и для контроля уровня холестерина и липопротеинов низкой плотности в крови.

Атеросклероз сосудов сердца — опасное заболевание, неправильное или несвоевременное лечение которого может закончиться смертью от остановки сердца или разрыва аорты. Симптомы и лечение зависят от стадии болезни, возраста пациента и наличия хронических заболеваний (гипертония, сахарный диабет, почечная недостаточность и т.д.). При благоприятном течении болезни эффективна медикаментозная терапия в сочетании с диетой и посильными физическими нагрузками. В сложных случаях и при обширном поражении, когда возникает угроза для жизни, прибегают к хирургическому вмешательству.
Источник


