Болезни органов дыхания и профилактика бронхиальная астма
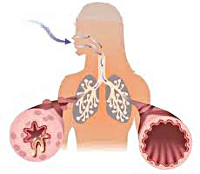
Бронхиальная астма — это хроническое аллергическое заболевание органов дыхания, характеризующееся обратимой обструкцией дыхательных путей, приступами одышки из-за спазма гладкой мускулатуры бронхиол.
При бронхиальной астме наблюдаются периодические приступы кашля, затруднения дыхания или приступы удушья.
У детей выделяют две формы бронхиальной астмы — 1) аллергическая, или атопическая, и 2) неаллергическая, или эндогенная. Бронхиальная астма относится к распространённым хроническим заболеваниям детей, и, по данным Н. П. Шабалова (2010), частота её продолжает расти, составляя 50—60% среди всех хронических заболеваний органов дыхания в детском возрасте. Развитию заболевания способствуют неблагоприятные метеорологические, физические, наследственные и психогенные факторы.
Изучение эпидемиологии бронхиальной астмы по программе ISAAC (Интернациональное изучение астмы и аллергии у детей) выявило различную частоту её среди детей разных континентов (от 5 до 15% в России, 3—6% в Греции и Китае, до 25—30% в Англии и Канаде). В 2010 г. по Брестской области зарегистрировано 7 763 случая бронхиальной астмы у взрослого населения или 703,9 на 100 тыс. населения. В 2011 г. зарегистрировано 8 304 случая, или 747,1 на 100 тыс. населения.
В более 50% случаев бронхиальная астма у детей начинается в возрасте до трёх лет и 80% — в возрасте до шести лет.
Этиология
Исследованиями учёных-педиатров установлено, что чаще всего в основе заболевания лежит наследственная предрасположенность к аллергии. Повышенную чувствительность (сенсибилизацию) организма вызывают домашняя пыль, пыльца цветков, травы, шерсть, волосы, перхоть человека и животных.
Способны вызывать аллергию яйца куриные, курятина, мёд, земляника, клубника, томаты и др. В зонах экологического неблагополучия распространённость бронхиальной астмы в 2,5 раза выше, чем в среднем по России. А вот в высокогорных районах и районах Крайнего Севера заболеваемость бронхиальной астмой у детей значительно ниже, чем в среднем по стране.
Установлено, что это обусловлено отсутствием в питании консервированных продуктов, в жилище — отделочных материалов, выделяющих формальдегиды, и средств бытовой химии, пестицидов и инсектицидов. Ежегодно расширяется перечень медикаментов с индивидуальной непереносимостью. Большую роль в развитии аллергии у ребёнка играют биологические факторы — бактерии, грибки и вирусы.
Возникновению бронхиальной астмы у ребёнка способствуют нерациональное питание, курение, алкоголизм матери, даже гастроэзофагальный рефлюкс в период беременности.
У взрослого населения, кроме фактора аллергии, в патогенезе бронхиальной астмы отмечают неблагоприятное влияние пылевого фактора и прогноз зависит от физико-химических свойств пыли и уровня запылённости.
В 2009 г. в Российской Федерации на работах в условиях повышенной запылённости и загазованности воздуха рабочей зоны было занято более 2 млн 822 тыс. человек. Особенно опасны гаптены — аллергены второй группы, которые имеют небольшие молекулы. К ним относятся металлы (никель, марганец, платина), формалин, эпихлоргидрин, диизоционаты, которые при попадании в организм модифицируют структуру его белков, превращая их в аллергены.
Обострение заболевания могут вызывать эмоциональное напряжение, высокие физические нагрузки, неблагоприятные погодные условия.
Патогенез
При бронхиальной астме наблюдается хроническое аллергическое воспаление бронхов, сформировавшееся при хроническом бронхите или постоянном воздействии неблагоприятных факторов внешней среды, вызывающих аллергическую реакцию. У больного постепенно формируется гиперреактивность бронхов и обструкция дыхательных путей.
Выделяют раннюю и позднюю фазы в течении аллергической реакции при бронхиальной астме.
После контакта с аллергеном, через несколько минут, развивается ранняя фаза, которая сопровождается бронхоспазмом, отёком слизистой оболочки бронхов, выделением вязкого секрета, образующего слизистые «пробки», что ведёт к обструкции маленьких бронхов (бронхиол).
Позднюю фазу можно наблюдать через три—четыре часа после воздействия аллергена. В эту фазу формируется аллергическое воспаление бронхов. Оно сопровождается слущиванием эпителия и вовлечением в процесс глубоких слоёв слизистой оболочки с необратимой обструкцией бронхов.
Выявлена гиперреактивность бронхов к физическим нагрузкам у 63,4% больных бронхиальной астмой.
Клиника бронхиальной астмы
Для бронхиальной астмы характерно циклическое течение с периодами обострения и ремиссии. Обычно приступы астмы начинаются с предвестников, которые могут длиться от нескольких часов до двух—трёх дней. В этот период у больного развивается беспричинная депрессия, раздражительность, нарушение сна. Больной жалуется на головную боль, зуд в носу.
У некоторых больных в период предвестников отмечается эйфория, они хохочут, поют. Затем внезапно появляются серозные выделения из носа, чихание и сухой мучительный кашель. После этого начинается приступ удушья, чаще приступы начинаются ночью или в 4—6 часов утра. Больной находится в состоянии тревоги, ему не хватает воздуха от сдавления в груди, появляется сильная головная боль, локализующаяся в лобных долях.
Вдох у больного короткий, а выдох в два—четыре раза длиннее вдоха и сопровождается слышными на расстоянии свистящими хрипами. Больные принимают вынужденное положение — сидят, склонившись вперёд, локтями опираются на колени, лицо испуганное, бледное с синюшным оттенком, всё тело покрыто холодным потом.
У больного постепенно набухают шейные вены, он беспрерывно надрывно кашляет, при этом ртом всё более набирает воздуха в лёгкие, а выдох затруднён, поэтому грудная клетка находится в состоянии максимального вдоха. У больных появляется блеск склер, повышается артериальное давление, появляется тахикардия.
В конце приступа выделяется густая вязкая или пенистая мокрота, что свидетельствует об окончании приступа. Кстати, приступ может купироваться самостоятельно. Продолжительность приступа колеблется от 20 до 40 минут и может продолжаться даже несколько часов. Такой продолжительности приступ называют астматическим статусом.
Имеется особенность течения приступа у детей первого года жизни, когда бывает не бронхоспазм, а заполнение бронхов секретом, поэтому приступ удушья развивается медленно и протекает дольше.
Заболевание может протекать в лёгкой форме, средней тяжести и в тяжёлой форме.
При лёгкой форме приступы бывают один-два раза в месяц, они непродолжительные и легко купируются. В промежутках между приступами состояние больного удовлетворительное, чаще отсутствуют признаки нарушения функции дыхания.
При среднетяжёлой форме приступы повторяются три-четыре раза в месяц и протекают с нарушениями функции внешнего дыхания и кровообращения. Ремиссия продолжается в пределах 2,5—3 месяцев.
Тяжёлая форма бронхиальной астмы изнуряет больного, так как приступы повторяются еженедельно и могут повторяться каждый день. Приступы удушья длительные, с развитием астматического состояния. Если не удаётся купировать приступ в течение 6—8 часов, нарастают явления дыхательной недостаточности, эмфиземы, выслушиваются множественные разные (сухие и влажные) хрипы с последующим резким ослаблением дыхания.
При тяжёлой форме бронхиальной астмы иногда развивается гипоксемическая кома. При коме у больного наблюдается крайне тяжёлое состояние, отсутствует сознание, видимые слизистые оболочки и кожные покровы бледные, с синюшным оттенком, дыхание становится поверхностным, падает артериальное давление и сердечная деятельность.
У детей бронхиальная астма опасна осложнениями. Может наступить в будущем деформация грудной клетки, бронхоэктатическая болезнь, эмфизема. Очень опасны обострения, при которых может развиться асфиксия, ателектаз лёгкого, пневмоторакс, острая сердечная недостаточность, пневмония.
Доврачебная помощь и лечение бронхиальной астмы
В случае приступа больному обеспечивается немедленная помощь. Необходимо усадить больного с упором на руки, успокаивать, обеспечить доступ свежего воздуха. Из дозирующего аэрозольного ингалятора больной вдыхает беротек Н, сальбутамол, беродуал, фенотерол, тербуталин. Можно воспользоваться теофиллинами короткого действия: эуфиллин, аминофиллин.
При среднетяжёлом или тяжёлом приступе рекомендуется вызывать бригаду скорой помощи, врачи которой добавят к применённым средствам подкожно адреналин и комбинированные препараты более длительного действия. Больного с тяжёлым приступом при развитии астматического состояния транспортируют в отделение интенсивной терапии.
Главное звено в обеспечении здоровья больного бронхиальной астмой заключается в исключении действия аллергенов. Необходимо беречься от переохлаждений, заболеваний острыми респираторными инфекциями. В целях профилактики приступов рекомендуется использование кондиционеров в квартире, устранение источников постельной пыли и плесени.
Необходимо наладить рациональное питание с исключением из рациона курятины, мёда, яиц, орехов, газированных напитков, земляники, подсолнечного масла, варёных колбасных изделий и сосисок (в рецептуру которых входит яичный порошок), консервы и копчёности.
К типичным ошибкам базисной терапии бронхиальной астмы относятся применение препаратов, не соответствующих степени тяжести заболевания, использование потенциально токсичных препаратов. Например, можно использовать аминофиллин вместо сальбутанола.
Проводится комплексное лечение с учётом тяжести заболевания. Длительно проводится противовоспалительная терапия, при необходимости добавляются бронхорасширяющие препараты и, при тяжёлой форме бронхиальной астмы, добавляют кортикостероиды. Лечение включает коррекцию иммунитета, применение гипосенсибилизирующей терапии, санацию очагов хронической инфекции и интоксикации.
Ребёнок-дошкольник и родители больного ребёнка, а также дети школьного возраста должны знать признаки бронхоспазма и последовательность действий в случае возникновения приступа. Школьники и родители должны уметь оценивать функцию внешнего дыхания с помощью пикфлоуметра. С помощью этого прибора выявляются признаки начинающегося спазма бронхов до появления клинических симптомов приступа бронхиальной астмы.
Методика измерения: ребёнок после глубокого вдоха должен обхватить мундштук пикфлоуметра губами и сделать выдох не через нос, а в аппарат. На шкале прибора отмечается результат, который сравнивается с данными таблицы стандартных значений. Рекомендуется проводить измерение пиковой объёмной скорости (ПОС) ежедневно утром и вечером, до и после приёма лекарств, в одно и то же время.
По показателям ПОС определяется тяжесть заболевания и правильность подобранного врачом лечения. Рекомендуется ведение «Дневника наблюдения», который помогает самим родителям определять тяжесть заболевания. По согласованию с лечащим врачом, ребёнку добавляется приём необходимых препаратов. Во время приступа для ингаляций используются бронхолитики, гормоны и средства базисной терапии в виде аэрозолей, порошкообразных и жидких лекарственных средств.
Желательно иметь небулайзеры, которые используются для детей раннего возраста, а также при отсутствии самостоятельного дыхания у ребёнка. Это приспособления, обеспечивающие поступление раствора лекарственного средства в смеси с кислородом через маску под давлением.
Небулайзеры также используются и для детей школьного возраста. (тогда применяется прибор с прерывателем). На вдохе препарат из прибора поступает в дыхательные пути, а во время выдоха распыление прекращается нажатием на кнопку. Для распыления используют препараты беротек, беродуал, вентолин-небулы, атровент и др.
Спейсер — это приспособление, увеличивающее пространство для преобразования аэрозоли в мелкодисперсное состояние, что позволяет доставить лекарственное вещество непосредственно в бронхиолы и уменьшить его местное раздражающее действие. Детям школьного возраста можно использовать спейсеры без маски, их называют дозированными аэрозольными ингаляторами (при их применении требуется уметь регулировать синхронность дыхания с ингаляцией).
В настоящее время широкое распространение получили сухие порошкообразные ингаляторы, имеющие автоматическую регуляцию ингаляции на вдохе. Это дискхалеры, аутохалеры и турбохалеры; уже имеются приспособления для ингаляций порошка в капсулах — спинхалеры. Средства для ингаляций обладают местным раздражающим действием, поэтому рекомендуется после ингаляции полоскать рот, а после использования масок мыть лицо.
В комплекс мероприятий по профилактике бронхиальной астмы входят борьба с загрязнением окружающей среды; своевременная санация очагов инфекции; предупреждение острых респираторных заболеваний; своевременное лечение заболеваний носоглотки, трахеи, бронхов; дыхательная гимнастика; гипнотерапия; иглотерапия; обеспечение необходимых условий труда и отдыха.
К. С. Тристень
Опубликовал Константин Моканов

Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
Общие сведения
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
Причины
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Патогенез
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
Классификация
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Симптомы бронхиальной астмы
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
Осложнения
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагностика
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Лечение бронхиальной астмы
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Прогноз и профилактика
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.