Аускультативный признак острого бронхита
Под термином «острый бронхит» понимается патологический процесс воспалительного характера. Поражение бронхиального дерева чаще всего происходит на фоне активной жизнедеятельности вирусов. В роли провоцирующего фактора может выступить и регулярный контакт организма с токсичными соединениями. Признаки острого бронхита схожи с клиническими проявлениями простудных заболеваний, в связи с чем некоторые люди несвоевременно обращаются к врачу. Между тем игнорирование патологии приводит к переходу воспаления в хроническую форму. Лечением недуга занимаются пульмонологи. Именно к специалистам данного профиля и нужно обращаться при появлении признаков острого бронхита.
Этиология и патогенез
Проникновение повреждающего агента в организм происходит вместе с вдыхаемым воздухом, реже — лимфогенным или гематогенным путем. В результате в бронхах запускается процесс развития воспаления. Оно сопровождается набуханием слизистой оболочки, гиперемией и, соответственно, нарушением проходимости. Через некоторое время начинает образовываться слизистый или гнойный секрет. Кроме того, для острого бронхита характерны дегенеративные изменения в реснитчатом эпителии. При тяжелых формах недуга в патологический процесс вовлекается не только слизистая оболочка, но и глубоко расположенные ткани.
Бронхит — заболевание инфекционной природы. Возбудитель передается воздушно-капельным путем. Основные причины развития недуга:
- Активная жизнедеятельность бактерий (стрепто-, пневмо- и стафилококков).
- Вирусы (респираторный синцитиальный, гриппа и пр.).
- Жизнедеятельность атипичных представителей (например, микоплазм и хламидий).
- Грибки.
- Наличие патологий хронического характера, особенно заболеваний органов дыхательной системы.
Провоцирующими являются следующие факторы:
- Значительное ослабление иммунитета.
- Профессиональная деятельность, связанная с регулярным контактированием организма с токсичными соединениями.
- Горячий или, напротив, слишком холодный воздух.
- Пыль.
- Дым.
- Хлор.
- Пары щелочей и кислот.
- Сероводород.
- Табакокурение.
- Употребление спиртосодержащих напитков.
- Склонность к возникновению аллергических реакций.
- Генетическая предрасположенность.
- Частые эпизоды переохлаждения организма.
- Перенесенные в прошлом тяжелые патологии.
- Несбалансированное питание.
Согласно статистическим данным, чаще всего признаки острого бронхита диагностируются у детей и лиц старше 50 лет.

Классификация
Патология имеет несколько видов. Острый бронхит классифицируется по следующим признакам:
- По этиологическому фактору. Недуг может иметь инфекционную, неинфекционную и смешанную природу.
- По механизму развития. Бронхит может быть первичным или вторичным. В последнем случае патология является следствием иных имеющихся заболеваний.
- По локации поражения (бронхиолит, трахеобронхит).
- По характеру воспалительного процесса. Заболевание может быть гнойным или катаральным.
- По характеру нарушения вентиляционного процесса. Выделяют необструктивный и обструктивный острый бронхит. Симптомы в первом случае практически отсутствуют, так как процесс вентиляции легких практически не нарушается. При обструктивной форме происходит поражение мелких бронхов и бронхиол.
- По характеру течения. Заболевание может быть затяжным или рецидивирующим.
Лечением патологии любого типа должен заниматься пульмонолог. Игнорирование признаков острого бронхита нередко приводит к развитию осложнений, представляющих опасность не только для здоровья, но и для жизни пациента.
Клинические проявления
Симптомы и их выраженность напрямую зависят от провоцирующего фактора и степени поражения тканей. Для патологии характерно острое начало, сопровождающееся признаками интоксикации и поражения дыхательных путей. Бронхиту предшествуют симптомы ОРВИ. Больной жалуется на заложенность носа, боль и першение в горле.
Основным симптомом острого бронхита является кашель. Он появляется сразу и сохраняется длительное время. Как правило, кашель носит приступообразный характер. Он звучный и грубый, реже лающий. Во время кашля усиливается интенсивность болезненных ощущений в области грудины. Следствием перенапряжения мышечной ткани в данной зоне является появление дискомфорта в брюшной стенке.
Первым признаком острого бронхита у взрослых и детей является сухой кашель. Через некоторое время начинает происходить отделение вязкой и скудной мокроты. Затем характер патологического секрета меняется. Через несколько дней мокрота становится вязкой. Она может иметь слизистый или гнойный характер. Отделяется она гораздо легче, чем на начальном этапе развития патологии.
Иные признаки заболевания острым бронхитом:
- Осиплость голоса.
- Повышение температуры тела, как правило, до субфебрильных показателей.
- Быстрое наступление утомления.
- Слабость.
- Головная боль.
- Чрезмерное потоотделение.
- Болезненные ощущения в области спины и в нижних конечностях.
Интенсивность клинических симптомов острого бронхита усиливается при отсутствии своевременного лечения. Воспалительный процесс переходит на бронхиолы, в результате чего сужаются просветы дерева, развивается тяжелый обструктивный синдром, нарушается газообмен и кровообращение.
Признаки заболевания на данном этапе:
- Лихорадка.
- Цианоз.
- Бледность кожных покровов.
- Выраженная одышка.
- Мучительный кашель, сопровождающийся отхождением слизистой скудной мокроты.
- Возбуждение, внезапно сменяющееся сонливостью и вялостью.
- Снижение показателя артериального давления.
- Тахикардия.
Если бронхит имеет аллергическую природу, возникает обструктивный синдром, сопровождающийся приступообразным кашлем с выделением стекловидной светлой мокроты. После контакта с токсичными соединениями развивается ларингоспазм. Больные жалуются на чувство стеснения в груди, мучительный кашель и удушье.
Признаки острого бронхита у детей такие же, как и у взрослых. Но малыши переносят заболевание гораздо тяжелее.

Аускультативные признаки острого бронхита
При возникновении первых тревожных симптомов необходимо обратиться к пульмонологу. Врачу необходимо предоставить информацию относительно всех имеющихся симптомов, их выраженности и длительности.
После опроса врач приступает к осмотру пациента. Специалист в обязательном порядке прослушивает состояние дыхательных путей.
Аускультативные признаки острого бронхита:
- Шумы. Они могут быть как здоровыми, так и патологическими. При расширении альвеол и растяжении их стенок слышен мягкий дующий звук. Чуть громче слышится бронхиальное дыхание. Данные шумы считаются нормальными. Основным аускультативным признаком острого бронхита у взрослых и детей являются влажные хрипы. Во всех случаях хорошо слышится булькающий и хрипящий звук.
- Усиление на выдохе альвеолярного дыхания. Характерно для обструктивного бронхита. Данное состояние обусловлено затрудненным прохождением воздуха и напряжением альвеолярных стенок.
После осуществления аускультации врач может провести бронхофонию. Суть метода заключается в том, чтобы оценить не дыхание, а характер звуков, издаваемых во время него. Врач просит произвести пациента шепотом слова, содержащие буквы «ч» и «р». У здорового человека звуки очень тихие. Их проходимость при остром бронхите значительно ухудшается.

Лабораторная диагностика
На основании результатов опроса и осмотра врач оформляет направление на обследование. Лабораторная диагностика острого бронхита включает в себя следующие пункты:
- Проведение общего анализа крови. Исследование назначается с целью подтверждения или исключения наличия в организме воспалительного процесса. При бронхите увеличивается количество лейкоцитов и незначительно повышается показатель СОЭ.
- Проведение биохимического анализа крови. Клинически значимым показателем является количество С-реактивного белка. Он считается своеобразным маркером воспалительного процесса. Чем выше его показатель, тем тяжелее течение патологии. Кроме того, признаком острого бронхита является повышение альфа-2-глобулинов.
- Исследование мочи. Его проводят с целью оценки работы почек на фоне имеющегося воспалительного процесса. Кроме того, в процессе интерпретации результатов анализа врач может выявить всевозможные осложнения бронхита.
- Микроскопическое исследование мокроты. При бронхите в патологическом секрете обнаруживается большое количество нейтрофилов, погибшие эпителиальные клетки и макрофаги. При обструктивной форме заболевания выявляются спирали Куршмана.
- Бактериологическое исследование мокроты. Анализ позволяет выявить возбудителя заболевания.
На основании полученных данных врач может подобрать пациенту наиболее эффективные антибиотики.
Инструментальная диагностика
Заподозрить наличие бронхита специалист может уже во время проведения аускультации. Для подтверждения или исключения диагноза пульмонолог оформляет направление на рентген.
Признаки острого бронхита:
- В легких хорошо просматривается скопление патологических жидкостей.
- Мелкие кровеносные сосуды на снимке не визуализируются.
- Корень легкого приобретает расплывчатый вид. Кроме того, он увеличен и деформирован.
В тяжелых случаях на рентген-снимке отсутствуют кровеносные сосуды, а легочный рисунок очень сильно изменен.
При необходимости врач назначает дополнительные исследования (пневмотахографию, пикфлоуметрию, спирографию).
Медикаментозная терапия
Независимо от выраженности признаков острого бронхита, с лечением взрослых и детей затягивать нельзя. Это чревато развитием опасных для жизни осложнений.
Первостепенной мерой лечения бронхита является прием антибиотиков. Врачи назначают следующие средства:
- Аминопенициллины. К ним относятся: «Амоксиклав», «Аугментин», «Амоксициллин».
- Макролиды. Примеры средств: «Сумамед», «Макропен».
- Фторхинолоны. Чаще всего врачи назначают «Левофлоксацин».
- Цефалоспорины. Например, «Цефазолин».
Выбор антибиотика осуществляется врачом на основании результатов диагностики. На начальных этапах развития назначается их пероральный прием. В тяжелых случаях показано инъекционное введение препарата.
Кроме того, лечение патологии подразумевает прием противовирусных и отхаркивающих препаратов, а также бронходилататоров и поливитаминных комплексов. Во время терапии необходимо соблюдать постельный режим.

Дыхательная гимнастика
Назначается с целью устранения застоя мокроты, а также восстановления слизистой оболочки. Наиболее широкое применение получила дыхательная гимнастика по Стрельниковой. Ее суть заключается в том, что вдохи нужно делать через нос, при этом они должны быть активными и громкими. Выдыхать же нужно пассивно и бесшумно. Делать это можно посредством и носа, и рта.
Дыхательной гимнастикой можно заниматься в любом положении. Она показана со второго дня приема антибактериальных средств.
Народные методы лечения
Использование нетрадиционных способов значительно повышает эффективность медикаментозной терапии. Но важно помнить о том, что нельзя рассматривать народные методы в качестве основного лечения острого бронхита.
Наиболее действенные рецепты:
- Паровые ингаляции. Сварить несколько клубней картофеля. Извлечь их из емкости. Дать жидкости немного остыть. В течение нескольких минут дышать над водой, в которой варились клубни. Если не дать жидкости немного остыть, можно значительно ухудшить течение заболевания.
- Взять в равных пропорциях душицу, чабрец, липу, мать-и-мачеху, солодку и подорожник. Тщательно смешать предварительно высушенные и измельченные компоненты. Взять 1 ст. л. сбора и залить его 500 мл кипятка. Дать настояться в течение 2 часов. Пить мелкими глотками в течение дня.
- Мелко измельчить одну среднюю головку лука. Смешать его с медом в пропорции 3:1. Дать настояться 3-4 часа. Принимать по 1 ч. л. дважды в день. Лук можно заменить чесноком. Не рекомендуется принимать данное средство лицам, страдающим от хронических патологий органов пищеварительной системы.
Любое народное средство является потенциальным аллергеном. При возникновении признаков нежелательной реакции лечение заболевания нетрадиционными методами необходимо прекратить.

В заключение
Под термином «острый бронхит» понимается воспалительный процесс, поражающий бронхиальное дерево. На начальном этапе развития клинические проявления патологии схожи с симптомами простудных заболеваний. В связи с этим большинство людей обращаются к врачу на этапе развития осложнений. Пульмонолог может поставить предварительный диагноз уже во время первичного приема. Он осуществляет сбор анамнеза и проводит аускультацию. Для подтверждения своих подозрений врач направляет пациента на комплексное обследование. Оно включает как лабораторные, так и инструментальные методы диагностики.
Источник

Острый бронхит – форма диффузного воспаления бронхиального дерева, характеризующаяся повышенной бронхиальной секрецией и нарушением проходимости бронхов. Для острого бронхита характерно резкое начало, респираторные симптомы (насморк, першение в горле, приступообразный кашель с мокротой, боль в груди, одышка, бронхоспазм) и симптомы интоксикации (подъем температуры, головная боль, слабость). В диагностике острого бронхита помогают данные физикального осмотра, рентгенография легких, лабораторные исследования, функциональные тесты, ЭКГ, бронхоскопия. Лечение острого бронхита комплексное консервативное; включает противовирусные, антибактериальные, жаропонижающие, антигистаминные, муколитические, отхаркивающие и спазмолитические препараты, НПВС, глюкокортикоиды, физиотерапию.
Общие сведения
Острый бронхит — широко распространенное заболевание органов дыхания; может развиваться как самостоятельный процесс, когда воспаление ограничено бронхами (первичный бронхит), или осложнять другую имеющуюся патологию (вторичный бронхит). По уровню поражения нижних дыхательных путей острые бронхиты разделяют на: трахеобронхиты, бронхиты с преимущественным поражением бронхов среднего калибра, бронхиолиты. Почти все острые бронхиты относятся к воспалительным процессам диффузного характера; реже они бывают сегментарными (обычно как составляющая другого острого локального воспалительного процесса).
По характеру воспалительного экссудата выделяют катаральные, слизистые, гнойные острые бронхиты. Большинство острых бронхитов носит катаральный характер, гнойные формы заболевания встречаются редко, как правило, при сочетании вирусной и стрептококковой инфекции.
При остром бронхите воспалительный процесс может затрагивать только слизистую оболочку бронхов, в случае же тяжелого течения — поражать более глубокие ткани: подслизистый и мышечный слои. Патологические изменения бронхиальной стенки при остром бронхите характеризуются отеком и гиперемией слизистой оболочки, выраженной инфильтрацией подслизистого слоя с гипертрофией слизисто-белковых желез, увеличением количества бокаловидных клеток, дегенерацией и снижением барьерной функции ресничного эпителия. На внутренней поверхности бронхов отмечается серозный, слизистый или слизисто-гнойный экссудат. Повышенная секреция слизи при остром бронхите приводит к нарушению проходимости мелких бронхов и бронхиол.
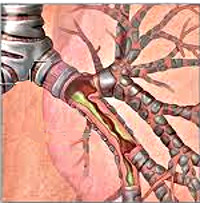
Острый бронхит
Причины
В зависимости от этиологического фактора выделяют острые бронхиты инфекционного, неинфекционного, смешанного и неизвестного генеза. Ведущим механизмом развития острого бронхита является инфекция: возбудителями выступают вирусы (ОРВИ, гриппа и парагриппа, кори, краснухи), реже – бактерии (пневмококк, стафилококк, микоплазмы, хламидии, представители тифопаратифозной группы). Инфекционные агенты могут попадать в бронхи воздушным, гематогенным и лимфогенным путями.
Значимую роль в этиологии острого бронхита играет респираторно-синцитиальная вирусная инфекция, которая в большинстве случаев сопровождается поражением бронхиального дерева. Первичные острые бактериальные бронхиты встречаются нечасто, обычно происходит наслоение вторичной бактериальной инфекции на вирусную вследствие активации условно-патогенной микрофлоры верхних дыхательных путей.
Причиной неинфекционных острых бронхитов становятся физические и химические факторы (пыль, дым, холодный или горячий сухой воздух, хлор, аммиак, сероводород, пары кислот и щелочей). Кроме того, острый бронхит может развиваться при сочетании инфекции и действия физико-химических раздражителей. Острые аллергические бронхиты возникают, как правило, у генетически предрасположенных к аллергическим реакциям пациентов.
Факторами, снижающими общую и местную резистентность организма и способствующими возникновению острого бронхита, являются частые переохлаждения, вредные условия труда, курение и алкоголизм, очаги хронической инфекции в носоглотке и нарушение носового дыхания, застойные явления в малом круге кровообращения, перенесенные тяжелые заболевания, нерациональное питание. Острый бронхит чаще наблюдается в детском и пожилом возрасте.
Воспалительный процесс при остром бронхите вирусной этиологии начинается обычно в верхних дыхательных путях: носоглотке, миндалинах, постепенно распространяясь на гортань, трахею, и далее на бронхи. Активация условно-патогенной микрофлоры отягощает катаральные и инфильтративные изменения слизистой оболочки бронхов, обуславливая затяжное течение или осложнения острого бронхита.
Симптомы острого бронхита
Особенности клинической картины острого бронхита зависят от причинного фактора, характера, распространенности и степени выраженности патологических изменений, уровня поражения бронхиального дерева, тяжести течения воспалительного процесса.
Для заболевания характерно острое начало с признаками поражения верхних и нижних дыхательных путей, интоксикацией. Острому бронхиту инфекционной этиологии предшествуют симптомы ОРВИ — заложенность носа, насморк, першение и боль в горле, осиплость голоса. Развитие общей интоксикации при остром бронхите проявляется ознобом, повышением температуры тела до субфебрильных значений, слабостью, быстрой утомляемостью, головной болью, потливостью, болью в мышцах спины и конечностей. При легком течении острого бронхита температурной реакции может не быть. Острый бронхит, вызванный возбудителями кори, краснухи и коклюша сопровождается симптомами, характерными для основного заболевания.
Ведущим симптомом острого бронхита является сухой болезненный кашель, который появляется с самого начала и держится на протяжении всего заболевания. Кашель – приступообразный, грубый и звучный, иногда «лающий», усиливающий чувство саднения и жжения за грудиной. Вследствие перенапряжения грудных мышц и спастического сокращения диафрагмы при надсадном кашле появляются боли в нижнем отделе грудной клетки и брюшной стенке. Кашель сопровождается отделением сначала скудной и вязкой мокроты, затем характер мокроты постепенно меняется: она становится менее вязкой и легче отходит, может иметь слизисто-гнойный характер.
Тяжелое и затяжное течение острого бронхита наблюдается при переходе воспалительного процесса с бронхов на бронхиолы, когда резкое сужение или даже закрытие бронхиолярного просвета приводит к развитию тяжелого обструктивного синдрома, нарушению газообмена и кровообращения. При присоединении к острому бронхиту бронхиолита состояние больного внезапно ухудшается: отмечается лихорадка, бледность кожи, цианоз, резкая одышка (40 и более дыханий в мин.), мучительный кашель со скудной слизистой мокротой, сначала возбуждение и беспокойство, затем симптомы гиперкапнии (вялость, сонливость) и сердечно-сосудистой недостаточности (снижение АД и тахикардия).
Для острого аллергического бронхита характерна связь заболевания с воздействием аллергена, выраженный обструктивный синдром с приступообразным кашлем, выделением светлой стекловидной мокроты. Развитие острого бронхита, вызванного вдыханием токсических газов, сопровождается стеснением в груди, лариногоспазмом, удушьем и мучительным кашлем.
Диагностика острого бронхита
Диагноз острого бронхита ставится терапевтом или пульмонологом на основании клинических проявлений, а также данных лабораторных и инструментальных исследований. При обследовании пациента необходимо учитывать, что острый бронхит может быть проявлением различных инфекционных заболеваний (кори, коклюша и др.).
Аускультативные данные при остром бронхите характеризуются жестким дыханием по обструктивному типу, рассеянными сухими хрипами. При накоплении в бронхах жидкого секрета могут выслушиваться влажные мелкопузырчатые хрипы, исчезающие после энергичного откашливания мокроты. При остром аллергическом бронхите наблюдается отсутствие слизисто-гнойной и гнойной мокроты, склонность к аллергическим реакциям в анамнезе.
С целью диагностики острого бронхита выполняют общий, биохимический и иммунологический анализы крови, общий анализ мочи, рентгенографию легких, бронхоскопию, исследование функции внешнего дыхания (спирометрию, пикфлоуметрию), ЭКГ и ЭХОКГ, посев мокроты на микрофлору. Функциональные параметры внешнего дыхания при остром бронхите показывают нарушение легочной вентиляции по обструктивному типу. Изменения картины крови включают нейтрофильный лейкоцитоз, ускорение СОЭ; а в случае аллергического генеза заболевания – повышение количества эозинофилов.
Рентгенологическое исследование в случае острого бронхита вирусной этиологии выявляет умеренное расширение и нечеткость рисунка корней легких, при затяжном течении помогает обнаружить присоединение осложнений (бронхиолита, пневмонии). Дифференциальную диагностику острого бронхита проводят с бронхопневмонией, милиарным туберкулезом легких.
Лечение острого бронхита
В большинстве случаев лечение острого бронхита проводится в амбулаторных условиях, только при тяжелом течении заболевания (например, с выраженным обструктивным синдромом или осложненного пневмонией) необходима госпитализация в отделение пульмонологии.
При остром бронхите, сопровождающемся лихорадкой или субфебрилитетом, показан постельный режим, с соблюдением диеты и обильным питьем (подогретые щелочные минеральные воды, травяные настои), запрет на курение. Помещение, где находится больной острым бронхитом, должно часто и хорошо проветриваться с поддержанием высокой влажности воздуха. При болях в грудной клетке следует использовать согревающие компрессы, горчичники, банки на область грудины, межлопаточную область, горчичные ножные ванны.
В лечении острого бронхита на фоне ОРВИ применяют противовирусную терапию (интерферон, ремантадин), жаропонижающие, болеутоляющие препараты, НПВС. Антибиотики или сульфаниламиды назначаются только при вторичной бактериальной инфекции, при затяжном течении острого бронхита, при ярко выраженной воспалительной реакции.
В случае сухого мучительного кашля при остром бронхите в первые дни заболевания принимают кодеин, дионин, либексин, подавляющие кашлевой рефлекс. При увеличении выделяемой мокроты для ее разжижения и улучшения дренажной функции показаны муколитические и отхаркивающие средства: настой травы термопсиса, алтея, бромгексин, амброксол, паровые щелочные ингаляции. Рекомендуется прием витаминов, иммуномодуляторов. При обструкции для снятия бронхоспазма используют адренолитики (эфедрин), спазмолитики (эуффилин, папаверин), по показаниям — стероидные гормоны (преднизолон). При необходимости проводят интенсивную терапию острой сердечной и дыхательной недостаточности.
При остром бронхите широко применяют физиотерапевтические методы (УФО, индуктотермию межлопаточной области, диатермию грудной клетки, УВЧ), ЛФК, вибрационный массаж. В терапии острого аллергического бронхита используют антигистаминные препараты ( клемастин, хлоропирамин, мебгидролин), кромогликат натрия, кетотифен, в тяжелых случаях показаны глюкокортикоиды.
Неосложненный острый бронхит, как правило, в течение 2 – 3 недель заканчивается клиническим выздоровлением, при этом восстановление функциональных показателей (функции внешнего дыхания и бронхиальной проходимости) происходит в течение месяца. При затяжном течении острого бронхита клиническое выздоровление наступает медленнее, примерно через 1 -1,5 месяца от начала заболевания.
Осложнения острого бронхита
К осложнениям острого бронхита относятся облитерирующий бронхиолит, бронхопневмония, астматический бронхит, в случае тяжелого течения у пожилых и ослабленных пациентов возможна острая дыхательная и сердечная недостаточность. Регулярно повторяющиеся острые бронхиты способствуют переходу заболевания в хроническую форму, при прогрессировании которой возможно развитие ХОБЛ, бронхиальной астмы, эмфиземы легких.
Прогноз и профилактика острого бронхита
При остром катаральном бронхите прогноз благоприятный, заболевание заканчивается, как правило, полным восстановлением структуры слизистой оболочки бронхов и абсолютным выздоровлением. В случае острого гнойного бронхита или развития бронхиолита, прогноз ухудшается в связи с остаточным фиброзным утолщением бронхиальной стенки и сужением просвета бронхов. Нарушение дренажной функции и деформация бронхиального дерева при остром бронхите способствуют затяжному течению заболевания и его хронизации.
Профилактика острого бронхита должна заключаться в устранении возможной причины заболевания (соблюдении санитарно-гигиенических норм на производстве, ликвидации запыленности и загазованности, отказе от курения и злоупотребления алкоголем, своевременном лечении хронических инфекций и заболеваний дыхательных путей, предупреждение ОРВИ, переохлаждений), повышении сопротивляемости организма.
Источник


