Атеросклероз венечных артерий сердца это
Атеросклероз венечных артерий опасен своими осложнениями и симптомами. Если вовремя не обратиться за помощью и не пройти курс лечения, болезнь может закончиться летальным исходом. Лечение выбирается в зависимости от степени пораженности, и может быть как медикаментозным, так и операционным.
Поражение аорты
Атеросклероз аорты — заболевание сердечно-сосудистой системы, для которой характерно поражение сосудов. Оно происходит из-за отложения холестериновых бляшек на внутренней поверхности стенки и может развиваться в любом отделе кровеносной системы. Обычно оно поражает область дуги, которая соединят грудной и восходящий отдел. Болезнь делят на 2 группы: стенозирующую и нестенозирующую. Для первой характерны отложения на стенах артерий, для второй — на стенках сосудов.
Нестенозирующий вид диагностируют, когда липидные отложения распространены по всей длине сосуда и оставляют свободным более половины диаметра кровотока. Стенозирующий тип атеросклероза наблюдается, когда бляшками закрыта большая часть просвета внутри сосуда. Это приводит к сокращению кровотока, сужению и закупорке артерии, может спровоцировать развитие ишемии и некроза тканей.
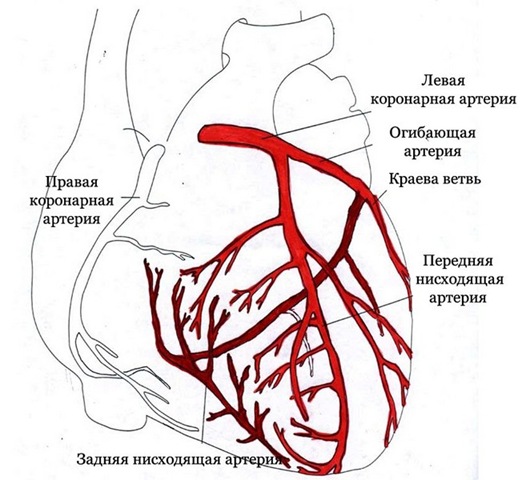
Что такое венечные артерии
Коронарное кровообращение — это движение крови по миокардическим сосудам. По ним к сердцу поступает насыщенная кислородом (артериальная) кровь. Второе название коронарных артерий — венечные, от слова oronalis (лат.) или корона. Венечные сосуды отходят от корня восходящей аорты над аортальным клапаном в разные стороны и окружают сердце подобно венцу. Восходящий участок начинается от клапана, а заканчивается — плече-головным столбом.
Причины болезни
Атеросклерозом венечных артерий (латинское название — coronariis arteriarum atherosclerosis) обычно страдают люди старше 45 лет. К основной причине заболеваний медики относят пониженное содержание «хорошего» холестерина. Остальные причины развития болезни делят на три группы.
К первой относят вредные привычки или причины устранимые:
- Употребление пищи с повышенным содержанием жиров;
- Гиподинамию;
- Употребление газированных напитков;
- Курение и употребление алкоголя.
Вторая группа включает причины, которые признаются частично устранимыми:
- Артериальная гипертония;
- Ожирение;
- Болезни инфекционного характера;
- Диабет;
- Интоксикация организма;
- Дислипидемия.

К неустранимым причинам относят:
- Возраст;
- Наследственность.
К неустранимым факторам также относят пол пациента: по данным статистики заболеванию больше подвержены мужчины.
Симптомы болезни
Проявление симптомов атеросклероза зависит от его локализации. Однако существует ряд симптомов, общих для заболевания.
Это:
- Отдышка;
- Слабость;
- Обмороки;
- Головокружения и сильная головная боль;
- Шум или звон в ушах;
- Сердцебиение;
- Тошнота;
- Ухудшение концентрации внимания и памяти;
- Изменение голоса;
- Резкое повышение или понижение АД;
- Серый или другой неестественный цвет кожи;
- Затрудненное дыхание или глотание.

Атеросклероз аорты характеризуется давящей болью в грудной клетке, отдающей в левую руку или спину, верхнюю часть живота.
Опасные осложнения
Болезнь начинается с появления микроскопических трещин в стенках сосудов. Постепенно они забиваются жировыми отложениями, которые приводят к зарастанию просвета. Сужение диаметра артерий постепенно уменьшает кровоток, что понижает снабжение тканей кислородом и питательными элементами.
Опасность болезни и в осложнениях: артериальной гипертонии, почечной недостаточности, аневризме и тромбозе артерий. Уменьшение прочности стенок сосудов приводит к атрофии клеток и мышц. Расслаивающаяся аневризма аорты — это угроза для жизни человека. Если происходит ее разрыв, то от внутреннего кровотечения человек может погибнуть за несколько часов.
Атеросклероз ветвей дуги кровеносного сосуда провоцирует развитие стенокардии и геморрагического инсульта. Стенозирующий атеросклероз приводит к нарушению кровообращения в конечностях, что вызывает острые боли и ощущение холодных ног, патологию пульсации в бедрах. Закончиться это может гангреной и ампутацией.

Тромбоэмболия мезентериальных сосудов — закупорка крупных или мелких сосудов тромбом или эмблом, которые могут вызывать инфаркт кишечной стенки, миокарда и мозга, или стенокардию. Сокращение живых ответвлений и сужение просвета сосудов приводит к развитию ишемии миокарда.
Диагностические меры и лечение болезни
Диагностика атеросклероза
Диагностику болезни проводят в несколько этапов:
- Осмотр;
- Составление истории;
- Инструментальное и лабораторное исследование.
Врач осматривает пациента и записывает жалобы, устанавливает признаки заболевания. На первом этапе делают кардиограмму сердца и анализ крови на холестерин, триглицериды и липопротеиды. ЭКГ необходимо для оценки состояния сердечной мышцы. Исследование сосудов проводится с помощью аортографии и ангиографии. По результатам обследования устанавливается степень поражения сосудов, аневризма и присутствие кальциноза.

Обследование коронарных артерий проводят при помощи коронарографии. При проведении УЗИ выявляют:
- Качество движения крови по сосудам;
- Степень поражения артериальных просветов;
- Наличие тромбов и бляшек;
- Наличие аневризм.
Скорость кровотока измеряют методом реовазографии.
Методы лечения
Существует два способа лечения болезни: хирургический и медикаментозный. В лекарствах выделяют 5 групп, которые различаются воздействием на организм:
- Статины понижают уровень холестерина в крови;
- Никотиновая кислота повышает содержание липопротеидов высокой плотности и понижает уровень триглицеридов;
- Секвестранты желчной кислоты способствуют выведению холестерина;
- Фибраты сокращают количество вырабатываемых триглицеридов и ускоряют их вывод из крови;
- Бета-блокаторы снимают болевые ощущения, давление и чувство дискомфорта в груди.
Операбельное вмешательство назначают при угрозе жизни пациента. Проводят его несколькими способами:
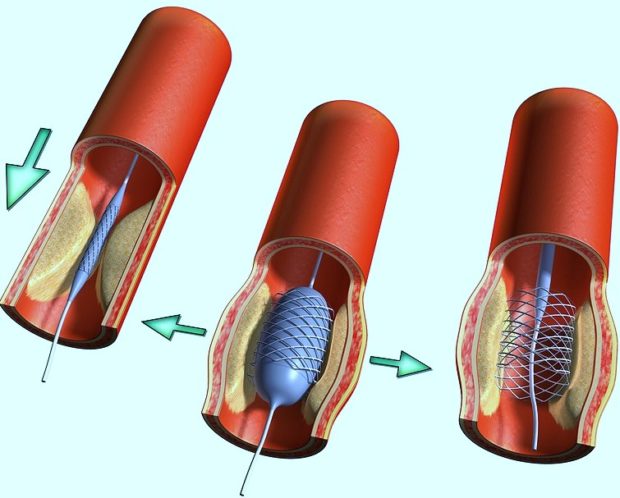
- При помощи ангиопластики, которая восстанавливает диаметр артерий;
- Наложение жгута для возвращения нормального кровотока;
- При аневризме с атеросклерозом проводят удаление и замену пораженного участка протезом;
- При разрыве аневризмы назначают срочную операцию.
Вспомогательные методы лечения — средства народной медицины. К ним относят чеснок с медом для понижения давления и укрепления стенок сосудов, богатый витаминами свекольный и огуречный сок, настой шиповника.
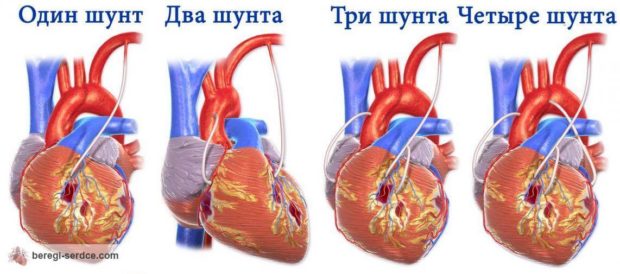
Шунтирование сердца
Операция по шунтированию — это вживление искусственного сосуда, который будет обеспечивать нормальный кровоток на пораженном участке. В зависимости от количества пораженных артерий проводят одиночное, двойное или тройное шунтирование. После операции пациента помещают в реанимационное отделение для восстановления дыхания и давления. Срок пребывания в реанимации — от 10 до 12 дней. Затем больного переводят в центр реабилитации. Шунты необходимо менять каждые 8 лет.
Жизнь после шунтирования
После выписки из больницы пациенты направляются на восстановительное лечение. В него входят физиопроцедуры, курс лечебной гимнастики, прогулки и занятия на велотренажере. К обычной жизни пациенты возвращаются через 1-2 месяца после операции, но имеют ряд ограничений:
- Работа не должна быть связана с большими физическими или эмоциональными нагрузками;
- Следует избегать стрессов;
- Необходимо отказаться от курения, алкоголя, крепких и газированных напитков;
- Необходимо привести вес в норму;
- Необходимо придерживаться постоянной диеты.
Для поддержания здоровья нужно выполнять ежедневный комплекс упражнений без резких движений и быстрого темпа. Запрещено поднимать тяжести и заниматься работой, которая требует напряжения плечевого пояса. Также следует следовать назначениям врача и принимать медикаменты в установленное время. Выполнение этих условий поможет продлить работу шунтов и избежать нового развития болезни.
Кардиохирурги о шунтировании
Шунтирование продолжается около 3 часов. После АКШ состояние пациента обычно резко улучшается: нормализация кровотока приводит к нейтрализации стенокардических приступов и выравнивает АД. Пациент быстрее возвращается к нормальному образу жизни, имеет меньше ограничений и потребляет меньше лекарств. Один из важных результатов операции — сокращение риска инфаркта миокарда и риска внезапной остановки сердца.
Осложнения после шунтирования редки. Связано это с тем, что хирургическое вмешательство дает большую нагрузку на организм. Иногда это приводит к инфарктам, тромбозам или инсультам. Часто появление осложнений провоцируют сами пациенты. Они внушают себе страх перед смертью, безнадежность, бесполезность процедуры и зацикливаются на продолжении болезни. Если наблюдается подобное состояние, то человеку назначают курс реабилитации у психолога.
Профилактика заболевания
Атеросклероз артерий легко предотвратить и излечить на начальной стадии. Для этого нужно лишь придерживаться нескольких правил:
- Регулярно заниматься физическими упражнениями;
- Много гулять;
- Отказаться от вредных привычек.

Полезно плавание и велопрогулки, йога, танцы и различные виды гимнастик. Для предотвращения болезни в день достаточно уделять 15-30 минут на занятия. Еще один важный момент — комфортный психологический климат. Стрессы, эмоциональное перенапряжение, усталость и волнение приводят к резкому ухудшению самочувствия.
Правильное питание
Для предотвращения заболевания вен и в период восстановления после операции врачи рекомендуют исключить из рациона:
- Соленую и жирную пищу;
- Продукты, содержащие трансжиры;
- Яйца;
- Рафинированный сахар;
- Крепкие и газированные напитки.
Питание нужно разнообразить свежими фруктами и овощами, нежирными молочными продуктами, рыбой и птицей, сортами цельнозернового хлеба.

Атеросклероз венечных артерий — заболевание опасное, и при неправильном лечении или несвоевременном обращении к врачу способно привести к летальному исходу. Нарушенное кровообращение провоцирует развитие гипертонии и острой сердечной недостаточности, ишемии, стенокардии. Диагностика болезни состоит из нескольких этапов и включает в себя ЭКГ и УЗИ, исследование сосудов и сосудного просвета. Чтобы вылечить болезнь, одних медикаментов недостаточно: лечение состоит из перемены образа жизни, физических нагрузок и диеты, которой необходимо придерживаться постоянно. При соблюдении всех условий пациенты быстро возвращаются к нормальному образу жизни и живут долгие годы.
Источник
25 февраля 20193858,6 тыс.
Атеросклероз код по МКБ 10 I70. Название хорошо известно “в народе”, но мало кто задумывается о последствиях. Название складывается из греческого ἀθέρος – “мякина, кашица” и σκληρός – “твёрдый, плотный”. По разным причинам в интиме сосудов происходит отложение холестерина в виде достаточно плотной кашицы (бляшка).
В результате просвет сосуда сужается вплоть до полной закупорки (облитерация) с прекращением прохождения крови. Есть похожая по симптомам патология – артериосклероз Менкеберга, однако в этом случае страдает средняя оболочка артерий, в которой откладываются соли кальция, холестериновые бляшки отсутствуют и развиваются аневризмы сосудов (не закупорка).
Атеросклероз поражает стенки сосудов, снижая их эластичность и создавая препятствие на пути движения тока крови. Вследствие этого происходит нарушение кровоснабжения внутренних органов.
Важно. Отрыв атеросклеротической бляшки опасен развитием таких грозных неотложных состояний, как инфаркт миокарда или инсульт.
На данный момент, атеросклероз сосудов уже не считается патологией людей преклонного возраста. Нездоровый образ жизни, малая физическая активность, курение, стрессы, чрезмерное употребление жирной пищи и алкоголя приводят к тому, что атеросклероз может развиваться уже к 30-35 годам.
Атеросклероз – что это такое
Атеросклероз – это хроническая сосудистая патология, появляющаяся из-за дисбаланса обмена жиров и белков в организме и сопровождающаяся накоплением липидов с последующим разрастанием соединительнотканных волокон в сосудистой стенке.
Прогрессирование атеросклероза сопровождается нарушением эластических свойств сосуда, его деформацией, сужением просвета, а, следовательно, и нарушением проходимости для тока крови.
Внимание. Главное коварство заболевания заключается в том, что первые стадии атеросклероза сосудов протекают бессимптомно, а яркая клиническая картина развивается только после возникновения необратимых изменений в сосудах и значимых нарушений кровоснабжения органов.
Следует также отметить, что многие пациенты не обращают внимания на первые неспецифические признаки атеросклероза и ишемии, такие как:
- снижение работоспособности,
- хроническую усталость,
- головокружение,
- ухудшение памяти,
- одышку,
- нарушение ритма сердца,
- тахикардию и т.д.
Большинство симптомов списывается на последствие тяжелой работы и недосыпа.
Чаще всего больные впервые обращаются к врачу только после того, как симптомы заболевания, возникшего из-за атеросклероза сосудов, начинают значительно осложнять им жизнь (невозможность подниматься по лестнице без тяжелой одышки, тахикардия и чувство нехватки воздуха в покое, невозможность самостоятельно передвигаться из-за болей в ногах и т.д.).
Справочно. В некоторых случаях пациенты узнают о том, что у них тяжелый атеросклероз после острого приступа стенокардии, инфаркта, транзиторной ишемической атаки (преходящая мозговая ишемия).
Хроническая церебральная ишемия может приводить к появлению шума в ушах, значительному снижению памяти, изменениям со стороны психики, нарушению походки и координации и т.д. Данный симптомокомплекс, чаще всего, игнорируют пожилые люди, списывая проявления церебральной ишемизации из-за атеросклероза сосудов на старческие изменения.
Причины атеросклероза
Справочно. Единой теории возникновения атеросклероза сосудов на данный момент не существует.
Спровоцировать развитие бляшек в сосудистой интиме могут:
- аутоиммунные заболевания (происходит первичная инфильтрация сосудистой стенки макрофагами и лейкоцитами);
- инфекции (вирусы, бактерии и.д.);
- нарушение антиоксидантных систем;
- гормональные сбои (гонадотропные и аденокортикотропные гормоны провоцируют усиление синтеза холестерина);
- врожденные дефекты сосудистых стенок;
- дисбаланс липопротеидов и накопление ЛПНП и ЛПОНП в стенках сосудов.
Справочно. Все эти факторы могут служить пусковыми механизмами развития атеросклероза, однако ведущая роль в патогенезе поражения сосудистой стенки остается за липидным дисбалансом.
Факторы риска развития атеросклероза сосудов:
Неконтролируемые факторы риска развития атеросклероза сосудов – это те, на которые нельзя повлиять. Они могут способствовать развитию атеросклерозов, но при отсутствии контролируемых факторов, не приводят к развитию заболевания.
Для развития атеросклероза сосудов необходимо сочетание нескольких факторов риска.
Это означает, что, даже имея наследственную предрасположенность к развитию атеросклероза, можно избежать серьезных осложнений, если:
- вести здоровый образ жизни (достаточный уровень физической активности, отказ от курения и приема спиртных напитков, диета с увеличенным количеством свежих фруктов, овощей, нежирной рыбы и ограничением приема жирного мяса, сладостей и т.д.);
- регулярно наблюдаться у лечащего врача;
- контролировать показатели липидного профиля (холестерин, ЛПВП, ЛПНП, ЛПОНП, триглицериды);
- принимать назначенное лечение по поводу фоновых патологий (сахарный диабет, гипертоническая болезнь и т.д.).
Факторы максимального риска
Любой из этих факторов может привести к появлению атеросклероза и патологий ССС:
Классификация атеросклероза
Как таковой, классификации атеросклероза не существует. Заболевание может разделяться по стадиям и локализации.
Наиболее распространенными локализациями атеросклеротических очагов являются:
- коронарные сосуды;
- грудной отдел аорты;
- шейные и мозговые сосуды (церебральный атеросклероз);
- сосуды почек;
- брюшной отдел аорты;
- артерии ног.
Атеросклероз грудного отдела аорты, в подавляющем числе случаев, сочетается с поражением венечных сосудов сердца, а атеросклероз брюшного отдела аорты, с ишемизацией нижних конечностей.
При отсутствии своевременного лечения и высоком уровне триглицеридов, а также «плохого» холестерина (липопротеидов НП и ОНП) возможен генерализованный атеросклероз. То есть, атеросклеротические бляшки различного размера поражают практически все сосуды.
По патологическим изменениям в сосудистой стенке, стадии атеросклероза разделяют на:
- стадию липидных пятен, состоящую из долипидного периода, липоидоза и последующего липосклероза;
- развитие атероматоза и возникновение фиброзных бляшек;
- появление осложнений атеросклероза (изъязвление, распад бляшек и т.д.);
- стадию атерокальциноза (кальцификацию атеросклеротических бляшек).
Изменения в стадии липидных пятен
В долипидную стадию атеросклероза, процесс очагового повреждения стенки только начинается. В первую очередь увеличивается мембранная проницаемость интимы, во внутренней оболочке сосуда начинают скапливаться белки, фибрин, тромбоциты (образуются пристеночные микротромбы).
Затем в очаге повреждения скапливаются гликозаминогликаны, холестерин, липопротеины НП и ОНП. В результате этого происходит разрыхление сосудистой стенки, создающее благоприятные условия для дальнейшего накопления ЛПНП и ЛПОНП, холестерина и т.д.
Из-за прогрессирующего воспаления, в сосудистой интиме начинают разрушаться эластические и коллагеновые волокна, отвечающие за эластические свойства сосуда.
В стадию липоидоза, инфильтрирование сосудистой стенки липидами и холестерином приводит к возникновению липидных полосок и пятен. Эти образования не выступают над интимой и, соответственно, не приводят к возникновению нарушений гемодинамики. Быстрее всего жировые (липидные) полосы и пятна образуются в грудном отделе аорты и коронарных сосудах.
Внимание. Следует отметить, что стадия липоидоза еще не является атеросклерозом как таковым. Подобные изменения могут отмечаться даже у подростков при наборе веса, курении или после тяжелых инфекционных заболеваний.
Изменения в эту стадию являются полностью обратимыми и при нормализации образа жизни могут полностью исчезать, не приводя к формированию атеросклероза.
При прогрессировании нарушения липидного баланса, липоидоз переходит в липосклероз.
Что такое липосклероз
Липосклероз – это стадия фибробластной пролиферации, разрушения макрофагов и активного разрастания в интиме соединительнотканных волокон. Именно в стадию липосклероза начинают формироваться фибринозные атеросклеротические бляшки – уплотненные, круглые образования, выделяющиеся над поверхностью интимы. Фиброзные бляшки приводят к нарушению гемодинамики, создавая препятствия на пути тока крови.
При прогрессировании липосклероза, атеросклеротическая бляшка разрастается, вызывая ишемию органов и тканей. Основная клиническая картина зависит от того, где находится очаг атеросклероза (венечные сосуды, почечные артерии, церебральные, брюшной отдел аорты и т.д.).
На данном этапе бляшки нестабильные и могут быть полностью растворены. Однако на этой стадии существует высокий риск развития осложнений, так как бляшки нестабильны, они могут в любой момент оторваться и привести к эмболии.
Важно. Стенка сосуда в период липосклероза подвергается значительным патологическим изменениям. Она перестает быть эластичной, в ней появляются трещины и участки изъязвления.
Все это создает благоприятные условия для прогрессирования нарушений гемодинамики и ишемии, а также активации свертывания крови и активного тромбообразования.
Стадия атероматоза
В ходе стадии атероматоза начинается активный распад липидов, расположенных внутри бляшки. Также, деструкции подвергаются волокна коллагена и эластина, расположенные в стенке сосуда.
Распавшиеся массы отграничиваются от просвета сосуда покрышкой атеросклеротической бляшки (зрелая гиалинизированная соединительная ткань).
Важно. При прогрессировании атеросклероза крышка разрывается и содержимое атеросклеротической бляшки попадает в общий кровоток, приводя к развитию осложнений.
Стадия атеросклеротических осложнений
Помимо основного осложнения атеросклероза – разрыва бляшки или отрыва ее участка, приводящего к острому ИМ, инсульту или гангрене нижних конечностей, могут развиваться, так называемые, атероматозные язвы.
Внимание. Такие язвы приводят к некрозу сосудистой стенки и формированию в ней аневризмы, в которой активно накапливаются тромбы.
Атероматозная язва может осложниться разрывом аневризмы, тромбозом или эмболом (при вымывании из язвы током крови тромба или содержимого атеросклеротической бляшки).
Развитие атерокальциноза
Справочно. Стадия кальциноза характеризуется активным накоплением в атеросклеротической бляшке солей кальция.
Такие бляшки становятся плотными, стенка сосуда вокруг них полностью теряет эластичность. Пораженный сосуд деформируется.
На этом этапе наблюдается тяжелейшая ишемия органов.
Важно. Кальцифицированная бляшка продолжает расти и может привести к инфаркту или гангрене, за счет полного прекращения кровоснабжения органа.
Симптомы атеросклероза
Начальные стадии атеросклероза протекают бессимптомно. После формирования фиброзных атеросклеротических бляшек симптомы зависят от того, какой орган подвергается ишемии.
При атеросклерозе церебральных сосудов, хроническая ишемизация головного мозга приводит к развитию структурных изменений головного мозга и нарушению его функций.
Развитие клинической симптоматики и ухудшение состояния больных происходит постепенно, по мере сужения просвета сосуда и нарастания ишемии.
Первые симптомы являются неспецифическими, появляются:
- головные боли,
- тяжесть в голове,
- боли,
- шум в ушах,
- повышенная утомляемость,
- нарушения сна,
- депрессии,
- эмоциональная нестабильность,
- ухудшение памяти и способности концентрировать внимание.
По мере прогрессирования атеросклероза и ишемии головного мозга появляются:
- глазодвигательные расстройства,
- нарушение речи,
- расстройства координации движений,
- нарушение походки,
- возможно появление транзиторных ишемических атак (прединсультное состояние, сопровождающееся переходящей выраженной ишемией головного мозга).
В дальнейшем присоединяются:
- тяжелые расстройства психики,
- обмороки,
- возможно недержание мочи,
- тремор конечностей,
- нарушение речи,
- снижение интеллекта,
- падения на ровном месте,
- тяжелые изменения походки,
- нарушение кожной чувствительности,
- развитие ишемического инсульта.
Симптомы ишемии нижних конечностей и поражения брюшного отдела аорты
Справочно. Симптомы поражения брюшной аорты и артерий нижних конечностей зависят от локализации сужения сосуда, протяженности атеросклеротического очага и длительности ишемии.
При поражении брюшного отдела аорты могут появляться боли или дискомфорт в животе, снижение аппетита, постоянное чувство тяжести и вздутия живота, отрыжки, запор. После употребления пищи характерно возникновение ноющих болей, которые стихают через несколько часов.
При прогрессировании атеросклероза и увеличении протяженности поражения сосудов, присоединяются:
- мышечная слабость,
- появление болей при ходьбе,
- похолодание ступней,
- ощущение мурашек и покалывания в пальцах ног,
- отсутствие пульсации при пальпировании пульса на стопах и под коленями,
- у мужчин характерно появление половой дисфункции.
При тяжелой ишемизации нижних конечностей характерна бледность и мраморность кожи ног (возможны также отек и гиперемия), появление трещин и язв на коже, болей в ногах в покое и ночью.
При остром прекращении кровообращения возникает гангрена ноги.
Дифференциальная диагностика атеросклероза нижних конечностей:
Симптомы поражения сердца
Важно. Атеросклероз грудного отдела аорты и коронарных сосудов является ведущей причиной появления ишемической болезни сердца.
Заболевание проявляется одышкой, усиливающейся при физической активности (ходьба, подъем по лестнице и т.д.), а затем и в покое, болями за грудиной, стенокардическими приступами.
Симптомы атеросклероза почечных артерий
Основными симптомами будут:
- гипертония (повышение давления будет стойким и плохо купируемым антигипертензивными препаратами);
- боли в пояснице;
- боли в животе;
- появление белка в моче;
- возможно появление эритроцитов в моче;
- развитие почечной недостаточности (уменьшение, а потом отсутствие диуреза, отеки, кровь в моче, симптомы интоксикации и т.д.).
Диагностика атеросклероза
Для выставления диагноза исследуется анамнез заболевания, жалобы пациента, наличие факторов риска, данные осмотра, а также
лабораторных и инструментальных исследований.
Из лабораторных показателей в обязательном порядке оценивают:
- общий анализ крови;
- общий анализ мочи, суточный белок в моче;
- коагулограмму;
- биохимию крови;
- липидный профиль (уровень липопротеидов ВП, НП и ОНП, уровень общего холестерина и триглицеридов) и коэффициент атерогенности;
- сахар крови;
- по показаниям может быть рекомендовано обследование гормонального профиля (гормоны щитовидной железы, эстрадиол, тестостерон и т.д.).
Также выполняется ЭКГ, ЭХО-КГ, суточное холтеровское мониторирование, УЗИ органов малого таза и брюшной полости, допплерография сосудов головы, шеи, сосудов ног, почечных артерий и т.д.
Может быть рекомендовано проведение магнитно-резонансной томографии с расчетом коронарного кальция (Са индекс).
При необходимости показана консультация:
- офтальмолога (оценка состояния глазного дна);
- невролога (выявление неврологических нарушений);
- ангиохирурга (при тяжелых поражениях, для определения необходимости оперативного лечения) и нейрохирурга (если поражены интракраниальные артерии);
- кардиолога (для подбора терапии или коррекции уже назначенного лечения);
- эндокринолога (при выявлении фоновых эндокринологических патологий);
- гематолога (для коррекции показателей коагулограмм и профилактирования тромбообразования за счет подбора антиагрегантной терапии).
Лечение атеросклероза
Терапия атеросклероза разделяется на немедикаментозную, медикаментозную и хирургичекую.
К немедикаментозной относят:
- соблюдение строгой гиполипидемической диеты;
- отказ от курения и приема спиртных напитков;
- увеличение физической активности;
- нормализация режима дня, отдыха и сна;
- контроль избыточного веса и постепенное похудение до индивидуальной нормы;
- регулярные профилактические осмотры у врача с контролем липидного профиля и т.д.
Внимание. Необходимо понимать, что базовые рекомендации по коррекции образа жизни являются обязательными. Без соблюдения основных принципов немедикаментозного лечения, даже прием гиполипидемических средств будет не эффективным.
Объем медикаментозной терапии зависит от тяжести заболевания. При отсутствии тяжелых гемодинамических нарушений и симптоматики рекомендовано:
При значительных нарушениях липидного баланса назначают этиологическую терапию, направленную на снижение уровня триглицеридов, ЛПНП и ЛПОНП (гиполипидемическая терапия), а также дезагрегантные средства, с целью профилактики тромбообразования и развития атеротромбоза.
Из гиполипидемических средств показано использование секвестратов ЖК (желчные кислоты), фибратов, статинов (симвастатинов и аторвастатинов).
Из дезагрегантных препаратов рекомендовано применение ацетилсалициловой кислоты и клопидогреля.
В обязательном порядке назначается лечение сопутствующих фоновых патологий (лечение артериальной гипертензии, аритмий, коррекция терапии сахарного диабета и т.д.).
По показаниям, при атеросклерозе могут назначать:
- препараты, нормализирующие микроциркуляцию и ангиопротекторные средства;
- бета-блокаторы (пропранолол, бисопролол и т.д.);
- антикоагулянты (гепарин);
- нестероидные противовоспалительные средства (как правило, они показаны при выраженном болевом синдроме у пациентов с ишемией нижних конечностей).
Справочно. При неэффективности медикаментозного лечения или при развитии острых неотложных состояний (осложнения, связанные с отрывом бляшки, разрывом аневризмы и т.д.) показано хирургическое лечение.
Оперативное вмешательство при атеросклерозе проводится с целью восстановления кровотока в ишемизированноом органе, удаления тромба или эмбола, проведения шунтирования и т.д.
Профилактические мероприятия
Основой профилактики атеросклероза являются:
- строгое соблюдение низкохолестериновой диеты,
- отказ от курения и приема алкоголя,
- контроль массы тела,
- контроль уровня сахара в крови,
- контроль артериального давления,
- полноценная физическая активность.
Внимание. Особенно для людей из зоны риска следует регулярно наблюдаться у врача (с контролем липидного профиля) и соблюдать назначенное лечение по поводу фоновых патологий (сахарный диабет, артериальная гипертензия и т.д.).
Видео: рекомендации доктора
Источник


