Атеросклероз коронарных сосудов медикаментозное лечение
31 марта 2019925,4 тыс.
Ввиду того что за последнее время популярность фастфуда, полуфабрикантов заметно повысилась, а физическая активность у многих людей упала, атеросклеротическое поражение наблюдается в более молодом возрасте по сравнению с предыдущими годами.
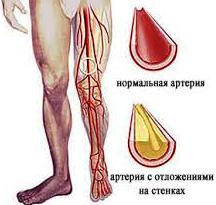
Атеросклерозом называют хроническую болезнь артерий, которая возникает из-за нарушенного липидного обмена и сопровождается холестериновым отложением во внутренней оболочке этих сосудов.
Здесь мы рассмотрим медикаментозное лечение атеросклероза сосудов головного мозга, и какие именно препараты чаще всего используются.
Отложение холестерина может грозить больному человеку множеством неблагоприятных последствий. В зависимости от локализации патологического процесса атеросклероз (МКБ 10) может привести к инвалидности и даже смертельному исходу. Рассмотрим основные органы-мишени и возможные осложнения.
Лекарства от атеросклероза
Какие лекарства и препараты можно применять при медикаментозном лечении атеросклероза, чем лечить и какими таблетками можно пользоваться? Для профилактики и терапии атеросклеротических изменений в сосудах назначают специальные лекарственные средства, способствующие снижению концентрации холестерина в крови. Давайте разберем подробнее каждую группу.
Статины
Это средства, являющиеся ингибиторами фермента, что участвует в синтезе холестерина (ГМГ-коэнзим А-редуктаза). Благодаря своему действию происходит уменьшение концентрации ЛПНП и ЛПОНП в крови, а также снижается воспаление атеросклеротической бляшки, вследствие чего ее состояние стабилизируется. Исследователи утверждают, что статины разжижают кровь, благодаря чему уменьшается риск формирования тромба.
В фармакологии эта группа препаратов подразделяется на поколения в зависимости от времени их внедрения:
- I поколения:
- II поколения: Флувастатин. Он содержит соль натрия, активируя выработку ЛПВП (полезного холестерина), а ЛПНП снижается за счет усиленного захвата его частиц.
- III поколения:
- Аторвастатин.
- Церивастатин.
- IV поколения:
- Питавастатин.
- Розувастатин.
Это группа нового поколения, которые считаются лучшими препаратами, снижающими уровень холестерина.
Фибраты
Принцип действия этих медикаментов заключается в активировании липопротеинлипазы, которая расщепляет вредный холестерин (ЛПНП, ЛПОНП). Вместе с этим количество ЛПВП увеличивается, а жировой метаболизм ускоряется, снижая риск развития атеросклеротического процесса. Помимо прочего, фибраты укрепляют сосудистые стенки, уменьшая воспаление бляшки, и выводят свободные радикалы.
Никотиновая кислота
Превосходно снижает концентрацию ЛПНП и ЛПОНП и триглицеридов в крови, нормализуя соотношение жировых фракций. Кроме этого способна активировать ферменты, обеспечивающие усиление обменных процессов в клетке с высвобождением энергии из жиров и углеводов.
Никотиновая кислота расширяет сосуды, улучшая кровообращение в органах и тканях. Витамин РР снижает риск развития тромбообразования.
Гиполипидные таблетки
Эти таблетки оказывают противоположное склерозу и атеросклерозу сосудов, а также нормализуют липидные обменные процессы, производя гипохолестеринемический и гиполипидемический эффект.
Секвестранты желчных кислот
Механизм действия этих препаратов основан на связывании желчных кислот и холестерина, что вырабатываются в печени. Около 97% желчных кислот снова всасываются в кишечнике и с кровью попадают в печень, где вновь выделяются с желчью. Благодаря этому происходит уменьшение общего количества холестерина, так как он дополнительно расходуется.
Фармакологические группы препаратов
В зависимости от цели терапии могут использоваться различные медикаменты, относящиеся к разным фармакологическим группам.
Контроль холестерина
К ним относятся следующие группы лекарственных средств:
- Статины.
- Фибраты.
- Никотиновая кислота.
- Гиполипидные препараты.
- Секвестранты желчных кислот (СКВ).
Стабилизация жирового обмена
Используются такие лекарства от атеросклероза головного мозга:
- Статины.
- Фибраты.
- СКВ.
- Гиполипидные лекарства.
Ишемический синдром
Для лечения такого атеросклероза сосудов головного мозга используются препараты:
- Антиагреганты.
- Никотиновая кислота.
- Статины.
Таблица статинов:
| Препарат | Показания | Противопоказания |
| Зоватин (Симвастатин). Цена: около 540 рублей |
| Абсолютные:
Относительные:
|
| Лескол (Флувастатин). Цена: около 2660 рублей |
|
|
| Аторис (Аторвастатин). Цена: около 180 рублей |
|
|
Фибраты:
| Гемфиброзил. Цена: от 1600 рублей |
|
|
| Безафибрат. Цена: около 3000 рублей. |
|
|
| Фенофибрат. Цена: около 500 рублей. |
|
|
| Никотиновая кислота. Цена: около 30 рублей. |
|
|
Секвестранты желчных кислот:
| Колестипол. Цена: около 300 рублей. |
|
|
| Холестерамин. Цена: около 1800 рублей. |
|
|
Гиполипидные препараты:
| Пробукол |
|
|
| Омакор. Цена: от 1400 рублей. |
|
|
| Эзетимиб. Цена: от 1200 рублей. |
|
|
Медикаментозное применение аспирина для сосудов головного мозга
Препарат обладает выраженным антитромботическим действием, так является антагонистом витамина К: происходит торможение продукции основного фактора свертывания крови. При продолжительном приеме аспирин способен подавлять активность циклооксигеназы в сосудистых стенках, в которых вырабатывается отвечающий за свертываемость крови простациклин.
Аспирин часто используется при атеросклерозе, т.к. происходит сужение просвета сосуда, отчего у больных с повышенной вязкостью крови начинают задерживаться тромбоциты с образованием кровяного сгустка. Это грозит полным закрытием просвета и наступлением неблагоприятных последствий – инсульта, инфаркта и др.
Если специалист обнаруживает атеросклероз церебральных, коронарных или сосудов нижних конечностей, то понятно как аспирин необходимо принимать — пожизненно.
Показания к применению:
- профилактика инсульта;
- инфаркта;
- тромбоэмболитических осложнений.
Противопоказания:
- Эрозивно-язвенное поражение ЖКТ.
- Повышение склонности к кровотечениям: снижение уровня тромбоцитов.
- Недавний геморрагический инсульт.
- Аспириновая бронхиальная астма.
От каких лекарственных препаратов бывают побочные действия?
Если Вам интересно, от каких лекарств бывает побочное действие, то побочные эффекты могут наблюдаться при применении любых лекарственных средств, независимо от их фармакологической группы. Во избежание негативных последствий рекомендуется строго соблюдать установленную специалистом дозировку и не прибегать к самостоятельному лечению
При развитии атеросклеротических бляшек доктора крайне не рекомендуют прием коагулянтов (Викасол) или иных препаратов, которые каким-либо образом способны повысить вязкость крови (аминокапроновая кислота, Контрикал). Они провоцируют формирование тромба и могут вызвать закрытие просвета сосуда, что грозит появлением осложнений вплоть до летального исхода.
При использовании глюкокортикостероидов развивается гиперлипидемия, ожирение. Некоторые психостимуляторы (Кофеин), катехоламины (Адреналин) вызывают нарушение липидного обмена. По этой причине применение этих групп медикаментов следует обсудить с лечащим доктором.
Насколько эффективно лечение народными средствами, читайте в статье; а как бороться с недугом — переходите по ссылке.
Заключение
Своевременное лечение атеросклероза позволяет уберечь больного от развития серьезных осложнений. Для этого требуется комплексный подход, включающий в себя не только прием лекарств, но и диету (правильное питание), занятие лечебной физкультурой.
Соблюдая все назначения специалиста, пациент может добиться снижения роста бляшек и избежать неблагоприятных последствий.
Заболевание атеросклероз развивается на фоне генетической предрасположенности, некоторых хронических болезней, неправильного образа жизни и плохой экологии. Его опасность — в сложном диагностировании на ранних стадиях, а несвоевременное начало лечения приводит к стенокардии и другим патологиям сердечно-сосудистой системы.
Что такое атеросклероз
Сердце — это мышечный орган, роль которого перекачка крови в систему кровообращения. Кровоснабжение самого сердца осуществляется 2 главными сосудами: коронарными правой и левой артерией. Эпикардиальные сосуды расположены ближе к поверхности, что делает их уязвимыми для атеросклероза и стеноза.
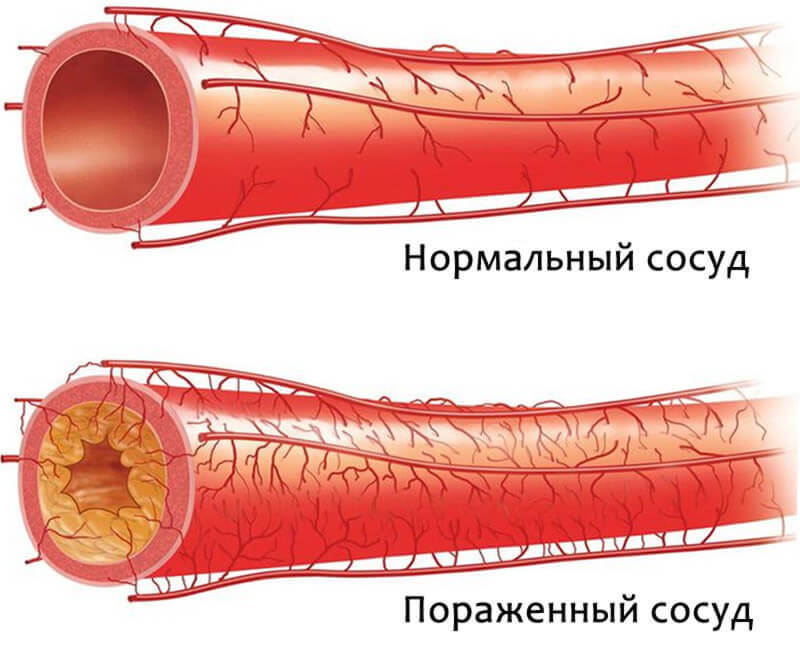
Что такое атеросклероз коронарных артерий — это заболевание, характерной чертой которого является оседание холестериновых бляшек на стенках сосудов сердца. Начинается патология замедления движения крови и появления на внутренней поверхности артерий микротрещин. В эти трещины проникает плохой холестерин. Иммунная система распознает его как инфекцию и направляет в места скопления макрофаги. Они поглощают окисленный холестерин, а вместе белые клетки крови и воспаленные белки образуют бляшку.
Из-за отложения солей кальция бляшки постепенно уплотняются и закрывают просвет сосуда.
Это приводит к нарушению естественного течения крови и нормальной работы внутренних органов. Коронарный атеросклероз возникает при недостаточном кровоснабжении сердечной мышцы.
Самое опасное осложнение болезни — инфаркт. После закупорки сосуда в сердечную мышцу прекращается поступление кислорода. Через 20 минут кислородного голодания начинается отмирание мышечных волокон. Нарушение работы сердца приводит к нарушению кровообращения во всех жизненно важных органах, что может привести к кислородному голоданию, удушью, повреждению головного мозга и остановке сердца.
Еще одно опасное осложнение — стенокардия. Проявляется она болью в области груди, бледностью кожи и нарушением дыхания. В медицине выделяют 2 вида болезни: стенокардия напряжения возникает после физического или эмоционального перенапряжения. Стенокардия покоя дает о себе знать ночью, когда организм расслаблен.
К последствиям атеросклероза относится и аритмия. Связана она с ухудшением проводимости электрических импульсов, которые заставляют сердце биться в нарушенном ритме. Запущенная форма аритмии может привести к отеку легких, сердечной недостаточности и остановке сердца. Реже в результате атеросклероза развивается сердечная недостаточность. Для нее характерно сокращение сердечной активности: орган не способен перекачивать достаточный объем крови, что вызывает в органах и тканях дефицит кислорода. Кислородное голодание становится причиной бессонницы, тахикардии, отечности, болевыми ощущениями в груди и частой одышке.
Степени болезни
Медики выделяют 5 стадий коронаросклероза. Первая — долипидная: начинается постепенное накопление липидной массы и белка на стенках мускулатуры сосудов. Одновременно начинается процесс изменения межклеточных мембран, нарушается выработка коллагена и формируются мягкие тромбы. Мышечная ткань теряет эластичность. Диагностирование заболевания на этой стадии позволит провести безмедикаментозное лечение: врачи назначают диету, полноценных отдых и здоровый образ жизни.
Вторая степень — липидная. Характеризуется она активным ростом соединительной ткани и появления в ней пористых клеток. На уровне физиологии часто сопровождается быстрым набором веса. Третья стадия — липосклероз. Она сопровождается формированием фиброза бляшек, которые начинают прорастать внутрь сосудов.
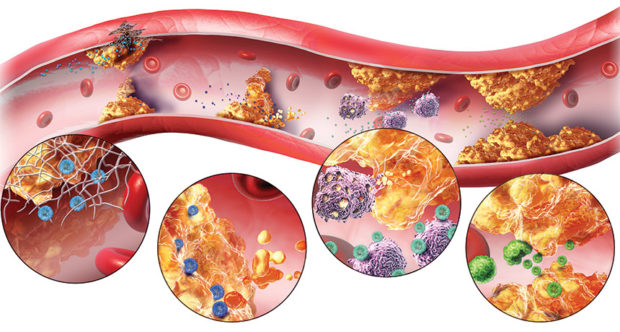
Далее идет атероматоз. Для этой стадии болезни характерно разрушение бляшек и появление холестериновой кислотной жирной массы. Стенки сосудов начинают разрушаться, что сопровождается появлением язв атеросклеротического характера и поражением соединительной ткани. Результат этих процессов — нарушение работы нервной системы, отмирание участков мозга и повышенный риск внутричерепных кровоизлияний.
Последняя стадия — кальцинация. Сопровождается образованием кальциевого налета на бляшках. Сосуды начинают деформироваться и становятся ломкими, что приводит к нарушению работы всей кровеносной системы.
Симптомы заболевания
Первые признаки недуга проявляются у людей старше 45 лет. К ним относятся:
- Сильная и жгучая боль в грудной клетке;
- Частая диарея;
- Головокружения, сопровождающиеся приступами тошноты;
- Одышка даже во время отдыха;
- Затрудненное дыхание, ощущение нехватки кислорода;
- Ощущение тяжести в грудной клетке.
Нехватка кислорода часто приводит к бессоннице из-за отсутствия возможности удобно лечь. Все эти признаки могут маскироваться под симптоматику таких болезней сердца, как стенокардия или под атеросклероз коронарных мозговых сосудов. При коронаросклерозе наблюдаются частые сердечные приступы, перед которыми проявляется один или сразу несколько симптомов. Возникать они могут в любое время, но обычно с 4 до 10 утра, когда в крови максимальная концентрация адреналина. От стенокардического приступ отличается тем, что во время него не происходит отмирание части волокон сердечной мышцы. При стенокардии симптомы похожи, но боль в области груди возникает во время физических нагрузок и после стрессовых ситуаций.

Симптомы атеросклероза коронарных артерий могут проявляться по одному или сразу несколько. Интенсивность симптомов не зависит от стадии заболевания, как не зависит и частота их проявления.
Причины коронаросклероза
У возникновения и развития заболевания есть внутренние и внешние причины. Ко внутренним относятся:
- Гипертония;
- Повышенный холестерин;
- Нарушение целостности стенок сосудов из-за курения;
- Нарушение нормального движения крови в связи с употреблением алкоголя;
- Нарушение обменных процессов при диабете 1 и 2 вида;
- Замедленные обменные процессы в связи с гипотонией;
- Период менопаузы;
- Ожирение;
- Генетическая предрасположенность.
Ко внешним причинам относят употребление жирной пищи, нездоровый психологический климат, регулярное недосыпание, плохую экологию.
Лечение коронарного атеросклероза
Диагностика болезни
При обращении в больницу врач начинает собирать данные о факторах, способствующих развитию заболевания: образ жизни, рацион, вредные привычки, наличие схожего заболевания у близких родственников. Необходимо установить, когда начались сердечные боли и как часто они проявляются, продолжительность, характер, сопровождается ли боль в сердце слабостью или нарушением сердечного ритма. Обязательно также установить наличие хронических болезней, имеется ли повышение артериального давления и принимает ли пациент лекарственные препараты.
После опроса переходят к физическому осмотру на выявление шумов в сердце, определения веса и АД. Назначают анализ на проверку уровня холестерина в крови.
Аппаратная диагностика атеросклероза коронарных сосудов включает несколько методов. Коронография предусматривает проведение рентгеноконтрастного обследования, которое позволит установить точное место сужения просвета артерий. При проведении мультиспиральной компьютерной томографии в вену вводится контрастное вещество для установления хронического нарушения стенок сосудов. Для обнаружения липидных новообразований используют сцинтиграфию.
УЗИ применяют для измерения патологий в толщине стенок сосудов и выявления участков с нарушенной сократимостью, а также чтобы оценить скорость движения крови при разном давлении. При использовании эхокардиографии устанавливают общий уровень пораженности сосудов и движение крови внутри сердца.
Методы лечения
После постановки диагноза врач определяет метод лечения атеросклероза коронарных артерий. Назначение лекарственной терапии или операционного вмешательства возможно только в комплексе с переменой образа жизни и диетой.
Традиционная терапия
Выбор лекарственных препаратов зависит от стадии атеросклероза коронарных сосудов и наличия сторонних хронических заболеваний. Обычно назначают группу препаратов, состоящую из:
- Статинов для понижения уровня холестерина в крови и липопротеинов пониженной плотности;
- Секвестрантов желчных кислот (они нужны для понижения уровня липопротеидов в крови);
- Фенофибратов (препарат назначается только при очень низком показателе липопротеидов);
- Никотиновой кислоты, которая активирует обменные процессы, уменьшает болевые ощущения и предотвращает дальнейшее накопление холестерина на стенках артерий.
Приоритетная проблема пациента при атеросклероза — это разрыв аорты из-за снижения толщины стенок. Чтобы избежать внутреннего кровоизлияния, обязательно прописывают витамины и лекарства, разжижающие кровь.
Комплекс из витамина В4 и серосодержащей альфа-аминокислоты помогает восстановить работу пораженных органов, снижает периодичность стенокардических приступов и замедляет развитие болезни.
Йодсодержащие препараты назначаются для улучшения состояния иммунной системы. А при гипертонии, сахарном диабете, хронических заболевания печени и сердца назначаются сопутствующие лекарства.
Оперативное лечение
Хирургическое вмешательство применяют только на запущенных стадиях болезни, когда лекарственная терапия не будет иметь эффекта. Основные показания к проведению операции:
- Закупорка просвета кровеносного сосуда более, чем на 70%;
- Наличие нестабильной стенокардии;
- Инфаркт миокарда.
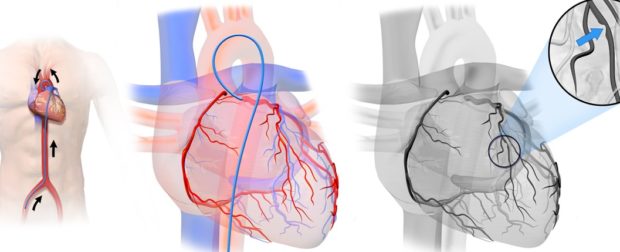
Транслюминальная коронарная ангиопластика — один из видов оперативного лечения, заключается в установлении баллона в артерию. Внутрь баллона подается воздух, который аккуратно расширяет стенки сосудов и восстанавливает нормальное движение крови. Часто проводят и аорто-коронартоное шунтирование. Суть метода — вживление искусственного сосуда, который идет в обход пораженного атеосклеротической бляшкой участка. Коронарное стентирование — это введение в пораженный участок сосуда стента с жестким каркасом.
Диета при атеросклерозе
В послеоперационный период и при назначении медикаментозного лечения важный фактор для выздоровления — соблюдение диеты, постепенное повышение физических нагрузок, отказ от вредных привычек. Главная задача диеты — понижение уровня холестерина в крови и постепенное снижение веса.
Запрещенными становятся:
- Яйца;
- Сливочное масло;
- Сметана;
- Жирные сорта мяса и рыбы;
- Наваристые бульоны;
- Копченые и соленые продукты;
- Жареная пища;
- Фаст-фуд;
- Газированные напитки;
- Алкоголь;
- Острые специи.

Во время составления рациона необходимо придерживаться следующих рекомендаций:
- Включить в питание больше фруктов и свежих овощей;
- Заправлять салаты небольшим количеством оливкового, кунжутного или орехового масла;
- Употреблять больше молочных продуктов пониженной жирности;
- Добавлять к готовым блюдам чеснок;
- Включить в питание морскую нежирную рыбу и морепродукты;
- Заменить конфеты и печенье сухофруктами, медом, домашним вареньем;
- Больше готовить на пару, запекать в духовке или тушить.
Дневной рацион разбивают на 4-5 приемов пищи, последний из которых должен быть за 3-4 часа до сна. Ужинать лучше легкими и простыми блюдами, не содержащими сложных углеводов. Во время диеты важно пить больше жидкости: воды, натуральных соков (особенно полезен морковный, смесь морковного и сельдереевого, свекольный, морковно-апельсиновый), травяных чаев и отваров, компотов. От газированных напитков, крепкого чая и кофе без молока в период лечения и восстановления после болезни лучше отказаться.

Мультифокальный атеросклероз коронарных артерий — заболевание опасное, и при позднем лечении может привести к летальному исходу.
На его фоне развиваются инфаркты и происходит поражение миокарда, стенокардия, кровоизлияния, легочная недостаточность. При выявлении первых симптомов необходимо обратиться к врачу и пройти комплексную диагностику. Лечение болезни на ранних стадиях состоит только в перемене образа жизни и соблюдении постоянной диеты.
Запущенные формы атеросклероза требуют экстренного оперативного вмешательства и несут угрозу жизни пациента. Чтобы избежать развития болезни помимо диеты необходимы посильные физические упражнения: плавание, прогулки на велосипеде и лыжах зимой, йога, восточные или латинские танцы, скандинавская ходьба. Также стоит избегать стрессовых ситуаций, больше отдыхать и следить за своим эмоциональным состоянием.