Атеросклероз кардиосклероз от чего
Нарушения работы сердца выступают ключевой причиной смерти большей части людей по всему миру. Даже онкология уносит не такое количество жизней.
Причина в основном в малосимптоматичном или полностью немом течении патологий кардиальных структур, что не позволяет выявить их на ранней стадии и начать качественное лечение. Среди непосредственных причин — остановка сердца, инфаркт.
Атеросклеротический кардиосклероз — это сложное последствие ишемии (ИБС), недостаточного питания кардиальных структур, в результате которого клетки мышечного органа постепенно погибают, что приводит к рубцеванию сердца.
Отмершие структуры не восстанавливаются, они замещаются соединительной тканью. Она не может ни сокращаться, ни проводить импульсы, в результате чего насосная функция камер падает.
Лечение собственно атеросклеротического кардиосклероза бесперспективно. Потому как нужно работать с первопричиной. Остальное вторично.
При грамотном подходе есть все шансы скорректировать расстройство и восстановить нормальную активность миокарда. Хотя на тотальное излечение рассчитывать и не стоит.
Механизм развития
В основе патологического процесса лежит нарушение нормального питания сердца.
Для адекватного постоянного и бесперебойного функционирования мышечному органу нужен кислород и готовые полезные вещества.
Сердце особенно требовательно и чувствительно, потому даже малейшие перепады дают расстройства с первых же стадий.
В ходе ишемии, обусловленной тем или иным сторонним патологическим процессом, развивается нарушение притока крови к органу по коронарным артериям. Как раз это и становится непосредственной причиной отклонения.
А чем обусловлена сама ишемия? Как и следует из названия патологического состояния — атеросклероз.
Он представлен двумя формами:
- Первая — сужение просвета сосудов, в частности коронарных артерий в результате скачков давления, злоупотребления спиртным, курения, нарушения работы нервной системы, гормонального дисбаланса и прочих.
- Вторая возможная форма — отложение на стенках сосудов холестериновых бляшек, которые сужают просвет и не дают крови двигаться с прежней скоростью и интенсивностью.
Это не одномоментный процесс. Он длится месяцами, годами и прогрессирует постепенно. По мере (стеноза) уменьшения диаметра артерий, кровоток все больше усложняется.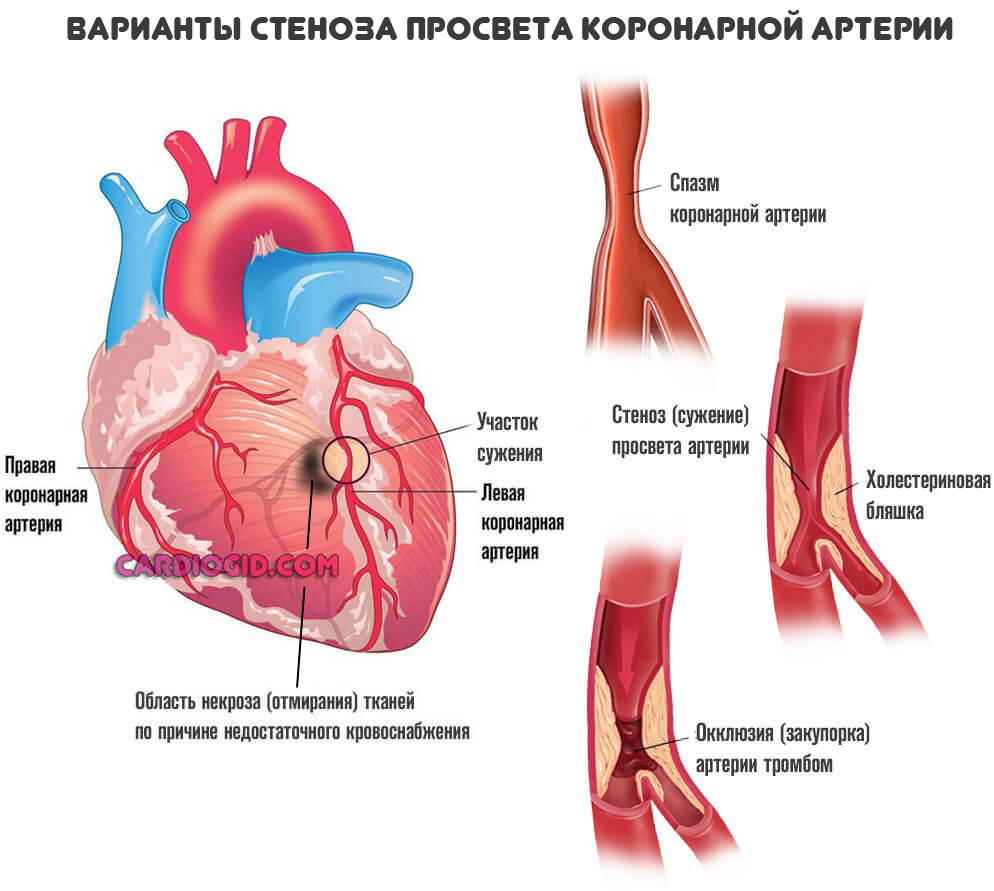
Кардиомиоциты, (клетки, из которых и состоит миокард), сначала переходят в ожидающий режим, а затем погибают. Но это не массивный некроз, как при инфаркте, а постепенное осложнение состояния.
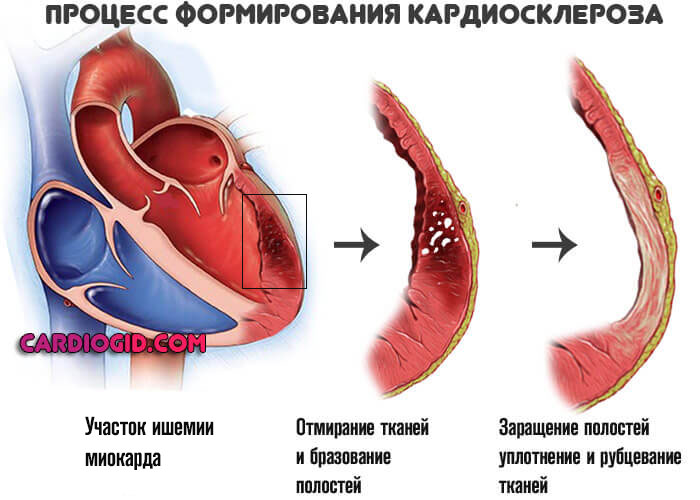
Нарастают явления хронической сердечной недостаточности, симптоматика приводит к тотальной дисфункции органа и выраженной клинической картине.
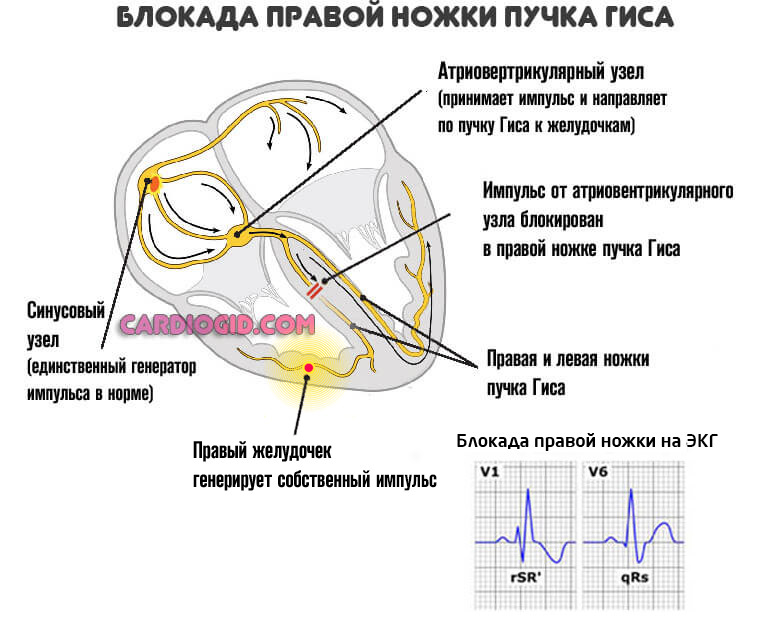
Рубцовая ткань — это заполнитель, он не может сокращаться и не проводит импульсы. Поэтому дополнительным осложнением выступает блокада проводящих путей сердца, в частности ножек пучка Гиса, что приводит к развитию угрожающих аритмий.
Конечным этапом выступает остановка сердца или инфаркт, почти всегда смертельный. Подробнее о блокаде правой ножки читайте здесь, левой — тут.
Механизм сложный, однако, продолжается прогрессирование патологического процесса неопределенно долго.
Как было сказано, это не одномоментное явление и не неотложное состояние. Есть все шансы выявить его и своевременно оказать медицинскую помощь. Но на ранних стадиях клинической картины нет или она минимальна.
Расстройство обнаруживается инструментальными методами, посредством ЭКГ, ЭХО.
При закрытии просвета коронарных артерий более чем на 70% в большинстве случаев наступает обширный инфаркт и летальный исход.
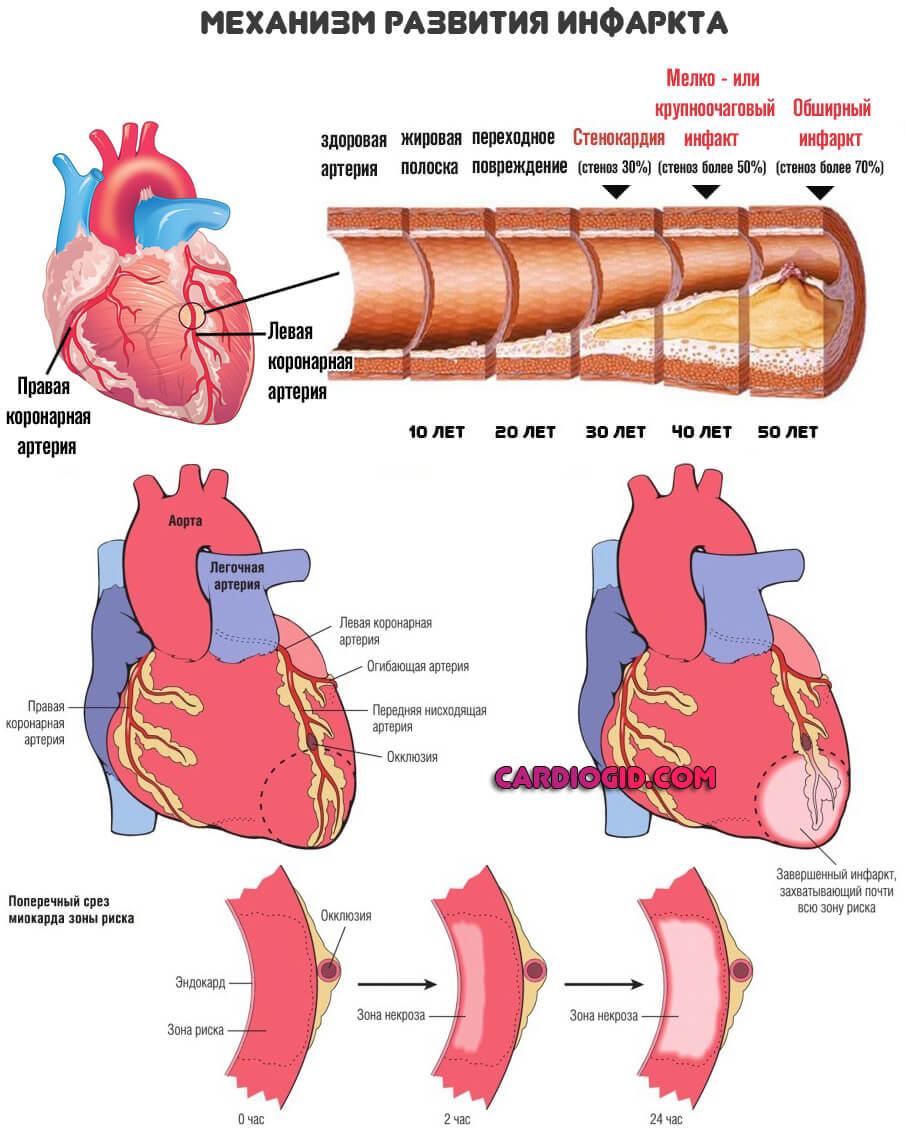
Классификация
Основной способ типизации патологического процесса — по критерию распространенности такового.
Соответственно выделяют две формы кардиосклероза атеросклеротического происхождения:
- Очаговая. Как и следует из названия, сопровождается подобное явление образованием рубцовых изменений в отдельных участках миокарда. Здесь выделяют два подтипа: мелкоочаговый и крупноочаговый (зависит от площади поражения).
Обнаружить отклонение можно только посредством инструментальных методов и то требуется высокий профессионализм врача-диагноста.
Симптоматики тоже в большинстве случаев нет. Потому раннее выявление представляет большие трудности. В то же время, прогрессирование расстройства данного типа наблюдается крайне медленно.
- Диффузная. Распространяется на все сердца, миокард страдает одновременно всюду. Согласно статистическим оценкам, именно эта разновидность превалирует при развитии атеросклеротической формы кардиосклероза.
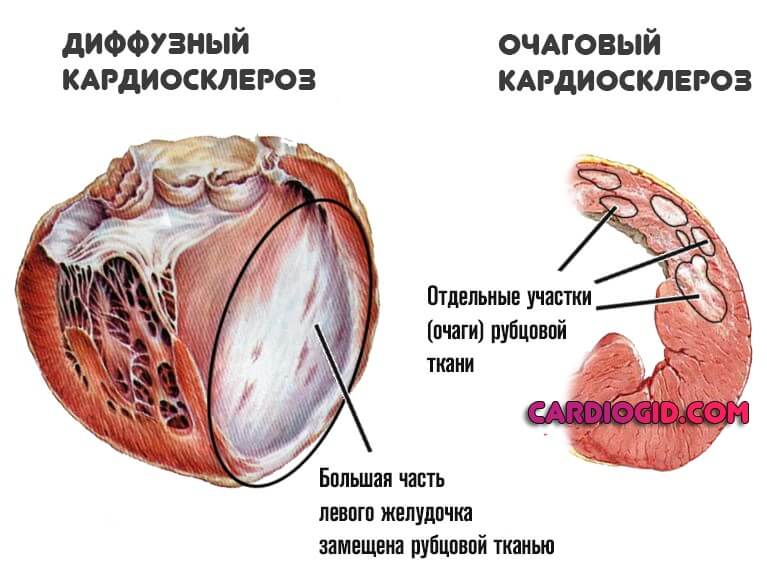
Симптомы в то же время не всегда разворачиваются стремительно. Возможно немое существование годами, без выраженной клиники.
Такой сценарий опаснее, ввиду генерализованного поражения всего сердца. Медлить с терапией нельзя.
Строго говоря, таким же образом подразделяется и любая другая форма кардиосклероза, в том числе и та, которая развивается после перенесенного инфаркта миокарда.
Подробнее о постинфарктном кардиосклерозе и методах его лечения читайте в этой статье.
Причины
Фактор один — атеросклероз. Что это такое уже было сказано, отложение холестериновых бляшек или сужение коронарных артерий.
Суть в одном — происходит изменение диаметра сосудов, нарушение кровотока, а значит и питания кардиальных структур.
Далее развивается ишемическая болезнь (ИБС по общепринятому сокращению). Это ключевой этиологический фактор.
Есть и так называемые предрасполагающие моменты. Они не провоцируют заболевание непосредственно, но серьезно повышают риски становления такового:
- Принадлежность к мужскому полу. Примерно в 90% случаев. Женщины страдают атеросклеротическим кардиосклерозом в разы реже, что обусловлено особенностями действия специфических гормонов, эстрогенов.
- Отягощенная наследственность. Вероятность повышается значительно при наличии родственников, страдавших ИБС.
- Возраст. В ранние годы риски развития патологического процесса минимальны. Основная часть больных — лица после 40.
- Сахарный диабет. Провоцирует массивные поражения сосудов. Типичное раннее осложнение течения расстройства — ангиопатия, стойкое сужение коронарных артерий.
- Ожирение. Значительная масса тела сама по себе с большой вероятностью не провоцирует расстройства. Это заблуждение.
Причиной выступает нарушение обмена веществ, которое внешне проявляется увеличением массы тела.
Жирные соединения избыточно накапливаются во всех тканях организма, в том числе и на стенках сосудов.
- Артериальная гипертензия. Стабильный рост давления в системе. Представляет большую опасность, в том числе и в изолированном виде.
- Злоупотребление алкоголем, наркотическая зависимость, курение, особенно с приличным стажем.
- Обменные нарушения иного рода, гормональный дисбаланс.
- Употребление некоторых препаратов. Тем более опасны глюкокортикоиды, оральные контрацептивны (противозачаточные таблетки).
Факторы риска играют существенную роль в деле развития атеросклеротического кардиосклероза и ИБС как причины нарушения. Их учитывают как теоретики, так и практики в рамках разработки профилактических мероприятий.
Симптомы
Клиническая картина зависит от фазы развития, выраженности сужения диаметра просвета сосудов. На раннем этапе проявлений нет вообще или они столь минимальны, что не обращают на себя внимания.
Пока организм способен компенсировать расстройство, признаков не будет. Затем уже по мере невозможности коррекции отклонения начинаются проблемы.
Полный перечень таковых при кардиосклерозе атеросклеротического генеза представлен следующими моментами:
- Боли в грудной клетке. Разной степени интенсивности. По характеру жгучие или давящие, распирающие. Отдают в живот, руку, шею, лицо. В основном средней или минимальной силы.
- Одышка. В результате повышенной физической активности. Но постепенно порог снижается, и интенсивность механической нагрузки необходимая для развития симптома падает. В итоге доходит до того, что человек не способен даже перемещаться, выполнять элементарные действия по дому, в быту. Не говоря о чем-то большем. В фазе декомпенсации сердечной недостаточности возможно развитие признака в полном покое.
- Аритмия. По типу наджелудочковой тахикардии (синусовой). Частота сердечных сокращений растет до 120 ударов и больше. Протекает приступами, а затем хронизируется и существует постоянно, просто пациент привыкает и перестает обращаться внимание на расстройство.
- Выраженная слабость, сонливость. Астенические явления. Причина в падении сократительной способности миокарда и недостаточном питании церебральных структур, головного мозга.
- Периферические отеки. Страдают лодыжки, только потом развиваются центральные нарушения, с поражением лица. Это результат нарастающей сердечной недостаточности. Подробнее о симптоме читайте здесь.
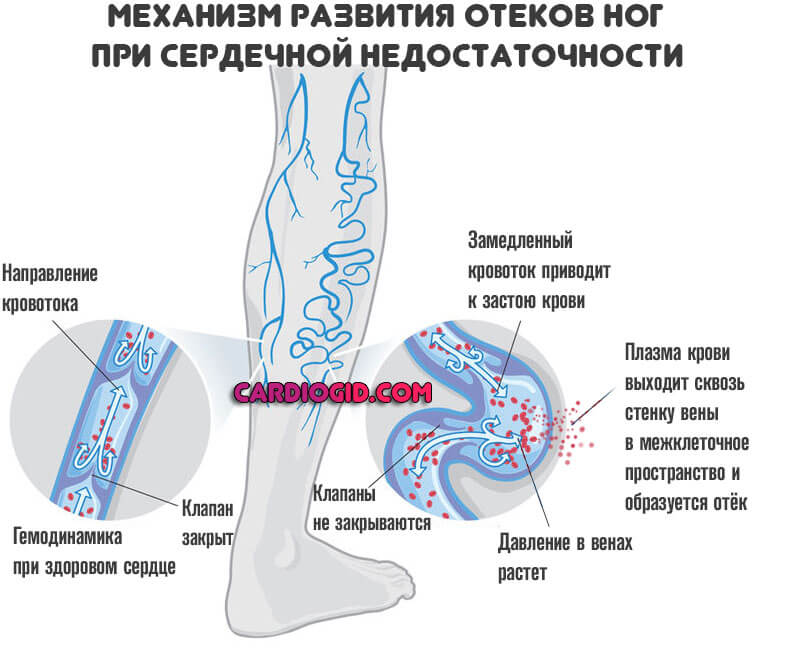
- Головная боль. Неврологический признак. Развиваются по мере снижения насосной функции миокарда и, соответственно, малого выброса крови в большой круг, откуда она должна поступать ко всем органам и тканям, в том числе мозгу.
- Кашель без мокроты. Тревожный признак. Указывает на нарастающие явления сердечной астмы. Постепенно добавляется кровохаркание по тем же причинам.
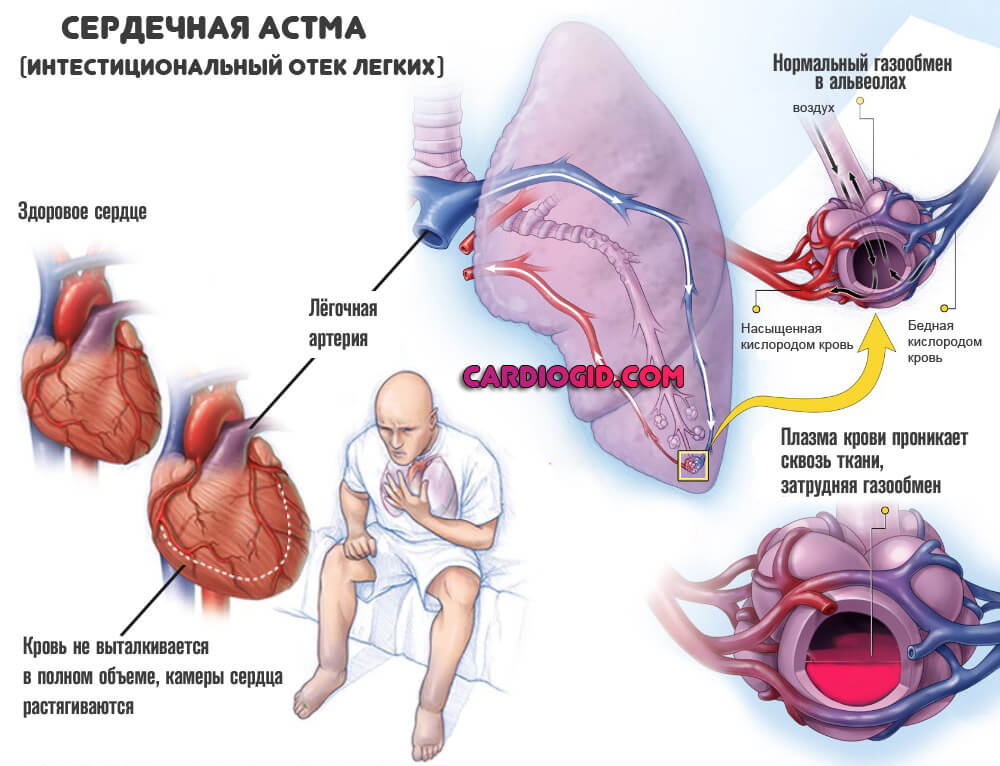
- Психические расстройства невротического спектра, депрессивного типа. Обычно речь идет о нестабильности эмоционального фона, бессоннице, апатичности.
Как только болезнь достигает определенного пика, тахикардия замещается обратным процессом. Частота сердечных сокращений падает, что указывает на несостоятельность работы кардиальных структур.
Неотложные состояния становятся логичным исходом длительно текущего кардиосклероза.
Внимание:
Болезнь сама не регрессирует никогда, это аксиома. Движение только вперед. Скорость разнится, обычно на становление критического расстройства требуется несколько лет.
Диагностика
Обследование проводится под контролем врача-кардиолога. Не обязательно в стационаре, можно в амбулаторных условиях. Зависит от тяжести состояния и вероятности опасных последствий в рамках конкретного случая.
Примерный список мероприятий можно представить таким образом:
- Опрос больного. Используется для объективизации симптомов. Необходимо зафиксировать клиническую картину и потом подвести ее под конкретные известные заболевания.
- Сбор анамнеза. Используется для определения вероятного происхождения расстройства.
Измерение артериального давления. На ранних этапах оно повышено, что жизненно необходимо для обеспечения кровотока. По мере декомпенсации падает, становится низким неадекватно ситуации. Даже в рамках нагрузочных тестов показатели меняются несущественно. - Электрокардиография. Используется для обнаружения функциональных расстройств со стороны кардиальных структур. Требует высокого профессионализма врача.
- Эхокардиография. Применяют ее в рамках выявления самого кардиосклероза. Позволяет визуализировать ткани, обнаружить анатомические структурные нарушения.
- Биохимия крови с определением веществ липидного спектра. Холестерина разных типов. Превалирующее исследование в рамках профильной диагностики. Низкие показатели также не говорят об отсутствии расстройства. Потому требуется дополнительная оценка состояния кардиальных структур.
- Коронография. Рентген с применением контрастирующего вещества. Позволяет определить участки закупорки коронарных артерий.
- МРТ. Более современная методика, если сравнивать с предыдущей. Дает результаты быстрее и требует куда меньше усилий, как со стороны пациента, так и с позиции врача-диагноста.
Перечень обследований может быть расширен, на усмотрение ведущего кардиолога. Все зависит от сложности случая и результатов уже полученных в ходе исследований.
Методы лечения
Терапия проводится консервативными и оперативными способами. На раннем этапе доктора применяют медикаменты нескольких групп:
- Кардиопротекторы. Защищают сердце структуры от разрушения, снижают потребность тканей в кислороде и параллельно восстанавливают газообмен. Используется Милдронет, Рибоксин.
- Антиагреганты. Нормализуют реологические свойства крови, текучесть таковой. В основном Аспирин в современных модификациях, для длительного приема.
- Статины. Растворяют холестериновые бляшки, выводят жирные вещества их организма. Аторис и аналоги.
- Сердечные гликозиды. С осторожностью. Нормализуют сократительную способность миокарда.
Обладают рядом дополнительных полезных эффектов, но для продолжительного приема назначаются редко ввиду опасностей. Дигоксин, настойка ландыша. Самостоятельно не используются никогда, это крайне рискованно.
- Бета-блокаторы. Применяются для коррекции уровня артериального давления, частичного восстановления питания тканей. Метопролол для срочной помощи, Биспролол в рамках длительного применения.
- Антагонисты кальция. В основном используется Амлодипин как самый подходящий медикамент.
- Органические нитраты. Купируют болевой синдром, расширяют сосуды, нормализуют трофику тканей. Применяют их с осторожностью, потому как присутствует масса побочных явлений. Классическим медикаментом считается Нитроглицерин.
Этого мало. Дополнительно проводится лечение причины ишемической болезни. Может быть сахарный диабет, гипертония. Необходимо устранять и их.
В сложных случаях требуется хирургическая терапия. Какие способы практикуют доктора?
- Ангиопластика или баллонирование. Механическое расширение коронарной артерии.
- Стентирование. Суть в том же. Только в качестве основного инструмента выступает особый каркас, который не позволяет сосуду вернуться в исходное, спазмированное положение.
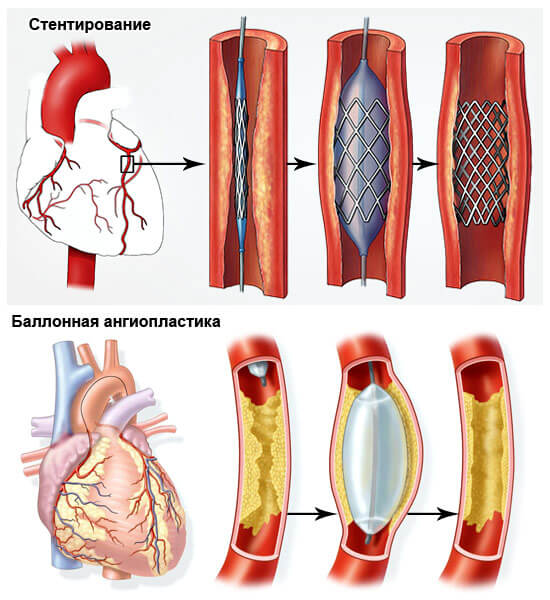
- Шунтирование. Создание искусственного дополнительного пути для обеспечения миокарда кровью. Представляет определенные сложности, но дает качественный эффект почти в 75% случаев даже на выраженных стадиях патологии.
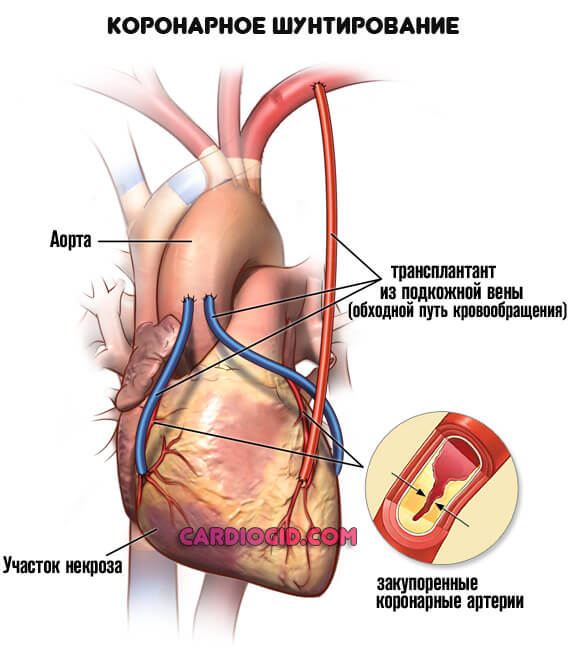
Это основные методики. Чуть реже практикуется прямое протезирование вовлеченного в нарушение участка.
Большую роль в деле терапии играет изменение образа жизни:
- В обязательном порядке отказываются от курения, спиртного даже в минимальных объемах, ограничивают потребление поваренной соли до 4 граммов в день, количество животных жиров, упор делают на растительные продукты.
- Гиподинамия исключается, но и перетруждаться нельзя. Предпочтение отдается легким пешим и велопрогулкам на свежем воздухе. Разрешено плавание.
- Стоит избегать стрессов, нервных перегрузок, освоить техники релаксации (расслабления).
Прогноз и возможные осложнения
Согласно статистическим выкладкам, вероятность нормализации состояния достигает 80% на ранних стадиях (сюда же входит и средняя стадия, когда изменения и клиническая картина уже присутствуют).
По мере прогрессирования вероятность нормализации тает на глазах. При выраженной сердечной недостаточности шансы на достижение благоприятного исхода составляет 10-20%, что все-таки довольно много.
Нужно учесть, что даже в самых положительных условиях, полного излечения достигнуть не удается никогда. Потому как речь идет об анатомическом изменении сердца.
Есть возможность компенсировать нарушение, но не полностью устранить его. Больные имеют все шансы прожить до глубокой старости при соблюдении рекомендаций и раннем обращении к лечащему специалисту по кардиологии.
Атеросклеротический кардиосклероз причиной смерти становится редко, основной фактор не в нем, а в ишемии, дальнейшем усугублении, падении сократительной способности миокарда и насосной функции сердца.
Среди возможных последствий:
- Инфаркт. Массивный лавинообразный некроз клеток кардиальных структур.
- Инсульт. Схожий процесс. Суть в отмирании нервных тканей головного мозга.
- Остановка сердца.
При должном внимании к собственному состоянию и соблюдении всех рекомендаций доктора эти осложнения так и остаются теоретически возможными, не воплощаются в реальности.
Коронаросклероз — это рубцевание сердца, замещение функционально активных тканей грубыми соединительными структурами. Это заполнитель, он не может работать, как следует.
Процесс прогрессирует постепенно. При развитии первых же проявлений рекомендуется обращаться к кардиологу для прохождения диагностики и назначения лечения.
Источник
Атеросклеротическое поражение кровеносных сосудов — одно из самых распространенных заболеваний ССС. Опасность его кроется в долгом бессимптомном периоде и быстром развитии при наличии нескольких факторов риска. Несвоевременное или неправильное лечение может привести к осложнениям и закончится инсультом, инфарктом или смертью.
Что такое атеросклеротический кардиосклероз
По медицинской классификации международной атеросклероз относится к болезням системы кровообращения.
Атеросклеротический кардиосклероз мкб 10 имеет код I25.1, который расшифровывается так:
- Болезни ССС;
- Ишемическая болезнь сердца и ее хроническая форма;
- Атеросклероз.
В группу входят несколько форм заболевания, которые вызваны отложениями холестерина. Код I25.1 распространяется на:
- Атеросклероз венечных и коронарных сосудов;
- Коронарный атеросклероз, осложненный ИБС.
Атеросклеротический кардиосклероз (АК) отличается стремительным разрастанием соединительных клеток в сердечной мышце, что приводит к замещению тканей миокарда и образованию большого количества рубцов.
Сопровождается развитие болезни нарушением работы всей ССС, ухудшением кровообращения и плохим самочувствием.
Виды АК
По распространенности патологии медики разделяют кардиосклероз на:
- Диффузный;
- Мелкоочаговый;
- Очаговый.
Для диффузной формы характерно возникновение и разрастание во всем миокарде клеток соединительной ткани. Особенность диффузного кардиосклероза — равномерное развитие патологии и наличие фоновой хронической ИБС. Мелкоочаговая форма отличается от диффузной небольшими вкраплениями видоизмененных клеток. Обычно они имеют вид белесых тонких прослоек и расположены в глубоких мышечных слоях. Эта форма развивается на фоне продолжительной гипоксии миокарда. Для очаговой формы характерно появление в миокарде отдельных крупных или мелких рубцов. Очаговый кардиосклероз возникает обычно после инфарктов миокарда.
Еще одна официальная классификация делит заболевание по причинным факторам. Согласно этой классификации кардиосклероз бывает постинфарктным, атеросклеротическим, постмиокардическим, врожденным.
Первичная или врожденная форма — одна из редких, обычно диагностируется при коллагенозе или врожденном фиброэластозе.
Постинфарктная форма
Постинфарктный диффузный кардиосклероз имеет очаговый характер и проявляется в виде осложнения некроза миокарды. Из-за отмирания волокон сердечной мышцы образуется плотная и грубая соединительная ткань, провоцирующая появление рубцов. Эти изменения заставляют орган увеличиться в размерах, чтобы продолжать выполнять свою функцию и поддерживать нормальное кровоснабжение организма. Со временем миокард теряет сократительные способности и начинает развиваться дилатация. Это патология, при которой объемы камер сердца увеличиваются, но толщина сердечной стенки остается неизменной. Дальнейшее развитие недуга может закончиться пересадкой сердца.
Постинфарктный тип кардиосклероза в медицине рассматривается как самостоятельная форма ИБС. При повторном инфаркте течение болезни осложняется развитием аневризмы левого желудочка, критическими нарушениями ритма сердца и нарушением проводимости, острой сердечной недостаточностью.
Атеросклеротическая форма
На фоне хронической ИБС развивается атеросклероз коронарных кровеносных сосудов, основа атеросклеротической формы. Патология появляется из-за продолжительной гипоксии и длительное время протекает бессимптомно. Приводит к ней недостаточное кровоснабжение мышц сердца из-за холестериновых отложений в коронарных сосудах. Атеросклеротическая форма обычно имеет диффузный характер и сопровождается атрофией и дистрофией миокардических клеток. При прогрессировании патология приводит к дилатации и приобретенным порокам сердца.
Постмиокардическая форма
Возникновение данной формы АК происходит из-за воспалительных процессов в миокарде. Постмиокардический атеросклероз обычно поражает молодых людей, которые перенесли сложные инфекционные заболевания или имеют выраженные аллергические реакции. Патология поражает разные отделы сердечной мышцы и имеет диффузный характер.
Причины заболевания
У кардиосклероза есть три основные причины:
- Недостаточность кровоснабжения, которая происходит на фоне сужения крупных кровеносных сосудов;
- Воспалительные процессы, локализующиеся в сердечной мышце;
- Растяжение стенок сердца и значительное увеличение объема мышечной ткани.

К факторам, способствующим развитие болезни, относят:
- Наследственность;
- Гиподинамия;
- Ожирение;
- Злоупотребление алкоголем и курение;
- Неправильное питание;
- Повышенные физические и эмоциональные нагрузки.
Важную роль играет также возраст и пол: мужчины подвержены болезни чаще в возрасте от 35 до 45 лет, женщины — от 40 до 55 лет. Спровоцировать возникновение кардиосклероза могут и сторонние хронические заболевания — гипертония, сахарный диабет, почечная недостаточность и т.д.
Симптоматика болезни
Обычно на ранних стадиях симптомы заболевания выражены слабо. Диффузный атеросклероз очаговой формы проявляется нарушением сердечного ритма и слабой давящей болью. Аритмия может также свидетельствовать о развивающемся склерозировании. Диффузная форма часто имеет симптомы сердечной недостаточности, сила которых возрастает с увеличением площади пораженной ткани.

Симптоматика кардиосклероза после пережитого инфаркта и атеросклеротической формы схожа:
- Учащенное сердцебиение, сопровождаемое болевыми ощущениями;
- Отдышка даже в состоянии покоя;
- Повышенная утомляемость;
- Отек легких;
- Блокады, мерцательная аритмия;
- Отечность;
- Повышение АД.
Симптомы заболевания развиваются по мере прогрессирования кардиосклероза. Чем больше сужение коронарных сосудов — тем сильнее проявление патологии. Недостаточное кровоснабжение внутренних органов может провоцировать частые и сильные головные боли, нарушения сна, проблемы с ЖКТ и мочевыделительной системой.
Диагностические меры и лечение
Диагностика заболевания включает сбор и анализ жалоб пациента, анамнеза болезни и образа жизни. После этого проводят физикальный осмотр, направленный на:
- Выявление отечности;
- Определение состояния и цвета кожного покрова;
- Измерение уровня АД;
- Обнаружение нарушения сердечных тонов.
Для выявления сопутствующих хронических болезней врач назначает общий анализ крови. Биохимию проводят для определения уровня холестерина, ЛПНП, ЛПОНП и ЛПВП. Далее пациента отправляют на ряд дополнительных исследований.

ЭКГ делают для установления нарушения сердечного ритма, обнаружения рубцов и изменений миокарда, носящих диффузный характер. ЭхоКГ назначают для выявления участка сердца, который уже не способен поддерживать сократительную функцию и состоит из замещенной ткани. Холтеровское мониторирование ЭКГ проводят для обнаружения аритмии. Для выявления очага кардиосклероза пациента направляют на МРТ, а сцинтиграфию проводят для определения размера патологических очагов и установления возможной причины недуга.
Методы лечения болезни
Лечение атеросклеротического кардиосклероза проводится только на основе полученных данных после комплекса диагностических мер.
Направлено лечение не только на устранение причин и на снижение уровня холестерина в крови, коррекцию АД, восстановление эластичности артерий и нормализацию кровоснабжения. Для этого пациенту назначают комплексное лечение, состоящее из медикаментозной терапии, перемены образа жизни и диеты. Если заболевание находится в запущенной стадии, то применяют хирургические методы (стентирование или шунтирование, удаление аневризмы или установка кардиостимулятора).
Медикаментозная терапия использует в лечении болезни препараты нескольких групп. Для усиления анаболических процессов назначают лекарства из группы анаболиков (Силаболин, Инозин). Чтобы предотвратить тромбообразование и избежать развития тромбоза прописывают антиагреганты (Индобуфен, Дипиридамол, Ацетилсилициловую кислоту).
Никотиновую кислоту включают для улучшения обменных процессов, для нормализации окислительно-восстановительных реакций и укрепления иммунной системы. Корректоры микроциркуляции и ангиопротекторы (Ксантинола никотинат) прописывают для расширения сосудов, нормализации реологических свойств крови и повышения проницаемости сосудов. Лекарство также снимает отечность и запускает метоболические процессы в тканях кровеносных сосудов.
Для снижения уровня холестерина и регуляции уровня липопротеидов в крови назначают статины (Правастатин или Ловастатин). Чтобы предотвратить разрушение клеточных мембран пациенту дополнительно рекомендуют принимать гепатопротекторы (Тиоктоновая кислота).
Блокирование бета-адренорецепторов происходит при помощи бета-адреноблокаторов (Бисопролол, Талинолол, Атенолол). Чтобы устранить мерцательную аритмию и иные нарушения сердечного ритма выписывают антиаритмические лекарства (Аденозина фосфат).
Дополнительно по результатам анализов могут быть назначены:
- Корректоры нарушения кровообращения головного мозга;
- Витамины;
- Метаболики;
- Анальгетики;
- Аденозинергические препараты;
- Нитратоподобные лекарства;
- Адсортенты и антациды;
- Репаранты;
- Ингибиторы АПФ.
Необходимым условием для выздоровления является повышение физической активности и постоянное соблюдение диеты.

Чтобы избежать риска развития осложнений необходимо уделять время продолжительным прогулкам на свежем воздухе, ЛФК и плаванию. В питании кардиологи рекомендуют:
- Отказаться от соли;
- Отказаться от жирной пищи, консервов, фаст-фуда, масла;
- Контролировать потребление жидкости;
- Отказаться от продуктов, возбуждающих нервную и сердечно-сосудистую систему;
- Употреблять больше овощей и фруктов, морепродуктов, круп и орехов;
- Готовить на пару или запекать вместо жарки.

Комплексное лечение также может включать направление на курортно-санаторное лечение, посещение психолога, курс массажных процедур. Пациенту необходимо настроиться на то, что процесс лечения долгий, а придерживаться диеты и принимать отдельные препараты придется на протяжении жизни.
Прогноз и профилактика заболевания
Прогноз любой из форм кардиосклероза зависит от степени заболевания, наличия отягощающих факторов и готовности пациента следовать курсу назначенного лечения. Если нет аритмии и нарушения кровообращения основных органов, то врачи ставят благоприятный прогноз. Если на фоне АК возникла сердечная аневризма, предсердно-желудочковая блокада или тяжелая форма тахикардии, то повышается риск летального исхода. Для сохранения жизни пациента проводят экстренные операции и установку электрокардиостимулятора.
Возможно ли избежать фатальных последствий (аритмия, инфаркт, аневризма и т.д.) при кардиосклерозе зависит от своевременного обращения к врачу и соблюдения всех предписаний кардиолога. Самолечение недопустимо: прием препаратов без согласования с лечащим врачом может закончиться остановкой сердца.
Основные профилактические меры — это контроль болезни-триггрера, которая может стать основой для кардиосклероза, здоровый образ жизни, правильный подход к организации питания, отказ от курения и минимизация стрессовых ситуаций.
Источник