Астма бронхиальная спирали и кристаллы
Одной из причин бронхиального кашля является образование густого патологического секрета (в простонародии мокрота). Чтобы понять причину возникновения болезни потребуется провести анализ мокроты.
В результате анализа можно выявить тяжесть воспаления бронхов и эффективность лечение, которое прописал доктор. На стадии бронхиальной астмы результаты исследования помогут узнать о прогрессировании заболевания и заключить предварительный прогноз.
Источник: https://pulmonologi.site/mokrota-pri-bronhialnoj-astme-analizy-harakter-lechenie/
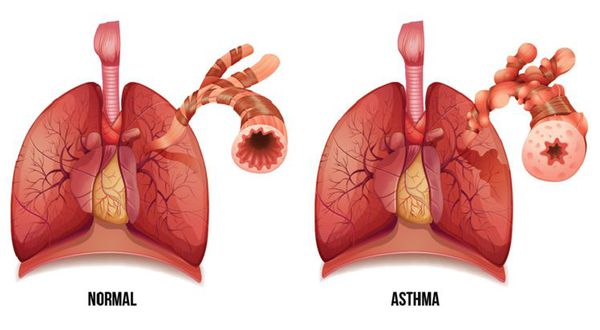
Не стоит пугаться мокроты – это нормальное явление при нарушении функционирования слизистой бронхов. Ниже на фото наглядно можно увидеть, как выглядит бронхиола у здорового и больного человека.
Так выглядят бронхиолы здорового и больного человека
Что такое мокрота?
Мокрота на стадии бронхиальной астмы является лишь индикатором о нарушении нормального функционирования бронхов. Количество образовавшегося патологического секрета может варьироваться от 10 до 100 миллилитров в сутки. При нормальном функционировании бронхов вырабатываемая слизь попросту проглатывается.
Образование застоев слизи может быть связано с:
- Увеличенным синтезом секрета;
- Изменением состава из-за воспалительных процессов в области бронхов и не важно какая форма поражения застала Вас врасплох (аллергия или инфекция);
- Нарушением вывода жидкости их трахеобронхиальных структур.
Острые воспалительные процессы могут вызвать ослабление работы реснитчатого эпителия, что непременно приведет к образованию застоя в бронхах.
Море горы и астма: климатические регионы России для астматиков
Основная функция слизи у здорового человека – защищать органы дыхательных путей от пересыхания и помогать выводить мелкие частицы, которые случайно могут попасть в область трахеи или бронхов. Это означает, что небольшое количество слизи может выходить из органов дыхания даже у здоровых людей.
Среднесуточная норма выработки мокроты составляет до 100 мл, это значение может увеличиваться у курящих людей или людей, пораженных простудными заболеваниями, бронхитом или воспалением легких.
При заболевании бронхиальной формой астмы количество резко возрастает, а способность отходить понижается, что приводит к скоплению в дыхательных проходах и вызывает приступы.
Причины слабого отхаркивания мокроты:
- Повышенный синтез;
- Изменение состава;
- Нарушение вывода мокроты;
- Повышенная густота выделений.
В результате этих причин наблюдаются такие явления как:
Снижается объем поступаемого воздуха;
Учащаются приступы кашля, которые долго не прекращаются, одновременно проскальзывают хрипы и чувствует недостаток кислорода.
Виды и характерные особенности мокроты
Особенности мокроты при бронхиальной астме
Мокрота, вызванная бронхиальной астмой, отличается от других видов заболеваний по внешним качествам, а также по запаху. И подразделяются по стадиям:
- Прозрачная или белого оттенка жидкость слегка пенистой консистенции дает понять о самой легкой стадии, без сопутствующих болезней. Количество очень малое, а отходит она как правило в самом конце приступа;
- Желтый цвет слизи и неприятный запах дает понимание о развитии воспалительного процесс внутри бронхов;
- Густая слизь с множеством вкраплений зеленого цвета свидетельствует о переходе в тяжелую фазу заболевания;
- Густая мокрота с коричневыми (красноватыми) пятнами говорит о том, что тяжелая стадия уже наступила и внутри происходят небольшие кровотечения и повреждения сосудов;
- Светло-красная или розовая мокрота пенистой структуры просто сигнализирует о бронхиальных кровотечениях в данный момент.
Средняя и тяжелая форма бронхиальной астмы характеризуется достаточно плотной слизью, которая образует бронхиальные пробки. Довольно часто они имеют разветвленную форму, что-то похожее на дерево. За высокую плотность слизи ее назвали «стекловидной» мокротой.
Вдобавок ко всему слизь часто имеет в своем составе вкрапления, которые носят даже отдельные названия:
- Спирали Куршмана – это прозрачные или белесые вкрапления в форме штопора;
- Кристаллы Шарко-Лейдена – имеют форму веретена, очень тонкие и бесцветные.
Эти вкрапления не обнаружить невооруженным взглядом, чтобы их обнаружить стоит провести посев бактерий.
Изучение мокроты, а именно ее консистенции, запаха и вкраплений дает четкое понятие о стадии и протекании процессов. Содержание кровяных следов, следов частиц бронхов и зловонный запах указывают на наличие злокачественных образований.
Анализ мокроты как диагностика стадии астмы
Подготовка к сдаче мокроты на физико-химический анализ в лабораторию
Проведение анализа мокроты целесообразно делать при любом подозрении заболевания дыхательных органов, в частности бронхиальной астмы. Исследование секрета проводят на качественные и количественные характеристики, вдобавок производят посев лабораторного материала, чтобы узнать о наличии болезнетворных бактерий и проверить их на чувствительность к антибактериальным препаратам.
При астме этот анализ является ключевым в диагностике заболевания. По результатам можно предположить причину заболевания и подобрать необходимые методы лечения.
Здоровый человек без труда может откашлять или проглотить мокроту. Люди больные бронхитом, воспалением легких или просто курящие, могут отхаркивать слизь несколько сложнее, но тем не менее может. При поражении бронхов астмой процесс отхаркивания в разы затрудняется.
Сбор биоматериала для анализа
Сбор мокроты для анализа
Сбор слизи на этом этапе считается самым важным элементом, ведь правильная подготовка поможет повысить достоверность результата:
- За 12 часов до сдачи анализов пациент должен увеличить потребление жидкости. Это поможет легче отойти секрету;
- Мокрота сдается утром, перед отхаркиванием обязательно почистите зубы, чтобы исключить попадание остатков пищи на биоматериал;
- За несколько дней до анализов исключается употребление алкоголя, курение и уменьшаются физические нагрузки;
- Отхаркивание производится в чистую тару, предварительно сплюнув слюну.
- На проведение анализа достаточно 5мл слизи, ее нужно доставить в лабораторию не позднее 3 часов после отхаркивания.
Процесс анализа
Анализ мокроты взятой из пораженных бронхов
При детальном анализе экссудата он подвергается оценке на физико-химический состав, а также исследуется состав клеток. При назначении лечения используются данные обнаруженной микрофлоры.
Длительность процесса анализа может занять около 3 дней с момента сдачи в лабораторию.
Расшифровка полученных результатов
Расшифровка лабораторных анализов секрета
В заключении лаборант обязан указать клеточный состав исследуемого вещества, по которому он установил природу и характер стадии заболевания:
- Повышенное содержание эритроцитов может указывать на поврежденные сосуды;
- Количество эозинофилов в слизи несоответствующее норме свидетельствует о бронхиальной астме с аллергической природой возникновения;
- Кристаллы Шарко-Лейдена, о которых говорилось выше, свидетельствую о прогрессировании заболевания, подвергнутого аллергическому возникновению;
- При воспалении бронхов или бронхиальной обструкции количество мерцательного эпителия резко подскакивает;
- При спазме бронхов и скоплении секрета в просвете в мокроте появляются спирали Куршмана;
- А найденные макрофаги в отделяемой слизи лишь подтверждают диагноз бронхиальной астмы.
От преобладания тех или иных структур назначается лечение, а при обнаружении болезнетворных бактерий, проводят дополнительный бактериологический посев.
В чем опасность накопления мокроты?
В чем заключается опасность скопления мокроты в бронхах?
Увеличенный синтез мокроты приводит к заужению просвета и влечет за собой закупорку дыхательных путей, недостаток воздуха и деформирование бронхов, под воздействием воспалительного процесса и изменения структуры тканей.
Лечение мокроты при бронхиальной стадии астмы
Как правильно лечить мокроту при бронхиальной астме?
Основной задачей при лечении бронхиальной астмы является облегчение отхождения мокроты, этого можно достичь медикаментами, лечебным массажем, дыхательной гимнастикой, физиотерапией и народной медициной.
Перед применением любого из методов сначала проконсультируйтесь со специалистами.
Медикаментозная терапия состоит из:
- Средств стимулирующих отхаркивание + муколитики (отхаркивающие препараты помогают отхождению слизи, а муколитики способствуют разжижению и скорейшему выведению) к ним относятся – Лазолван, Аброксол, Либексин-Муко и др.;
- Телфаст, Тайлед или Интал – антигистаминные средства (применяются при удушьях или застоях мокроты из-за реакции на аллерген);
- Травяные сборы, которые разжижают и выводят мокроту.
В заключении хотелось отметить, что бронхиальная астма — это заболевание, которое нужно лечить, но для этого следует как можно скорее обратиться за помощью к квалифицированным врачам.
Исследование мокроты – это самый важный этап при диагностике астмы. Анализ паталогического секрета позволить определить степень болезни и назначить верное лечение, которое направленно приведет Ваш организм к выздоровлению.
Источник

Одной из причин бронхиальной обструкции является выделение густого секрета. На этапе диагностики очень важно понять причину возникновения болезни, для этого необходимо сделать анализ мокроты.
По результатам анализа можно судить о тяжести хронического воспаления бронхов, а также об эффективности назначенного лечения. При бронхиальной астме на основе исследования секрета можно сделать выводы о прогрессировании болезни и дальнейшем прогнозе.
Что такое мокрота

В норме в просвет дыхательных путей выделяется небольшое количество слизи. Она необходима для смазывания стенок, предохранения их от инфекции и пересыхания.
При воспалении выработка секрета усиливается, он становится более вязким и густым, изменяется цвет. Также изменяется его запах, что зачастую свидетельствует о тяжелой патологии.
Мокрота при бронхиальной астме выделяется с кашлем, может содержать в себе примеси крови или эпителия бронхов. Выведение вязкого секрета наружу довольно затруднительно, поэтому он скапливается в просвете бронхов, нарушая дыхание больного.
Это становится одной из причин приступа удушья.
Виды и особенности мокроты при астме
Для дифференциального диагноза имеет большое значение характеристика отделяемого из респираторного тракта. Для этого необходимо внимательно исследовать материал:
- Прозрачный цвет мокроты с белым оттенком при бронхиальной астме говорит о заболевании дыхательной системы в начальной стадии. Слизь при этом вырабатывается активно из-за воздействия аллергенов, которые таким образом выводятся наружу из дыхательных путей.
- Отделяемое желтого цвета означает, что в дыхательной системе развивается инфекционный воспалительный процесс.
- Зеленоватые выделения появляются при воспалении средней и тяжелой степени.
- Густая коричневая слизь свидетельствует о повреждении сосудов и недавнем кровотечении.
- Розовая пенистая мокрота при астме указывает на наличие кровотечения из-за повреждения стенки сосуда.
О характере мокроты при бронхиальной астме нужно спрашивать пациента в первую очередь, так как это напрямую влияет на лечение заболевания и прогноз. Обязательно на этапе диагностики проводится анализ слизи, выделяемой при кашле.
Анализ мокроты как метод диагностики астмы
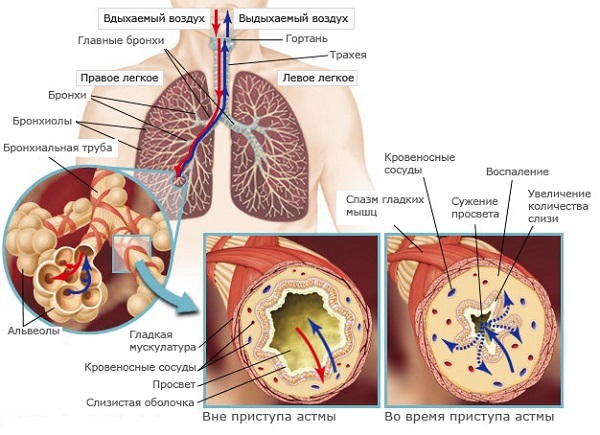
Целесообразно проведение анализа мокроты при подозрении на бронхиальную астму и любые другие болезни органов дыхания. Обязательно исследуется состав, качественные и количественные характеристики, проводится посев материала для выявления болезнетворных микроорганизмов и на чувствительность к антибактериальным средствам (при необходимости).
При наличии бронхиальной астмы такой анализ является одним из ключевых в диагностике болезни. По его результатам можно предположить причину возникновения астмы и, исходя из этого, выбрать метод лечения.
Подготовка и сбор биоматериала

Перед сдачей мокроты на анализ очень важно подготовиться. Правильно проведенная подготовка влияет на достоверность полученного результата:
- За 8-12 часов до сдачи материала пациент должен употреблять больше жидкости. Это необходимо для улучшения отхождения секрета.
- Биоматериал сдается обычно в утренние часы, перед отхаркиванием нужно почистить зубы для удаления остатков пищи и микроорганизмов.
- За несколько дней до анализа нельзя употреблять алкоголь, исключается курение и тяжелая пища, ограничиваются физические нагрузки.
- Откашливание слизи проводится в чистую посуду, перед этим вся слюна обязательно сплевывается. Рекомендуется перед сбором экссудата прочистить носоглотку.
Для анализа будет достаточно 3-5 мл отделяемого при кашле. Материал необходимо доставить в лабораторию в течение 2-3 часов: это оптимальный срок для получения достоверного результата.
Проведение анализа

Экссудат сдается в лабораторию, где проводится его детальный анализ: оцениваются физико-химические свойства, исследуется клеточный состав. На основании полученных данных назначается лечение с обязательным учетом вида обнаруженной микрофлоры.
Процесс исследования образца материала при бронхиальной астме обычно длится не менее трех дней от момента сдачи его в лабораторию. Из особенностей оценки материала: огромную роль играет цвет отделяемого и примеси, среди которых можно в тяжелых случаях увидеть фрагменты тканей стенки бронхиального дерева.
Расшифровка результатов
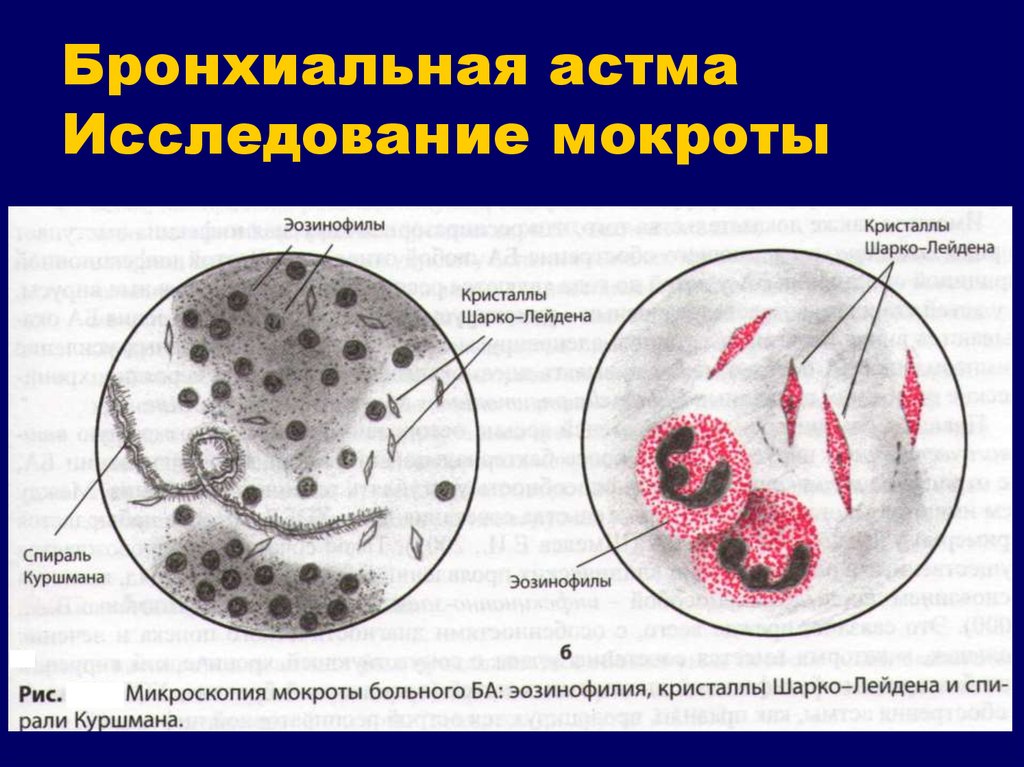
В полученном результате лаборант обязательно указывает клеточный состав материала, по которому устанавливается природа и характер заболевания:
- при повышенном содержании эритроцитов можно предположить повреждение сосудов ввиду деструктивного процесса в тканях респираторного тракта;
- большое количество эозинофилов в слизи характерно для бронхиальной астмы, они свидетельствуют о ее аллергической природе;
- кристаллы Шарко-Лейдена указывают на аллергический процесс и его прогрессирование;
- количество мерцательного эпителия увеличивается при бронхиальной обструкции или воспалении бронхов;
- спирали Куршмана в анализе являются патогномоничным признаком астмы, говорят о спазме бронхов и скоплении густого секрета в просвете;
- макрофаги в отделяемой слизи подтверждают диагноз астмы.
Не менее важно соотношение содержания этих клеток. В зависимости от преобладания тех или иных клеточных структур назначается лечение.
Если в материале выявлены болезнетворные микроорганизмы, то необходимо провести бактериологический посев.
Чем опасно накопление мокроты
Мокроты при астме в бронхах вырабатывается очень много во время приступа. Она становится очень густой, перекрывая просвет. Это влечет за собой следующие последствия:
- закупорка дыхательных путей в результате невозможности выведения слизи и, как следствие, удушье;
- малопродуктивный кашель с мокротой и хрипами, недостаток воздуха;
- непроходимость бронхов, которые деформируются в процессе длительного воспаления, изменение структуры их тканей.
Как бороться с мокротой

Одной из главных задач при лечении бронхиальной астмы является улучшение отхождения мокроты по бронхиальному дереву. Это можно обеспечить при помощи медикаментозных препаратов.
Также необходимо соблюдение общих рекомендаций.
При бронхиальной астме с мокротой назначают:
- отхаркивающие средства (улучшают отхождение слизи);
- муколитики (способствуют разжижению и ускоренному выведению мокроты);
- антигистаминные препараты (уменьшают отек, в случае аллергии борются с причиной);
- растительные средства в виде отваров для приема внутрь и ингаляций (помогают вывести слизь).
В помещении, где живет человек с бронхиальной астмой, должна поддерживаться повышенная влажность. Для этого можно использовать специальные увлажнители воздуха.
Астматику необходимо пить не менее полутора литров жидкости в сутки, проводить ингаляции паром с добавлением пихтового масла.
В заключение
Бронхиальная астма — хроническое заболевание, но его можно и нужно держать под контролем. Для этого необходимо вовремя обратиться к врачу, который назначит обследование.
Одним из важнейших при диагностике астмы является исследование мокроты. Оно помогает отличить ее от других заболеваний и назначить правильное лечение.
Источник

Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
Общие сведения
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
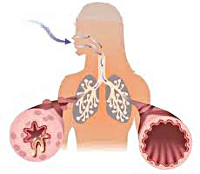
Бронхиальная астма
Причины
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Патогенез
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
Классификация
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Симптомы бронхиальной астмы
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
Осложнения
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагностика
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Лечение бронхиальной астмы
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Прогноз и профилактика
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
Источник