Аспириновая бронхиальная астма классификация
Бронхиальная астма резко выделяется среди других заболеваний разнообразием видов, классификаций, причин и механизмов развития. Причем все эти признаки варьируются в таких широких пределах, что для каждого конкретного случая диагноз просто невозможно описать стандартной фразой. Именно поэтому классификация бронхиальной астмы настолько сложна. К тому же лечение данной патологии требует индивидуального подхода к каждому пациенту.
Критерии классификации
Согласно документу МКБ бронхиальную астму классифицировали на основании ее этиологии и степени тяжести. Но для понимания общей картины таких сведений было недостаточно. Поэтому современный подход к формулировке диагноза включает в себя следующие параметры:
- классификация по клиническим проявлениям;
- классификация по степени тяжести;
- виды и степень контроля астмы;
- классификация по фазе заболевания;
- классификация по наличию осложнений.
Но все эти классификации не могут существовать отдельно друг от друга.
Классификация по клиническим проявлениям
Советские учёные А. Д. Адо и П. К. Булатов в 1969 году первыми предложили классификацию бронхиальной астмы по причинам её возникновения.
Различают три основных вида бронхиальной астмы:
- аллергического вида;
- неаллергического происхождения;
- смешанный вид астмы – сочетание аллергического компонента с неаллергическим.
В зарубежных странах астму аллергического происхождения относят к экзогенной, т. е. связанной с воздействием внешних факторов (аллергенов).
Астму неаллергического происхождения относят к эндогенной, т. е. связанной с внутренними причинами.
Некоторые выделяют при эндогенной астме выделяют различные формы заболевания:
- инфекционно-зависимую;
- первично измененную реактивность бронхов;
- профессиональную;
- атипичную.
Такая классификация дает возможность максимально учесть индивидуальные особенности патологического процесса и сделать терапию более эффективной.
Недостатком этой классификации является то, что она не учитывает многообразия причин, вызывающих бронхиальную астму.
Аллергическая или атопическая астма
 Приступы экзогенной, или аллергической (атопической) бронхиальной астмы возникают после попадания в респираторный тракт различных внешних возбудителей. Чаще всего реакция начинается в верхних его отделах, развивается так называемое предастматическое состояние – воспаляются гортань, слизистая трахеи и носовые пазухи, ярко выражен аллергический насморк. Со временем это приводит к полновесной бронхиальной астме. Существует огромное число раздражителей, самыми распространенными из которых являются:
Приступы экзогенной, или аллергической (атопической) бронхиальной астмы возникают после попадания в респираторный тракт различных внешних возбудителей. Чаще всего реакция начинается в верхних его отделах, развивается так называемое предастматическое состояние – воспаляются гортань, слизистая трахеи и носовые пазухи, ярко выражен аллергический насморк. Со временем это приводит к полновесной бронхиальной астме. Существует огромное число раздражителей, самыми распространенными из которых являются:
- растительная пыльца (мужские половые элементы) и волокна некоторых семян (хлопок, тополиный пух, одуванчик и другие);
- пыль и плесень в жилых помещениях;
- шерсть и частички кожи домашних животных;
- мелкие паразиты, чаще всего клещи, и другие возбудители.
При аллергическом варианте бронхиальной астмы удается выявить аллерген (один или несколько), который эту астму вызывает.
У некоторых людей имеется наследственная предрасположенность к реакциям на определенные раздражители, что тоже может вызывать приступ удушья. Это так называемая атопическая астма.
Видео по аллергической астме
Встречается в 20% всех случаев бронхиальной астмы.
Неаллергическая бронхиальная астма
 Возникновение одышки, удушья и сухого кашля возможны из-за воздействия вредных микробов. Бактерии, вирусы и грибки могут породить и саму болезнь, и вызвать постоянные обострения. Из медицинских статистик ясно, что ОРВИ и ангина, нарушение работы легких и бронхов – это самая явная причина приступов различных видов бронхиальной астмы у детей. Эту проблему довольно просто выявить на основе данных симптомов. Особую эффективность показывает гормональная терапия и бронходилататоры.
Возникновение одышки, удушья и сухого кашля возможны из-за воздействия вредных микробов. Бактерии, вирусы и грибки могут породить и саму болезнь, и вызвать постоянные обострения. Из медицинских статистик ясно, что ОРВИ и ангина, нарушение работы легких и бронхов – это самая явная причина приступов различных видов бронхиальной астмы у детей. Эту проблему довольно просто выявить на основе данных симптомов. Особую эффективность показывает гормональная терапия и бронходилататоры.
Этот вариант бронхиальной астмы развивается из-за воздействия вредных микробов. Инфекционное заболевание (вирусной или бактериальной природы) дыхательных путей инициирует внутренние патологические процессы неаллергического характера, приводящие к развитию астмы.
Встречается в 50% всех случаев бронхиальной астмы.
Смешанный вид бронхиальной астмы или инфекционно-зависимая
Причинами развития астмы смешанного генеза выступают как наследственные особенности иммунной системы, так и раздражители внешней среды — инфекции, аллергены, токсические вещества, медицинские препараты. Заболевание часто протекает в тяжелой форме, плохо поддается лечению. Смешанной бронхиальной астме всегда сопутствуют хронические инфекционные болезни.
Первично-измененная реактивность бронхов
К этому варианту бронхиальной астмы относится аспириновая бронхиальная астма. При аспириновой бронхиальной астме предполагается четкая взаимосвязь приступов с приемом аспирина или других нестероидных противовоспалительных средств.
Для этого вида астмы характерно сочетание трех симптомов: непереносимость нестероидных противовоспалительных средств + рецидивирующий полипозный риносинусит + приступы удушья.
В большинстве случаев этот вид может сочетаться с аллергической или с инфекционно-зависимой бронхиальной астмой.
Большинство исследователей считает, что это проявление бронхиальной гиперреактивности, а не самостоятельная разновидность бронхиальной астмы.
Встречается в 7% всех случаев бронхиальной астмы. Чаще встречается у женщин 30 – 50 лет.
Профессиональная бронхиальная астма
Бронхиальная астма, возникающая под действием вредных производственных факторов. Такие факторы чаще всего встречаются в сельском хозяйстве, пищевой, деревообрабатывающей, химической, текстильной промышленности. Для этого вида астмы характерна зависимость возникновения приступов от причинного фактора на производстве, уменьшение или исчезновение симптомов, когда больные находятся вне места работы.
Этот вид астмы смешанного происхождения, в котором могут участвовать как аллергические, так и неаллергические механизмы.
Классификация астмы по степени тяжести
Чтобы подобрать ингаляторы, таблетки, прописать капельницы, нужно распознать классификацию бронхиальной астмы по степени тяжести и выявить, что послужило развитию патологических изменений бронхов:
- количество приступов в разное время суток за определенный период (день, неделя, месяц);
- степень их влияния на состояние пациента в периоды сна и бодрствования;
- наилучшие показатели функций внешнего дыхания и их изменения на протяжении дня, измеряемые методами спирометрии – объем форсированного вдоха (ОФВ), и пикфлоуметрии – пиковая скорость выдоха (ПСВ).
С помощью указанных критериев выделяют эпизодическую (интерметтирующую) и постоянную (персистирующую) бронхиальную астму. При первой стадии болезни частота дневных приступов не превышает раза в неделю, а ночных – 2-х раз в месяц. Обострения короткие или отсутствуют. Результаты спирометрии внешнего дыхания составляют не менее 80% от нормы. При своевременной диагностике болезнь в первой стадии поддается излечению.
Классификация по степени тяжести помогает установить объём патологических изменений в бронхах и подобрать адекватное лечение.
Персистирующая астма подразделяется на три подстадии:
- Лёгкая персистирующая — признаки заболевания возникают от одного раза в неделю до первого раза в сутки. Частота ночных приступов удушья не превышает 2 раз в месяц. Больной плохо переносит значительные физические нагрузки. Уменьшается аппетит, масса тела снижается.
- Персистирующая бронхиальная астма средней тяжести – появляются ежедневные симптомы. Физическая активность снижена. Ночные приступы регистрируются чаще одного раза в неделю. У больного возникает ежедневная необходимость применения адреномиметиков короткого действия. Нарушается сон. Физическая нагрузка вызывает бронхоспазм.
- Тяжёлая персистирующая – признаки болезни беспокоят ежедневно. Частые ночные приступы удушья. Незначительные физические усилия провоцируют обострение. Показатели функции внешнего дыхания не превышают 60% от установленных норм.
| Дневные симптомы | Ночные симптомы | ПСВ или ОФВ Вариабельность ПСВ | |
| Ступень I: Интермиттирующая астма | Менее 1 раза в неделю. Нет симптомов и нормальная ПСВ вне обострения. | Не более 2 раз в месяц. | Не менее 80% Менее 20% |
| Ступень II: Лёгкая персистирующая | Более 1 раза в неделю, но менее 1 раза в день. Обострения могут нарушать активность. | Более 2 раз в месяц. | Не менее 80% 20-30% |
| Ступень III: Средней тяжести персистирующая | Ежедневно обострения нарушают активность | Более 1 раза в неделю. | 60-80% Более 30% |
| Ступень IV: Тяжелая персистирующая | Постоянные ограничения физической активности | Частые | Менее 60% Более 30% |
Для того чтобы учесть, какими средствами достигается терапевтический эффект (улучшение состояния), применяют классификацию по тяжести течения с учетом начальной терапии.
Если, несмотря на проведенную терапию, у пациента регистрируются признаки лёгкой персистирующей астмы, то такое заболевание должно классифицироваться как бронхиальная астма средней тяжести. Больных с таким недугом, получающих адекватное лечение, следует рассматривать, как имеющих тяжёлую форму заболевания.
Виды и степени контроля
Данная классификация была разработана в 2006 году и опубликована Глобальной инициативой по борьбе с бронхиальной астмой. В ней учтена индивидуальная восприимчивость пациента к противоастматическому лечению.
Согласно этой классификации, различают виды:
- Контролируемая – частота появления симптомов не превышает 2 раз в неделю. Больной может вести полноценную жизнь. Функция внешнего дыхания соответствует норме. Противоприступные препараты используются не чаще 2-х раз в неделю.
- Частично контролируемая – признаки болезни и потребность в препаратах скорой помощи возникают чаще 2 раз в неделю. Физические усилия приводят к развитию бронхоспазма. Функция внешнего дыхания составляет менее 80% от нормы, развиваются ежегодные обострения. Диагноз устанавливается при наличии одного из перечисленных проявлений.
- Неконтролируемая – для этого вида заболевания характерно наличие 3 и более признаков частично контролируемой бронхиальной астмы. Длительность обострений составляет не менее недели.
Любое изменение состояния больного является поводом пересмотреть назначенное лечение бронхиальной астмы. Чувствительность пациента к лекарствам и тяжесть проявлений патологии могут варьировать в зависимости от времени года.
Когда вид бронхиальной астмы неконтролируемый, нужно выяснить причину проблемы. Врачами выясняется, были ли изменения в образе жизни человека, выполняются ли рекомендации врача, насколько ограничены аллергены и воздействие триггеров, обострилась ли другая проблема с органами дыхания и т.д.
Видео по классификации по степени контроля
Особый вид
 В отдельную категорию, вне классификации, относятся кашлевые астматики. Такую астму называют скрытой, так как она напоминает ХОБЛ, бронхит с астматическим компонентом, что усложняет ее диагностирование. Будьте внимательней к своему здоровью! Все формы астмы опасны.
В отдельную категорию, вне классификации, относятся кашлевые астматики. Такую астму называют скрытой, так как она напоминает ХОБЛ, бронхит с астматическим компонентом, что усложняет ее диагностирование. Будьте внимательней к своему здоровью! Все формы астмы опасны.
Иные классификации
Следуя из того, что появляются синдромы реактивности бронхов, определены фазы заболевания: обострения и ремиссии. Последняя признается стойкой в случае отсутствия наблюдаемых обострений больше полутора-двух лет.
Классификация по фазе заболевания
Пропустить начало заболевания достаточно сложно, так как развитие происходит по определенным этапам. Опираясь на них, опытные врачи классифицируют заболевание и разрабатывают схему лечения.
Этапы развития бронхиальной астмы следующие:
- Период предвестников – возникает за несколько минут, часов, иногда суток до приступа. У больного может наблюдаться вазомоторный ринит, одышка, сухость и зуд слизистых оболочек, приступообразный сухой кашель, повышенный диурез, головная боль, быстрая утомляемость, раздражительность, резкая смена настроения.
- Приступ удушья – часто возникает в ночное время и сопровождается непрерывным сухим кашлем. У человека возникает ощущение острой нехватки воздуха. Он непроизвольно принимает защитную позу – сидя или стоя с опорой на руки. Выдох затруднен, в несколько раз длиннее вдоха. Мышцы грудной клетки принимают активное участие в осуществлении дыхательных движений. Выдох сопровождают сухие свистящие хрипы. При длительном приступе возможно появление признаков гипоксии. Больной испуган, подавлен, может испытывать панику. Облегчение наступает после откашливания. Мокрота густая и вязкая.
- Период обратного развития приступа – несколько часов или дней у больного может сохраняться затрудненное дыхание, брадикардия, одышка, слабость. Иногда возникает чувство голода и жажды. Это состояние присутствует не у всех астматиков – у части больных приступ обрывается внезапно, без последствий.
При любой степени тяжести бронхиальной астмы обострения могут быть лёгкими, среднетяжёлыми и тяжёлыми. Тяжесть астматического приступа определяется по таким критериям:
- частота дыхательных движений,
- наличие хрипов,
- длительность приступа,
- степень участия вспомогательных мышц в осуществлении выдоха,
- частота сердцебиения,
- изменения поведения больного,
- характер лёгочного дыхания,
- минимальная доза препарата, необходимая для снятия приступа,
- степень ограничения двигательной активности.
Возможен переход затянувшегося приступа экспираторного удушья в астматический статус, который длится от нескольких часов до нескольких дней. Состояние не купируется обычными противоастматическими препаратами и является показанием к госпитализации больного. При отсутствии своевременной медицинской помощи астматический статус приводит к развитию острой кислородной недостаточности и смерти от удушья.
Классификация по характеру осложнений
Классификация по вероятности развития сопутствующих заболеваний выделяют осложненную и неосложненную формы бронхиальной астмы. Осложнения подразделяются на лёгочные и внелёгочные.
К лёгочным осложнениям относят:
- эмфизему лёгких,
- дыхательную недостаточность,
- бронхоэктазы,
- пневмоторакс,
- пневмосклероз.
Длительное обострение бронхиальной астмы приводит к развитию хронического бронхита. В ткани лёгких возникают зоны гиповентиляции, которые со временем становятся очагами гиповентиляционной пневмонии.
Внелёгочными осложнениями являются:
- аритмия, дистрофия миокарда,
- сердечная недостаточность,
- лёгочное сердце,
- поражения нервной системы.
При длительном лечении с помощью кортикостероидов снижается выработка этих гормонов надпочечниками. После отмены препаратов больной страдает от нарушения функций эндокринной системы.
Классификация бронхиальной астмы у детей такая же, как и у взрослых людей. При развитии заболевания в детском возрасте, чтобы поставить диагноз, ребенок с астмой должен ответить на определенные вопросы, характеризующие симптомы в данный момент времени. Лечение маленьких детей – процесс довольно сложный, поэтому постоянно нужен контроль специалиста. Не пытайтесь самостоятельно подбирать лекарственные препараты!
На основе вышеперечисленных классификаций выставляется четко структурированный диагноз.
Не пытайтесь самостоятельно классифицировать степень тяжести заболевания. Необходимо обратиться к грамотному врачу-пульмонологу, который не только справится с ее классификацией, но и назначит эффективную терапию.
Если у Вас есть опыт или просто хочется обсудить тему классификаций астмы – оставляйте свои комментарии ниже и делитесь ими в социальных сетях.

Кандидата медицинских наук. Заведующий отделением пульмонологии.
Уважаемые посетители, прежде чем использовать мои советы – сдайте анализы и проконсультируйтесь с врачом!
Загрузка…
Аспириновая астма (АА) — это заболевание, при котором основным причинным фактором является прием лекарства, обладающего обезболивающим, жаропонижающим и противовоспалительным эффектами, относящегося к нестероидным противовоспалительным препаратам (НПВС). Это особый вид, встречающийся в среднем у 10-40% пациентов, страдающих бронхиальной астмой.
Что это такое? Это патологическое состояние, когда дыхательная система человека излишне остро реагирует на проникновение в организм любым путем (через рот, внутривенно и т. д.) вещества по типу аспирина. Избирательное поражение бронхов и легких, проявляющееся затруднением дыхания, маскируется под признаками бронхиальной астмы и тяжело поддается стандартному лечению.
Что такое аспириновая астма

Аспириновая бронхиальная астма (БА) — это один из клинических вариантов бронхиальной астмы, обладающий особым патогенетическим механизмом, связанным с непереносимостью обезболивающих и жаропонижающих (нестероидных противовоспалительных) лекарственных средств.
Наиболее часто причиной развития аспириновой астмы выступают представители группы салицилатов (аспирин) и производные индолуксусной кислоты (индометацин).
Однако необходимо помнить, что аспириновую астму могут провоцировать комбинированные медикаменты, имеющие в своем составе действующее вещество ацетилсалициловой кислоты, а также пищевые продукты, содержащие салицилаты (цитрусовые, ягоды, томаты,) или пищевые добавки/красители, придающие желтоватый оттенок продуктам (тартразин).
Обращает внимание клиническая особенность данной формы бронхиальной астмы, характеризующаяся осложненным течением с частыми обострениями. При этом добиться полного восстановления проходимости дыхательных путей бывает сложно.
Механизм развития и причины заболевания
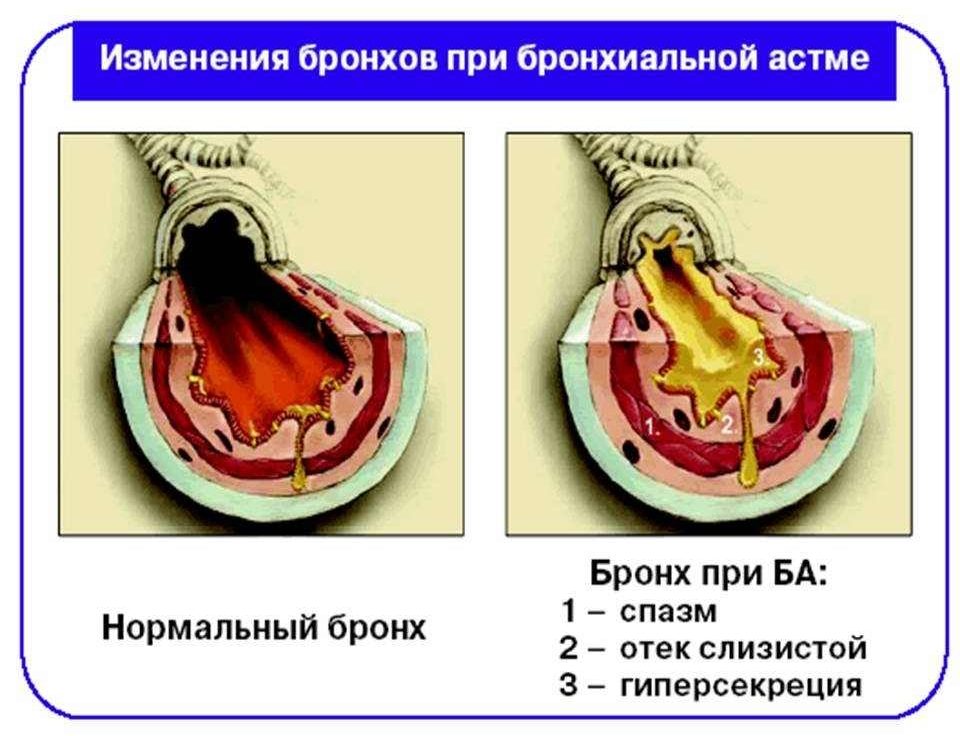
На сегодняшний день не существует единой общепринятой патогенетической теории, объясняющей аспириновую астму. Путем исследований выяснено, что после приема аспириносодержащих и других нестероидных противовоспалительных средств изменяется нормальный механизм превращения арахидоновой кислоты, необходимый для образования веществ-регуляторов функций важных органов, на патологический.
В результате измененного цикла арахидоновой кислоты наблюдается избыток (гиперпродукция) лейкотриенов. Эти вещества усиливают воспалительную реакцию, под их действием развивается отек и повышается сократимость бронхов, увеличивается секреция слизи, уменьшается кровоснабжение миокарда и сила сердечных сокращений.
При бронхиальной астме степень тяжести заболевания зависит не только от интенсивности воспалительного процесса в бронхах, но и от того, где локализуются эти процессы. Особенностью патогенеза аспириновой астмы является вовлечение не только крупных и средних бронхов, но и мелких дыхательный путей (диаметр которых составляет менее 2 мм), а также ткани легких.
Обширное воспалительное повреждение слизистой оболочки органов дыхания приводит к необратимым нарушениям функции газообмена (вдыхание кислорода и выдыхание углекислого газа). В результате формируются такие осложненные формы, как астма физического усилия, ночная астма, тяжелая бронхиальная астма с высоким риском повторных обострений, тяжело контролируемая астма.
Симптомы аспириновой астмы

Описано и изучено несколько клинических вариантов аспириновой астмы:
- «чистая» форма;
- астматическая триада;
- сочетание непереносимости НПВС с аллергической БА.
В первом варианте прослеживается четкая схема возникновения симптомов астмы в виде появления острой нехватки воздуха и кашля после приема производных салицилатов.
Вторую форму, согласно ее названию, можно представить формулой: анафилактоидные реакции на НПВС + астматическое удушье + патология слизистой носа в виде образования полипов.
Отличительными признаками триады являются заложенность носа, снижение или отсутствие обоняния, боль в проекции околоносовых пазух, головная боль. Когда эти симптомы начинают сочетаться с признаками спазмирования бронхов, что приводит к дыхательной недостаточности, следует оценить связь с приемом аспирина или других НПВС. При прогрессировании заболевания возрастает вероятность появления анафилактоидных проявлений по типу высыпаний, воспаления слизистой носа, конъюнктивита, расстройств пищеварительной системы.
Для третьей, более сложной формы существует риск развития тяжелой патологии дыханя, поскольку аспириновая астма устойчива к лечению глюкокортикоидными гормонами, а последние являются основной группой препаратов для оказания помощи при жизнеугрожающих приступах удушья.
В целом, рассматривая симптоматику аспириновой непереносимости, можно выделить большой спектр клинических проявлений:
- покраснение кожи лица или верхней части тела;
- приступы одышки и кашля;
- воспаление слизистой носа и слизистой оболочки глаз (конъюнктивит);
- высыпание по типу крапивницы;
- ангионевротического отека (типа Квинке);
- повышение температуры тела;
- понос;
- боль в верхней части живота, иногда сопровождающаяся тошнотой или рвотой.
- астматический статус как тяжелое обострение БА;
- остановка дыхания,
- потеря сознания
- шок.
При этом первые признаки начинающегося заболевания могут включать лишь чихание, насморк или заложенность носа и покраснение лица. А возникают данные симптомы через 1-3 часа после приема аспирина или другого НПВС.
Диагностика

Для подтверждения диагноза «аспириновая бронхиальная астма» следует учитывать характерные диагностические параметры:
- Приступ нехватки воздуха, вызванный приемом провоцирующего вещества (производных салицилатов или пищевой добавки тартразина), возникает в диапазоне 1-2 часов.
- Возможное развитие астматической триады: аспириновая астма + непереносимость салицилатов + риносинусит или патология слизистой носа по типу полипоза.
- Снижение показателей внешнего дыхания (например: жизненная емкость легких, пиковая (максимальная) скорость выдоха и др.).
- Положительный тест с аспирином или другие модификации провокационных тестов (например, с индометацином или тартразином).
Следует помнить, что диагностические пробы следует проводить при наличии реанимационного отделения и опытных врачей.
Первая помощь при приступе

Острое нарушение дыхания (приступ) развивается при обострении аспириновой астмы и может возникать непредсказуемо при контакте с причинным фактором или нарушении эмоционального состояния пациента.
При возникновении дыхательной недостаточности нужно предложить больному занять удобное полусидячее положение и обеспечить поступление в помещение прохладного свежего воздуха. Необходимо измерить артериальное давление и контролировать изменения пульса и частоты дыхания.
Легкую форму приступа возможно устранить путем ингаляции препарата из группы селективных стимуляторов β2-адренорецепторов каждые 20 мин в течение 1-го часа.
Среднетяжелую форму приступа следует устранять инъекционными бронхоспазмолитиками.
Самая тяжелая форма приступа называется «астматический статус», который можно распознать по таким критериям:
- острый приступ затрудненного дыхания (частота дыхания — до 40 в 1 мин):
- преобладание затрудненного выдоха над вдохом в покое;
- синюшный оттенок кожи;
- повышенная потливость;
- учащается сердцебиение;
- подъем артериального давления до высоких показателей;
- вовлечение в дыхание вспомогательной мускулатуры (межреберные мышцы, мышцы плечевого пояса и др.);
- мучительный кашель;
- пациент вынужден принять положение сидя для облегчения дыхания.
Неотложная помощь при астматическом статусе включает:
- Ингаляция увлажненного кислорода.
- Применение системных гормонов.
- Внутривенная инфузия бронхолитиков.
- Инфузионная терапия, направленная на устранение патологии кровообращения и предотвращение[М28] сгущения крови.
- При необходимости — искусственная вентиляция легких.
- Симптоматическая терапия.
Оказание экстренной помощи должно сопровождаться постоянным мониторингом лабораторных показателей и проводиться под руководством врача.
Лечение

Определение тактики лечения аспириновой астмы рекомендовано выполнять под руководством врача-аллерголога. Выбор направления, продолжительности и способа лечения зависит от тяжести заболевания, возраста пациента и наличия сопутствующих патологий.
Терапия обязательно включает такие компоненты:
- Соблюдение диеты.
- Исключение риска попадания в организм медикаментов, содержащих салицилаты или компоненты нестероидных противовоспалительных средств.
- Базовая фармакотерапия бронхиальной астмы, направленная на разрыв цепочки образования воспалительных веществ.
- Формирование толерантности (нечувствительности, невосприимчивости) к повторному действию производных салицилатов.
Что касается диеты, то надо помнить, что салицилаты есть природные, содержащиеся в продуктах (например, некоторые ягоды, фрукты, овощи, напитки с добавлением зелени или продукты, приготовленные из корнеплодов), а также синтетические, используемые для консервирования. Кроме этого, надо знать про неблагоприятный эффект от использования пищевого красителя тартразина. Поскольку зафиксировано, что у 30% больных с непереносимостью аспирина наблюдается перекрестная побочная реакция к тартразину (обозначение на упаковках — Е-102), рекомендуется отслеживать наличие такой добавки в продуктах или визуально определять ее присутствие в кондитерских изделиях, мороженом, содовой воде, явно имеющих желтый цвет или оттенок.
Медикаментозное лечение
Вторым важным условием успешного лечения является исключение вероятности проникновения в организм медикаментов, в состав которых входят производные аспирина или синтезированные химические вещества, отнесенные к группе НПВС. Следует внимательно изучать состав действующих веществ лекарственного средства и возможные побочные реакции, связанные с его приемом.
Кроме этого, следует помнить что пищевую добавку тартразин также можно обнаружить в некоторых медикаментах или медицинских изделиях по типу поливитаминных комплексов, зубных паст и других.
Базовая терапия бронхиальной астмы должна соответствовать современным клиническим протоколам лечения и проводиться специалистами. Согласно международным рекомендациям, такое лечение должно включать следующие компоненты:
- мембраностабилизирующие препараты;
- блокаторы (антагонисты) лейкотриеновых рецепторов. Одни из них блокируют рецепторы лейкотриенов (действующее вещество — монтелукаст), другие ингибируют фермент липоксигеназу и снижают синтез лейкотриенов.
- лечение глюкокортикоидами, преимущественно при тяжелой форме заболевания.
Для формирования невосприимчивости (толерантности) организма к салицилатам клинически доказана эффективность метода десенситизации. В основе его лежит свойство иммунной системы пациента не отвечать на повторное введение провоцирующего вещества, поскольку наблюдается истощение рецепторов дыхательных путей. Для формирования такого эффекта схемой предусмотрено введение аспирина в первоначальной минимальной дозе (например, 5-10 мг) с последующим контролем функции дыхания. Если отсутствует негативная реакция организма, дозу повышают на 5-10 мг, и цикл мониторинга повторяется далее. По достижении порога чувствительности на провоцирующий фактор подбирается поддерживающая доза аспирина.
Обязательным условием для десенситизации является проведение опытным врачом в стационаре при наличии средств для оказания экстренной помощи.
Диета при аспириновой астме

Пациентам с аспириновой астмой рекомендовано воздерживаться от употребления пищи по типу копченых мясных изделий, поскольку они могут содержать производные салициловой кислоты. Еще один источник салицилатов – овощи, корнеплоды, цитрусовые. Природные салицилаты содержатся в черной смородине, малине, абрикосах, вишне. Употребление этих продуктов даже в маленьких количествах может спровоцировать спазм бронхов.
В некоторых продуктах питания присутствует химическое соединение, которое является аналогом аспирина по принципу действия на организм человека. Это тартразин (Е-102) – синтетическая добавка/краситель желтого цвета, используемая в кондитерском и консервном производстве.
Больным необходимо тщательно изучать состав таких продуктов или полностью отказаться от них, чтобы предотвратить обострение болезни, тем более что указанные на упаковке компоненты не всегда соответствуют тем, которые производитель на самом деле включил в состав продукта.
Профилактика
Комплекс мероприятий, при выполнении которых будет обеспечено предупреждение появления признаков аспириновой бронхиальной астмы и устранены факторы риска ее обострения, включает:
- соблюдение диеты и требований к качеству и составу продуктов питания;
- исключение вероятности приема лекарственных средств, обладающих обезболивающим, жаропонижающим и противовоспалительным эффектами, относящихся к нестероидным противовоспалительным препаратам (НПВП);
- применение лекарств группы блокаторов лейкотриеновых рецепторов, способных предупредить дневные и ночные симптомы бронхиальной астмы, уменьшить проявления сопутствующего сезонного и круглогодичного аллергического ринита.
В любом случае, своевременное обращение к врачу минимизирует вероятность развития осложнений и поможет в эффективном лечении.


