Анемия при беременности протокол
Введение
Анемия – патологическое состояние, характеризующееся уменьшением концентрации гемоглобина и, в подавляющем большинстве случаев, числа эритроцитов в единице объема крови. Частота анемии у беременных колеблется от 15 до 30% и, по данным Минздрава России, за последние 10 лет увеличилась в 6,3 раза, причем наиболее распространенной является железодефицитная анемия (ЖДА), на ее долю приходится около 90% от всех анемий [1]. Синдром ЖДА характеризуется ослаблением эритропоэза из-за дефицита железа вследствие несоответствия между поступлением и расходом (потреблением, потерей) железа, снижением наполнения гемоглобина железом с последующим уменьшением содержания гемоглобина в эритроците [2].
В соответствии с МКБ 10-го пересмотра учитывают следующие формы анемий, связанных с дефицитом железа:
D50 – железодефицитная анемия (асидеротическая, сидеропеническая, гипохромная);
D50.0 – железодефицитная анемия, связанная с хронической кровопотерей (хроническая постгеморрагическая анемия);
D50.1 – сидеропеническая дисфагия (синдромы Келли – Паттерсона и Пламмера – Винсона);
D50.8 – другие железодефицитные анемии;
D50.9 – железодефицитная анемия неуточненная.
ЖДА – нарушение, при котором снижается содержание железа в сыворотке крови, в костном мозге и депо, что приводит к нарушению образования гемоглобина, эритроцитов, возникновению анемий и трофических расстройств в тканях.
ЖДА занимают одно из ведущих мест в структуре экстрагенитальной заболеваемости беременных, т. к. во время беременности потребность в железе резко увеличивается вследствие высокой потребности в нем плаценты и плода, и возникает дисбаланс поступления и потребности необходимого микроэлемента. Согласно современным данным, дефицит железа в конце гестационного процесса развивается у всех без исключения беременных [2].
В организме человека содержится около 4 г железа: основная часть его (75%) входит в состав гемоглобина, меньшая часть входит в состав миоглобина (3,5%) и тканевых ферментов (0,5%), а также депонируется в печени и селезенке в виде ферритина и гемосидерина. Часть ферритина присутствует в плазме, а его концентрация служит индикатором запасов железа в организме [3].
Во время беременности потребность в железе неуклонно увеличивается (I триместр – на 1 мг/сут, II триместр – на 2 мг/сут, III триместр – на 3–5 мг/сут). Для выработки дополнительного железа используется 300–540 мг этого элемента. У большинства женщин к 28–30-недельному сроку физиологически протекающей беременности развивается анемия, связанная с неравномерным увеличением объема циркулирующей плазмы крови и объема эритроцитов. В результате показатель гематокрита снижается с 0,4 до 0,32, количество эритроцитов уменьшается с 4 до 3,5×1012/л, концентрация гемоглобина также снижается со 140 до 110 г/л (от I до III триместра). Подобные изменения картины красной крови, как правило, не отражаются на состоянии и самочувствии беременной. Истинная анемия беременных сопровождается типичной клинической картиной и оказывает влияние на течение беременности и родов. По сравнению с анемией, развившейся до беременности, анемия беременных протекает тяжелее, поскольку представляет собой осложнение, подобное гестозу. При наличии у женщины анемии, возникшей до наступления беременности, организм, как правило, успевает адаптироваться [3]. Суммарная потеря железа к окончанию беременности составляет примерно 1000–1200 мг. Процесс всасывания железа на протяжении беременности усиливается и составляет в I триместре 0,6–0,8 мг/сут, во II триместре – 2,8–3,0 мг/сут, в III триместре – до 3,5–4,0 мг/сут [4, 5]. Однако это не компенсирует повышенный расход элемента во время беременности. Более того, уровень депонированного железа у 100% беременных к концу гестационного периода снижается. Для восстановления запасов железа, потраченного в период беременности, родов и лактации, требуется не менее 2–3-х лет [6].
Биологическая значимость железа определяется его участием в тканевом дыхании. При дефиците железа у беременных возникает прогрессирующая гемическая гипоксия с последующим развитием вторичных метаболических расстройств. Поскольку при беременности потребление кислорода увеличивается на 15–33%, это усугубляет развитие гипоксии [4, 7].
ЖДА характеризуется нарушениями белкового обмена с возникновением дефицита белков в организме, что приводит к развитию отеков у беременной. При ЖДА развиваются дистрофические процессы в матке и плаценте, которые ведут к нарушению функции и формированию плацентарной недостаточности, у 10–15% отмечаются гипотония и слабость родовой деятельности. При этом развивающийся плод не получает в достаточном количестве полагающиеся ему питательные вещества и кислород, вследствие чего возникает задержка роста плода. Основными осложнениями беременности при ЖДА являются: угроза прерывания беременности (20–42%); гестоз (40%); артериальная гипотония (40%); преждевременная отслойка плаценты (25–35%); задержка роста плода (25%); преждевременные роды (11–42%). Роды часто осложняются кровотечениями. В послеродовом периоде могут возникать различные воспалительные осложнения (12%) [3, 5]. Даже при скрытом дефиците железа у 59% женщин отмечено неблагоприятное течение беременности в виде угрозы ее прерывания и гестоза [2, 5].
Одним из основных критериев ЖДА служит уровень гемоглобина, экспертами ВОЗ принята классификация анемии у беременных по концентрации гемоглобина (Hb) в крови:
• анемия легкой степени тяжести – концентрация Hb в крови от 90 до 110 г/л;
• умеренно выраженная анемия – концентрация Hb в крови от 89 до 70 г/л;
• тяжелая анемия – концентрация Hb в крови < 70 г/л.
Также к диагностическим критериям ЖДА относятся: цветовой показатель – < 0,85, микро- и анизоцитоз; средний диаметр эритроцитов – < 6,5 мкм; общая железосвязывающая способность сыворотки – > 64,4 мкмоль/л; сывороточное железо – < 12,6 мкмоль/л и уровень сывороточного ферритина (в норме 32–35 мкг/л), который служит индикатором дефицита железа в организме (≤ 12 мкг/л).
Для лечения ЖДА необходимы сбалансированная диета и назначение железосодержащих препаратов.
Cогласно Национальным рекомендациям «Клинические рекомендации (протоколы лечения) – железодефицитная анемия» (2015 г.), терапия железодефицитных состояний требует комплексного подхода, который включает коррекцию питания, применение лекарственных средств, строго соответствующих определенному патогенетическому варианту анемии, использование преимущественно препаратов орального применения, адекватно высокие суточные дозы одного препарата с хорошей переносимостью. Возможно назначение трансфузии эритроцитов по жизненным показаниям. Оценивают эффект лечения по клинико-лабораторным признакам, в т. ч. по ретикулоцитарному кризу [8].
В первую половину беременности рекомендуется суточный рацион, состоящий из 110 г белков, 80 г жиров и 350–400 г углеводов. Общая энергетическая ценность суточного рациона должна составлять 2600–2800 ккал. Во вторую половину беременности количество белков должно быть увеличено до 125 г, жиров – до 70–90 г, углеводов – до 400–420 г, калорийность питания составляет в этом случае 2900–3050 ккал. Таким образом, в физиологических условиях коррекция рациона может обеспечивать потребности организма в железе и предупреждать развитие железодефицитных состояний.
Однако, учитывая тот факт, что из пищи всасывается 2,5 мг железа в сутки, а из лекарственных препаратов – в 15–20 раз больше, необходима дотация железа лекарственными препаратами.
Рекомендуется назначение препаратов, содержащих Fe2+, FeSO4, из-за их лучшей абсорбции. Суточная доза для профилактики анемии и лечения легкой формы заболевания – 50–60 мг Fe2+, а для лечения выраженной анемии – 100–120 мг Fe2+. Железа сульфат назначают внутрь по 320 мг (соответствует 100 мг Fe2+) 2 р./сут строго за 1 ч до или через 2 ч после еды, т. к. на абсорбцию влияют различные ингредиенты пищи.
Наиболее предпочтительным является прием препаратов железа внутрь, а не в виде инъекций, т. к. в последнем случае чаще могут возникать различные побочные эффекты: запор, вздутие живота, понос, изжога, боли в желудке, тошнота, темный стул.
Причинами неэффективной терапии препаратами железа могут быть:
1) отсутствие ЖДА;
2) недостаточная доза лекарства;
3) недостаточная длительность лечения;
4) нарушение всасывания в кишечнике;
5) одновременный прием препаратов, уменьшающих всасывание железа;
6) имеющаяся незначительная кровопотеря (геморрой и пр.).
Из лекарственной формы всасывается не более 10–12% содержащегося в ней железа. При тяжелой степени дефицита железа показатель всасываемости железа может возрастать до 3-х раз. Повышению биодоступности железа способствуют присутствие аскорбиновой и янтарной кислот, фруктозы, цистеина и других акселераторов, а также использование в ряде препаратов специальных матриц, замедляющих высвобождение железа в кишечнике [3, 4].
Расчет суточного количества препарата (СКП) для пероральных препаратов железа выполняют по следующей формуле:
СКП = НСД/СЖП
где НСД – необходимая суточная доза двухвалентного или трехвалентного (не элементарного) железа (у взрослых – 200 мг/сут, у детей – 30–100 мг/сут);
СЖП – содержание двухвалентного или трехвалентного (не элементарного) железа в единице препарата (таблетке, капсуле, капле раствора, миллилитре сиропа или раствора) [5].
Расчет ориентировочной курсовой дозы препарата железа, назначаемого парентерально, может быть произведен по формуле с учетом массы тела больного и уровня гемоглобина, отражающего степень дефицита железа:
А=М(Hb1–Hb2) × 0,24+D,
где A – количество железа в мг;
M – масса тела в кг;
Hb1 – нормативная величина гемоглобина для массы тела < 35 кг – 130 г/л, > 35 кг – 150 г/л;
Hb2 – уровень гемоглобина у пациента в г/л;
D – расчетная величина депо железа для массы тела < 35 кг – 15 мг/кг, для массы тела > 35 кг – 500 мг.
Оптимальная суточная доза для препаратов железа при лечении ЖДА должна соответствовать необходимой суточной дозе и рассчитываться по приведенным формулам. Применение меньших доз препаратов не дает адекватного клинического эффекта. При латентном дефиците железа или для насыщения депо после окончания курса терапии применяются половинные относительно лечебных дозы препаратов [9].
Из железосодержащих препаратов особого внимания заслуживают многокомпонентные оральные препараты. Предпочтение данных препаратов обусловлено отсутствием или низкой частотой побочных эффектов, а главное, быстрым увеличением уровня гемоглобина и нормализацией показателей ферростатуса. Положительный эффект объясняется дополнительными компонентами в составе этих препаратов. Оптимальный препарат должен состоять из сульфата железа в достаточном количестве, аскорбиновой кислоты, превышающей в 2–5 раз количество железа в препарате, больших доз фолиевой кислоты и цианокобаламина. Эти компоненты принимают активное участие в процессах метаболизма железа в организме, обеспечивая лучшую абсорбцию этого микроэлемента из ЖКТ.
На сегодняшний день представлен большой выбор ферропрепаратов, различающихся по составу. Препаратом, наиболее удовлетворяющим всем основным требованиям, является Сорбифер.
Форма выпуска препарата в оболочке предотвращает образование желтой каймы на зубах при длительном приеме. Препарат содержит 320 мг сульфата железа (что соответствует100 мг двухвалентного железа) и 60 мг аскорбиновой кислоты (для улучшения всасывания и усвоения микроэлемента). Мы использовали схему приема препарата – 1 таблетка 2 р./сут. Основными достоинствами препарата являются наименьшая частота побочных эффектов, быстрое купирование объективных и субъективных клинических признаков ЖДА, хорошая переносимость [9, 10]. Эти качества наиболее важны при выборе метода лечения ЖДА у беременных. Дополнительные компоненты препарата обеспечивают лучшую абсорбцию железа и профилактику поливитаминной недостаточности у женщин во время беременности. Результаты исследований доказывают, что Сорбифер оказывает положительное влияние на общее состояние беременной.
Основные схемы лечения препаратом Сорбифер с приемом внутрь после еды: при анемии легкой формы – по 1 таблетке 2 р./сут в течение 3–4-х нед.; при среднетяжелом течении – по 1 таблетке 3 р./сут в течение 8–12 нед., при тяжелой форме – по 2 таблетки 3 р./сут в течение 16 нед. и более. Оценка первых результатов лечения (по уровню гемоглобина) проводится уже через 2 нед. от начала терапии [10].
Таким образом, в настоящее время комбинированный препарат Сорбифер можно считать препаратом выбора при лечении беременных с ЖДА.
Цель исследования: оценка эффективности применения препарата Сорбифер в коррекции ЖДА во время беременности.
Материал и методы
Для реализации поставленной цели были проведены клинико-лабораторное обследование и лечение 33 беременных во II триместре гестации (13–20 нед.) с ЖДА в сочетании с угрозой прерывания различного генеза.
Возраст беременных варьировал от 16 до 39 лет (средний возраст – 27,5±5,6 года).
Результаты анализа свидетельствуют, что характерными для обследованных пациенток явились следующие особенности: высокая частота инфекционных заболеваний, наличие сопутствующей экстрагенитальной патологии, особенно со стороны желудочно-кишечного тракта, хронические очаги инфекции, осложненное течение предыдущих беременностей. ЖДА при предыдущей беременности имела место у 14 (42%) женщин. В обследованной группе первобеременных было 5 (15,1%), первородящих – 9 (27,2%). Из 28 (84%) повторно беременных лишь у 11 (33%) женщин предыдущие беременности закончились срочными родами; у 5 (15,1%) пациенток в анамнезе были самопроизвольные выкидыши и у 3-х женщин (9%) – неразвивающаяся беременность.
Все пациентки предъявляли жалобы на общую слабость, утомляемость, нарушение сна и тянущие боли в низу живота.
Для подтверждения диагноза ЖДА проводилось исследование показателей периферической крови: уровня гемоглобина (Hb), эритроцитов, цветового показателя. Для оценки запасов железа использовано также определение уровня сывороточного железа (Fe) и ферритина (SF). О тяжести течения ЖДА судили по уровню гемоглобина. У 20 беременных имела место легкая степень анемии (снижение уровня гемоглобина от 90 до 110 г/л) и у 13 – средняя степень (снижение уровня гемоглобина от 70 до 89 г/л).
Все беременные, помимо терапии, направленной на пролонгирование беременности (спазмолитики, антиоксиданты, гормоны по показаниям), для лечения анемии получали препарат Сорбифер, который назначали внутрь после еды 3 р./сут в течение 3–4-х нед. при ЖДА легкой степени и в течение 8–10 нед. при ЖДА средней степени тяжести.
До назначения Сорбифера лечение другими железосодержащими препаратами не проводилось. У каждой беременной до и после приема препарата Сорбифер определяли гематологические и феррокинетические параметры.
Результаты и обсуждение
Результаты изучения показателей до и после лечения препаратом представлены в таблице 1.
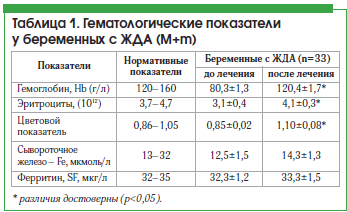
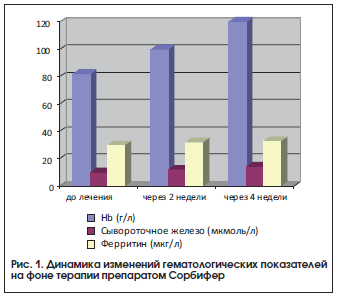
Как видно из приведенных данных, у пациенток после лечения препаратом Сорбифер наблюдались достоверное (р<0,05) увеличение содержания гемоглобина, цветового показателя и уровня эритроцитов, а также увеличение уровня сывороточного железа, хотя разница показателей до и после лечения была недостоверной, что, возможно, связано с наличием легкой степени тяжести ЖДА у большинства пациенток (рис. 1). Нами не выявлено снижение уровня ферритина. Однако, согласно имеющимся данным, содержание сывороточного железа не всегда отражает показатели запасов железа, т. к. оно зависит от скорости высвобождения ферритина из тканей и плазмы [6].
За время наблюдения состояние беременных значительно улучшилось: купировались признаки угрозы прерывания беременности, исчезли жалобы на слабость, утомляемость, нарушение сна. Необходимо также отметить, что за время лечения препаратом Сорбифер побочных эффектов, таких как аллергические реакции, желудочно-кишечные расстройства и др., не наблюдалось.
Таким образом, включение препарата Сорбифер в лечение беременных с ЖДА способствует нормализации показателей периферической крови, улучшению состояния пациенток, а также пролонгированию беременности, что является одним из факторов профилактики невынашивания беременности.
Источник
Утратил силу — Архив
Также:
P-O-003

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Анемия, осложняющая беременность, деторождение и послеродовой период (O99.0)
Общая информация
Краткое описание
Железодефицитная анемия (ЖДА) – состояние, характеризующееся снижением концентрации гемоглобина, иногда умеренным уменьшением количества эритроцитов и цветного показателя крови.
Код протокола: P-O-003 «Анемия беременных»
Профиль: акушерско-гинекологический
Этап: ПМСП
Код (коды) по МКБ-10: O99.0 Анемия, осложняющая беременность, деторождение или послеродовой период
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
Классификация ВОЗ/ЮНИСЕФ, 1997
Железодефицитная анемия:
— легкая степень (гемоглобин 110-90 г/л);
— средняя степень (гемоглобин 90-70 г/л);
— тяжелая степень (гемоглобин менее 70 г/л).
Факторы и группы риска
1. Регион, эндемичный по заболеваемости анемией.
2. Пациентки с обильными и длительными менструациями, предшествовавшими беременности.
3. Беременности, следующие друг за другом.
4. Многоплодная беременность.
5. Длительная лактация
6. Недостаточность питания.
7. Нарушение абсорбции в кишечнике за счет заболеваний органов желудочно-кишечного тракта, гельминтозов.
8. Желудочно-кишечные кровотечения.
9. Гемолиз в результате малярии или гемоглобинопатии у приезжих из других стран.
10. В послеродовом периоде факторами риска являются: выраженное кровотечение в родах, многоплодная беременность.
Диагностика
Диагностические критерии:
1. Уровень гемоглобина в крови менее 110 г/л, концентрация эритроцитов менее 3,5 млн/мл, ЦПК менее 0,8-0,85, гематокрит менее 30-33 %; сывороточное железо, ферритин.
2. Клинические проявления анемии.
Жалобы и анамнез:
1. Астеновегетативный синдром: слабость, головокружение, обмороки, сердцебиение, одышка, мышечная слабость.
2. Сидеропенический синдром: сухость и атрофичность кожи, ломкость ногтей и волос, выпадение волос, изменение вкуса, пристрастие к употреблению в пищу мела, зубной пасты, глины, сырой крупы, сырого кофе, неочищенных семян подсолнечника, изменение восприятия запаха, пристрастие к запаху бензина, ацетона, извести.
3. Неврологические нарушения: головная боль, парастезии, нарушения глотания твердой пищи, недержание мочи.
Физикальное обследование:
— бледность кожи и слизистых оболочек;
— сухость и трещины кожи;
— ангулярный стоматит;
— трещины в углах рта;
— ногти уплощаются и даже становятся вогнутыми;
— покраснение языка;
— атрофия сосочков языка.
Лабораторные исследования:
— количества эритроцитов;
— количества ретикулоцитов;
— гемоглобина;
— гематокрита;
— среднего объема эритроцитов (MCV);
— ширины распределения эритроцитов по объему (RDW);
— среднего содержания гемоглобина в эритроците (MCH);
— средней концентрации гемоглобина в эритроците (MCHC);
— количества лейкоцитов;
— количества тромбоцитов;
— определение ферритина, железа сыворотки крови, железосвязывающей способности;
— исследование костного мозга;
— кал на яйца гельминтов;
— креатинин.
Инструментальные исследования:
— рентгенологическое исследование органов ЖКТ и грудной клетки;
— ЭФГДС;
— ФКС;
— ректороманоскопия;
— УЗИ брюшной полости, почек, щитовидной железы.
Показания для консультации специалистов:
— гастроэнтеролога — кровотечение из органов ЖКТ;
— стоматолога — кровотечение из десен;
— лор — носовые кровотечения;
— онколога — злокачественное поражение, которое является причиной кровотечения;
— нефролога — исключение заболеваний почек;
— фтизиатра — кровотечение на фоне туберкулеза;
— пульмонолога — кровопотери на фоне заболеваний бронхо — легочной системы;
— гинеколога — кровотечения из половых органов, гиперполименорея, частая беременность;
— эндокринолога — снижение функции щитовидной железы, наличие диабетической нефропатии;
— проктолога – ректальные кровотечения;
— инфекциониста – при наличии признаков гельминтоза.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. При уровне гемоглобина 110-90 г/л необходима консультация гематолога.
3. При выявлении анемии с целью оценки эффективности лечения необходим контроль уровня гемоглобина и гематокрита 1 раз в месяц.
Перечень дополнительных диагностических мероприятий: после родов необходим скрининг на ЖДА при наличии анемии во время беременности, выраженного кровотечения в родах, многоплодной беременности.
Дифференциальный диагноз
Дифференциальный диагноз железодефицитной анемии проводится с другими гипохромными анемиями, вызванными нарушением синтеза гемоглобина. К ним относятся анемии, связанные с нарушением синтеза порфиринов (анемия при свинцовом отравлении, при врожденных нарушениях синтеза порфиринов), а также талассемии. Гипохромные анемии, в отличие от железодефицитных анемий, протекают с высоким содержанием железа в крови и депо, которое не используется для образования гема (сидероахрезия), при этих заболеваниях отсутствуют признаки тканевого дефицита железа.
Дифференциальным признаком анемии, обусловленной нарушением синтеза порфиринов, является гипохромная анемия с базофильной пунктацией эритроцитов, ретикулоцитов, усиленным эритропоэзом в костном мозге с большим количеством сидеробластов. Для талассемии характерны мишеневидная форма и базофильная пунктация эритроцитов, ретикулоцитоз и наличие признаков повышенного гемолиза.
Лечение
Цели лечения: комплексное лечение анемии и осложнений, связанных с ней.
Немедикаментозное лечение: режим 1, 2.
Схема лечения ЖДА, осложняющей беременность, роды и послеродовый период:
1. При уровне гемоглобина 109-90 г/л, гематокрита 27-32% назначить комбинацию препаратов: сульфат железа двухвалентного 120 мг + фолиевая кислота 400 мг ежедневно, в течение 3 месяцев, с контролем общего анализа крови 1 раз в месяц.
2. При уровне гемоглобина ниже 90 г/л, гематокрита ниже 27% провести консультацию гематолога. Дополнительно к терапии назначить декстран железа III (100 мг/2 мл) один раз в сутки, внутримышечно, с индивидуальным подбором курса.
3. При нормализации уровня гемоглобина более 110 г/л и гематокрита более 33% — назначить комбинацию препаратов сульфата железа двухвалентного 120 мг 1 раз в неделю + фолиевая кислота 400 мг ежедневно, в течение 3 месяцев.
1. Прием препаратов сульфата железа двухвалентного в дозе 60 мг в день.
2. Прием фолиевой кислоты в дозе 400-500 мг ежедневно, в течение всей беременности, с целью профилактики дефектов невральной трубки у плода и анемии, в течение первых 12 недель беременности.
Показания к госпитализации: II и III степени тяжести.
Профилактические мероприятия:
1. Ликвидация причины, вызвавшей дефицит железа.
2. Диета с высоким содержанием железа (мясо, печень и др.).
3. Длительный прием препаратов железа (4-6 мес.).
4. Парентеральные препараты железа (по показаниям).
5. Переливания эритроцитарной массы при тяжелой анемии.
6. Профилактический прием препаратов железа в группах риска.
Дальнейшее ведение
Для восполнения запасов железа после достижения нормального уровня гемоглобина проводят лечение железосодержащими препаратами в течение 3 месяцев в суточной дозе, которая в 2-3 раза меньше по сравнению с дозой, применявшейся на этапе купирования анемии.
Противорецидивная (поддерживающая) терапия
При продолжающихся кровотечениях (например, обильных менструациях) показан прием препаратов железа короткими курсами по 7-10 дней ежемесячно. При рецидиве анемии показано проведение повторного курса лечения в течение 1-2 мес.
Перечень основных медикаментов:
1. **Железа соли однокомпонентные и комбинированные препараты, капсулы, драже, таблетки, содержащие не менее 30 мг железа
2. * Декстран железа III (100 мг/2 мл), для внутримышечного введения, амп.
Перечень дополнительных медикаментов: нет
Индикаторы эффективности лечения:
1. Анемия средней степени (гемоглобин 90-70 г/л).
2. Анемия тяжелой степени (гемоглобин менее 70 г/л).
* – препараты, входящие в список основных (жизненно важных) лекарственных средств
** — входит в перечень видов заболеваний, при амбулаторном лечении которых лекарственные средства отпускаются по рецептам бесплатно и на льготных условиях
Профилактика
Первичная профилактика: профилактические мероприятия по предотвращению воздействия факторов риска на развитие заболевания.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- Список использованной литературы:
1. Анемия беременных. Пособие для врачей и интернов// Ярославль.- 2002.- с.20.
2. Клиническое руководство по скринингу, профилактике и лечению
железодефицитной
анемии.- Ташкент.- 2004.- с.68.
3. Базылбекова З.О. , Баймишева М.Ш., Раева Р.М., Сапарбекова А.З. «Опыт
клинического применения инъекционных препаратов железа в лечении анемии
тяжелой степени у беременных высокого риска »
4. Screening for Iron Deficiency Anemia – Including Iron Prophylaxis
5. PRODIGY Guidence – Anaemia – Iron Deficiency
6. Recommendations to Prevent and Control Iron Deficiency in United States, 1998, p.36
7. Institute for Clinical Systems Improvement. Health Care Guideline. Rutine Prenatal Care,
2005,
p.80
8. National Collaborating Center for Women’s and Children’s Health. Antenatal Care: Rutine
Care
for the Healthy Pregnant Women. Clinical Guideline, 2003, p.286
9. Iron Deficiency Anaemia. Assessment, Prevention and Control. A Guide for Programme
Managers. WHO, 2001, p.114
- Список использованной литературы:
Информация
Список разработчиков: Сапарбекова А.З. к.м.н., с.н.с. Республиканского Научно-Исследовательского Центра охраны здоровья матери и ребенка (РНИЦОЗМиР)
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник


