Анемии и лейкозы у пожилых
Описание лейкозов у пожилых людей
 Лейкоз у пожилых
Лейкоз у пожилых
Известно, что такое заболевание как лейкоз чаще встречается у взрослых людей, а именно пожилых. Это можно объяснить нередкими предшествующими гематологическими нарушениями, которые человек приобретает с возрастом. Их еще называют предлейкозами, что подразумевает собирательный характер. Минимальные симптомы анемии, обычная инфекция или кровоточивость в течение нескольких десятков дней предшествуют постановку диагноза острый миелоидный лейкоз, а также сигнализируют о возможном наличии предлейкозных заболеваний. Для пожилых людей характерно возникновение предшествующих симптомов намного чаще, чем у людей среднего возраста и детей, но уже сформировавшийся лейкоз не имеет ярко выраженных возрастных различий в симптоматике таких предлейкозных заболеваний как анемия, тромбоцитопения, спленомегалия, гепатомегалия, лимфаденопатия или лейкоцитоз. Намного сложнее бороться с возникшими инфекциями организмам пожилых людей, так как их иммунная система намного слабее, чем у людей моложе возрастом.
Все виды опухолей характеризуются стадированием, при котором исследуют размеры и распространенность заболевания в организме. О лейкозах этого не скажешь, потому что они не имеют опухолевых образований. При лейкозе поражаются все ткани костного мозга и чаше всего в момент его диагностирования поражены и другие органы.
Формы лейкозов
Лейкозы разделяют на четыре типа:
Первый из них называют острым.
Названия донного типа говорит само за себя, так как клетки данной формы заболевания развиваются стремительно, но до конца не имеют свойства достигать зрелости.
Второй тип называют хроническим лейкозом.
Данные формы заболевания характеризуются зрелым видом клеток, но характер у них патологический, то есть измененный. Они способны жить довольно долгое время, замещая при этом лейкоциты.
Третий и четвертый типы лейкозов называют лимфобластным и миелоидным.
Они имеют разные типы клеток, благодаря которым формируется заболевание. В развитии лимфобластного лейкоза участвуют лимфоциты костного мозга, а миелоидного гранулоциты и моноциты.
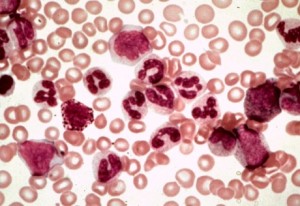 Лимфобластный лейкоз
Лимфобластный лейкоз
Все формы лейкозов у пожилых людей имеют одно общее свойство: они развиваются постепенно и не имеют характерных для данного вида заболевания симптомов. Подозревать лейкоз можно при длительной повышенной температуре, частой утомляемости и склонности к инфекционным заболеваниям. Но диагностировать его можно только при прохождении определенного набора медицинских исследований. Поэтому у людей старческого возраста часто заболевание обнаруживают в уже развитом состоянии. Четко определяющих причин возникновения заболевания не выявлено, но лейкозы взрослых характеризуются онкогенной и специфической мутацией хромосом, благодаря которым количество кроветворных клеток стремительно увеличивается. Например: в процессе развития хронического лимфобластного лейкоза хромосома 9 переносится на хромосому 22. для данного процесса характерно внутриутробное развитие, то есть у новорожденных детей он уже начался, а вот последствия проявятся приблизительно после тридцати лет жизни.
Хронический лимфолейкоз имеет соответствующие формы.
- При типичной доброкачественной форме происходит генерализованное увеличение лимфатических узлов, умеренная гепатоспленомегалия, кровь имеет лейкемическую картину, анемия отсутствует, инфекционные и аутоиммунные нарушения не имеют ярко выраженного характера. Такие формы лейкоза протекают длительно и имеют благоприятный характер. Наиболее распространенное заболевание из всех известных форм.
- Формы лейкоза характеризующиеся злокачественным вариантом протекают тяжело. Лимфатические узлы имеют плотную структуру. Они образуют конгломераты. Заболевание сопровождается высоким уровнем лейкоцитоза, нарушается процесс кровотворения. Часто возникают инфекционные осложнения.
- Спленомегалические формы заболевания характеризуются нормальным или немного сниженным количеством лейкоцитов в крови и стремительно развивающейся анемией. При этом брюшные лимфоузлы увеличиваются в размерах, а периферические лимфаденопатии отсутствуют.
- Костномозговые формы имеют лейкемическую картину крови, стремительно развивающуюся анемию и тромбоцитопению, для которой характерен геморрагический синдром. Лимфоузлы и селезенка при этом имеют нормальные размеры. Поражение костного мозга имеет изолированный характер.
- Кожные формы заболевания называют синдромом Сезари. Для них характерна лейкемическая инфильтрация кожи.
- Существуют также формы, при которых увеличиваются лишь отдельные группы лимфоузлов. Для них характерна соответствующая клиническая симптоматика.
Передается ли лейкоз по наследству?
Последние исследования, проводимые европейскими учеными доказали, что данное заболевание передается по наследству, но его нельзя считать неизбежным для сына, если лейкоз был у отца. Развитие лейкоза провоцируют генетические факторы, присутствующие в человеческом организме. Таких факторов существует несколько, и именно они играют главенствующую роль в том, что заболевание передается по наследству.
Определить существование таких факторов помогли специальные генетические анализы, которые проводились на здоровых людях и страдающих лейкозом. Здоровые и больные люди имели совершенно разные возраста и полы, что исключало возможность неточностей в результатах анализов. Исследования показали, что восемь из десяти человек, участвовавших в эксперименте, являлись носителями хотя бы одного генетического фактора, который может спровоцировать заболевание. Также с наличием их в организме человек может прожить всю жизнь, будучи совершенно здоровым, но риск заболеть у него значительно выше, поэтому по наследству лейкоз может передаться не только близкому родственнику, но и дальнему.
Заболевание лейкозом у новорожденных
Довольно редкое явление, но все же возможное. Лейкозы у новорожденных обычно сочетаются с рядом других врожденных аномалий. Например: всякого вида уродства, заболевание Дауна, порок сердца и т.д. Эффективного метода лечения данного заболевания, к сожалению, нет, поэтому последствия всегда фатальны. Уход за ребенком может продолжаться от двух до трех месяцев, после чего наступает смерть.
Уход за больными лейкозом
 Уход за больными лейкозом
Уход за больными лейкозом
Больному острым лейкозом, как правило, рекомендуют госпитализацию в гематологическом стационаре, где он может получить надлежащий уход. Он находится в асептической палате, где ограничиваются посещения. Это делается для того чтобы больной меньше подвергался воздействию всяческих инфекций, последствия которых могут быть фатальными, так как организм потерял способность бороться.
Но не только этим обеспечивается должный уход за больным. Лежачий пациент требует частого изменения положения тела во избежание образования пролежней. При проветривании обязательно укрывать все тело больного.
Специализированный уход за больным включает также специальное питание. Пища должна быть калорийной, легкоусвояемой и витаминизированной по максимуму. Порции не должны быть большими, а пища грубой.
Кроме этого больной должен получать соответствующее лечение. При приеме цитостатиков часто развивается рвота, поэтому ему нужны противорвотные препараты. При этом уход за больным включает обеспечение пациента специальной посудой, поддерживание головы в процессе рвоты таким образом, чтобы рвотные массы не мешали дыхательному процессу, а также после того как больной перестал рвать, обеспечить полоскание рта и помочь нормализировать дыхание.
Уход за больным требует внимательного отношения к кожному покрову и регулярно проводить гигиенические процедуры. При наличии пораженных участков кожи соответствующе обрабатывать. При повышении температуры тела принять меры, которые предусматривает уход за лихорадочным больным.
В связи с вышесказанным лучше, когда уход за больным осуществляют профессионалы, которые знают, как действовать в той или иной ситуации. Ведь одно неверное действие могут вызвать непредвиденные последствия.
Источник
Лечение острого лейкоза у пожилых — химиотерапия
Острый миелоидный лейкоз (ОМЛ) — болезнь пожилых людей. Значительное большинство (60—70 %) таких больных вообще не включают в клинические исследования, поэтому ни о каких объективных результатах лечения у них говорить не приходится. Даже в рамках уже идущих исследований процент зарегистрированных пожилых больных, но не рандомизированных составляет около 30.
Несомненно, лечить пожилых больных надо, но однозначных рекомендаций, как их лечить, нет. Все рекомендации очень субъективны и обусловлены множеством дополнительных факторов, зависящих чаще всего от соматического статуса пациента в возрасте старше 60 лет. В таблице представлен анализ результатов европейских исследовательских групп по лечению пожилых больных.
Очевидно, что ни увеличение дозы даунорубицина с 30 до 60 мг/м2, ни применение цитарабина в малых дозах, идарубицина и новантрона вместо даунорубицина (правда, в сниженных на 1/3 дозах) не изменило общей выживаемости пациентов ни в одном исследовании. Следует, однако, выделить показатели, полученные в немецком исследовании: 24 и 25 % всех пожилых больных острым миелоидным лейкозом (ОМЛ) переживают 5-летний рубеж по сравнению с 6—11 % в других исследованиях.
По-видимому, имеет значение общий подход, используемый учеными в AMLCG, — интенсивная индукция (принцип двойной индукции) и длительная трехлетняя поддерживающая терапия. Интересно, что для больных старше 65 лет немецкие исследователи установили значимые различия по безрецидивной выживаемости: 22 % больных пережили без рецидива 5-летний рубеж при использовании 60 мг/м2 даунорубицина и только 5 % больных, получавших препарат в дозе 30 мг/м2.
Результаты лечения больных старше 60 лет
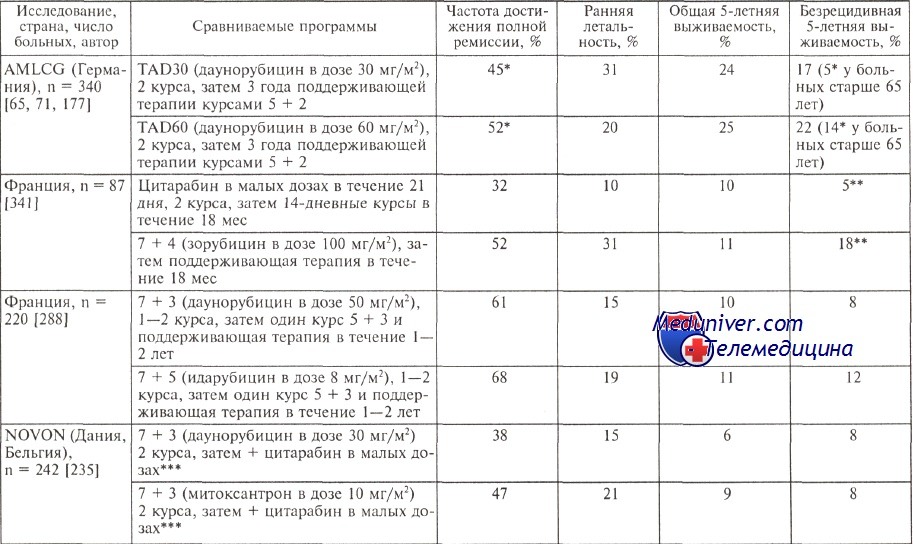
* Статистически достоверные различия.
** Цифры не безрецидивной выживаемости, а продолжительности полной ремиссии в течение 3 лет; доза 100 мг зорубицина соответствуют 50 мг даунорубицина.
*** У больных, которым проводили поддерживающую терапию цитарабином в малых дозах (6 курсов по 14 дней), существенно выше безрецидивная выживаемость — 14 — 5 % соответственно.
Все остальные подходы, как видно из представленных в таблице данных, позволяют добиться 5—8 % безрецидивной выживаемости.
По-видимому, у пожилых больных целесообразно проводить индукцию по стандартной программе 7 + 3 с дозой даунорубицина 45 мг/м2. Следует помнить, что больным пожилого возраста программы интенсификации с помощью высокодозного цитарабина не показаны в период индукции ремиссии. Рекомендуется после проведения одного стандартного курса индукции 2 курса консолидации по той же схеме, только дозу даунорубицина снижают до 30 мг/м2.
Необходимо отметить, что роль очень интенсивной консолидации у пожилых больных острым миелоидным лейкозом сомнительна. По данным все той же немецкой группы по изучению острого миелоидного лейкоза (AMLSG), результаты применения короткой высокодозной консолидации (программа НАМ) после двойной индукции у пожилых пациентов значительно хуже, чем длительной поддерживающей терапии обычными малоинтенсивными ротирующими курсами.
Таким образом, после завершения 3 курсов индукции и консолидации по программе 7+3 пожилым больным проводят поддерживающее лечение по следующей схеме: цитарабин 5 дней в дозе 100 мг/м2 суммарно в день подкожно в сочетании либо с даунорубицином по 30 мг/м2 в день в течение 2 дней (до общей дозы 650 мг/м2, затем эти курсы не проводят), либо с циклофосфаном — 600 мг/м2 1 день, либо с 6-тиогуанином по 50 мг/м2 (или 6-меркаптопурином) 2 раза в день в течение 5 дней. Интервал между курсами составляет 1 мес. Общая длительность лечения 3 года.
Если после двух курсов 7 + 3 полная ремиссия не достигнута, больных переводят на программу лечения цитарабином в малых дозах (10 мг/м2 2 раза в день подкожно в течение 3— 4 нед). При отсутствии эффекта после 2—3 курсов цитарабина в малых дозах назначают паллиативную терапию (гидроксимочевина, 6-меркаптопурин, трансфузии компонентов крови). Больным старше 60 лет с тяжелой сопутствующей патологией, а также практически всем больным старше 70 лет можно рекомендовать курсы цитарабина в малых дозах как первую линию терапии. Курсы проводят в течение 3 лет с интервалом 4—5 нед.
При отсутствии эффекта после двух курсов цитарабина в малых дозах и при сохранном соматическом статусе больного можно рекомендовать стандартный курс 7+3, а в ряде случаев программу НАМ, доза цитарабина в которой составляет 1 г/м2. Особые проблемы возникают, если больные старше 80 лет. В этих случаях до сих порпродолжает обсуждаться вопрос о необходимости химиотерапии вообще.
— Также рекомендуем «Применение ростовых факторов в лечении острого миелоидного лейкоза»
Оглавление темы «Лечение острого миелоидного лейкоза»:
- Эффективность химиотерапии острого миелоидного лейкоза — прогноз
- Эффективность даунорубицина при остром миелоидном лейкозе — прогноз
- Правила индукции ремиссии при остром миелоидном лейкозе (ОМЛ)
- Результаты химиотерапии острого миелоидного лейкоза в зависимости от цитологии бластных клеток
- Объективность клинических исследований в гематологии
- Лечение острого лейкоза у пожилых — химиотерапия
- Применение ростовых факторов в лечении острого миелоидного лейкоза
- Профилактика и лечение нейролейкемии у больных острым миелоидным лейкозом (ОМЛ)
- История лечения острого промиелоцитарного лейкоза (ОПЛ) — эффективность
- Ретиноиды в лечении острого промиелоцитарного лейкоза (ОПЛ) — терапия ATRA
Источник
Хронический лейкоз – это одна из форм рака крови, которая характеризуется избыточным размножением в органах кроветворения зрелых клеток крови и диагностируется чаще у пожилых пациентов.

Симптомы заболевания
Проявления хронического лейкоза можно условно разделить на группы:
- Симптомы из-за интоксикации организма продуктами распада опухоли:
- утомляемость, причем больной ощущает, что он полностью лишился сил действовать;
- внезапная слабость, даже если перед этим не было физической или умственной активности;
- частые головокружения;
- повышение температуры тела.
- Проявления, которые указывают на рост опухоли:
- увеличение лимфоузлов, которое обнаруживается путем прощупывания;
- болевые ощущения и чувство тяжести в верхней части живота с левой стороны, что указывает на увеличение селезенки;
- отек шеи, лица, конечностей, которые появляются при увеличении внутригрудных лимфоузлов.
- Анемические:
- обморочные состояния;
- снижение работоспособности;
- расстройства зрения и слуха;
- одышка, учащенное сердцебиение даже после незначительных физических нагрузок;
- боли колющего характера в области груди.
- Симптомы, связанные с кровоизлиянием (при хроническом лейкозе могут быть слабо выражены):
- кровоизлияния могут быть подкожные или подслизистые;
- кровотечения различной локализации.
- Нарушения в работе иммунной системы: присоединение инфекционных заболеваний, которые могут развиваться достаточно быстро, поскольку белые кровяные тельца в крови не могут полностью выполнять свою функцию из-за измененной структуры.
При развитии заболевания человек теряет аппетит и соответственно уменьшается его масса тела.
Причины
На данный момент врачами выделяются определенные факторы, которые провоцируют развитие хронического лейкоза. Наиболее частыми из них являются:
- воздействие больших доз радиации (например, при взрыве атомной бомбы или при аварии на атомном реакторе);
- длительное воздействие на организм гербицидов или пестицидов (в частности, с этим сталкиваются работающие в сфере сельского хозяйства);
- работа с химическими средствами – лаками, красками;
- кишечные инфекции, туберкулез;
- хирургические вмешательства;
- возможное присутствие высоковольтных линий передач могут провоцировать развитие хронического лейкоза, однако данный факт не доказан;
- курение;
- стрессы.
К сожалению, предотвратить заболевание невозможно, поскольку не всегда больные находились в указанных условиях.
Помимо этого существует вирусно-генетическая теория возникновения хронического лейкоза. Согласно этой теории существуют определенные вирусы, которые, попадая в организм, способны проникать внутрь зрелых клеток костного мозга и лимфатических узлов при сниженном иммунитете. Влияние наследственности на развитие заболевания также имеет место быть, поскольку научно доказано наличие модифицированным хромосом у больных.
Формы хронического лейкоза
Существует несколько распространенных форм хронического лейкоза. Дифференциация очень важна во время диагностики для выбора оптимальной схемы лечения.
Наиболее распространенными формами являются:
- Миелоцитарный лейкоз – характеризуется активизацией выработки гранулоцитов (например, нейтрофилов), которые и служат субстратом для развития опухоли. Исход – бластный криз, при котором лечение безрезультатно. Причина развития заключается в мутации стволовых клеток. Проявляется снижением массы тела, увеличением печени и селезенки, диагностируются характерные изменения в структуре костного мозга и периферической крови. В качестве осложнений выступают геморрагический диатез, воспалительные поражения органов (пневмония, бронхит и другие).
- Лимфоцитарный лейкоз характеризуется большим количеством злокачественных лимфоцитов. Эти клетки находятся на стадии полной зрелости. Помимо этого увеличиваются и лимфатические узлы. На ранней стадии пациент отмечает потерю аппетита, утомляемость, одышку, прощупывается увеличенная селезенка. Может появляться нетипичная сыпь.
Методы диагностики лейкоза

Постановке окончательного диагноза предшествует проведение ряда исследований:
- анализ крови с целью определения количества тромбоцитов и лейкоцитов (при хроническом лейкозе первый показатель будет ниже нормы, второй – выше);
- биохимический анализ крови, который даст информацию о функциональных процессах органов и систем организма;
- анализ мочи покажет, присутствуют ли внутренние кровотечения;
- пункция костного мозга: цель исследования – уточнение диагноза и подбор методики лечения;
- спинномозговые пункции с целью выявления наличия опухолевых клеток, которые распространяются по всей спинномозговой жидкости, изучения особенностей организма и составления оптимальной схемы химиотерапии;
- исследование лимфатических узлов одним из возможных методов: пункция или хирургическое удаление с дальнейшим исследованием.
Определить тип хронического лейкоза помогают следующие исследования:
- цитохимия;
- проточная цитометрия;
- иммунноцитохимия;
- молекулярно-генетические исследования;
- цитогенетика.
Помимо этого проводится рентгенологическое исследование органов грудной клетки, поскольку хронический лейкоз характеризуется увеличением внутригрудных лимфоузлов. Используется и томография, в тех случаях, когда есть необходимость изучения состояния лимфатических узлов брюшной полости.
Исследованию поддается головной и спинной мозг путем проведения магнитно-резонансной томографии. Эта процедура дифференцирует кистозные образования и опухоль.
Важную роль в постановке диагноза играет и физический осмотр пациента, поскольку хронический лейкоз имеет и внешние проявления, например, присутствует бледность кожи и возможные подкожные кровоизлияния.
Правила лечения
После постановки диагноза врач назначает специальные препараты, которые подавляют рост злокачественных клеток, сокращают способность к размножению, а также дальнейшему их развитию.
Полного выздоровления можно достичь исключительно путем пересадки донорского костного мозга. Результативность операции зависит от нескольких факторов. В первую очередь играет роль возраст пациента. Также влияет и количество проведенных переливаний крови до операции, если их больше 10, то результативность пересадки значительно ниже. Если возможности в трансплантации нет, тогда используют другие методы лечения:
- На начальной стадии заболевания особое внимание уделяется лечению инфекционных осложнений.
- Развернутая стадия требует проведения химиотерапии: использование медикаментов, которые убивают раковые клетки.
- Применение антител к клеткам опухоли. Такими антителами являются специальные белки, которые способны разрушать клетки опухоли.
- Использование интерферона. Данный препарат активно воздействует на клетки опухоли и вирусы, а также повышает иммунитет пациента.
- Лучевая терапия проводится с целью уменьшить опухоль. Используется в том случае, когда метод химиотерапии недоступен.
- Переливание эритроцитарной массы. Проводится исключительно по абсолютным показаниям. Таковыми показаниями являются анемическая кома и тяжелая степень хронического лейкоза.
- Переливание тромбоцитарной массы. Показание к данной процедуре – значительное снижение тромбоцитов в крови, что является следствием кровотечений.
Чем раньше начать лечение, тем больше шансов достичь выздоровления. Именно поэтому при появлении даже незначительных, на первый взгляд, симптомов следует обращаться к врачу для постановки диагноза.
Источник


