Актуальность проблемы по хроническому бронхиту
Õðîíè÷åñêèé áðîíõèò
Îïðåäåëåíèå. Õðîíè÷åñêèé áðîíõèò ýòî õðîíè÷åñêîå äèôôóçíîå âîñïàëèòåëüíîå ïîðàæåíèå áðîíõèàëüíîãî äåðåâà, îáóñëîâëåííîå äëèòåëüíûì ðàçäðàæåíèåì áðîíõîâ ðàçëè÷íûìè âðåäíûìè àãåíòàìè, èìåþùåå ïðîãðåññèðóþùåå òå÷åíèå, õàðàêòåðèçóþùååñÿ âîñïàëèòåëüíûìè è ñêëåðîòè÷åñêèìè èçìåíåíèÿìè â áðîíõèàëüíîé ñòåíêå è ïåðèáðîíõèàëüíîé òêàíè, ñîïðîâîæäàþùååñÿ íàðóøåíèåì ñëèçåîáðàçîâàíèÿ è äðåíèðóþùåé ôóíêöèè áðîíõîâ, è êëèíè÷åñêè ïðîÿâëÿþùååñÿ êàøëåì ñ âûäåëåíèåì ñëèçèñòî-ãíîéíîé ìîêðîòû â òå÷åíèå íå ìåíåå òðåõ ìåñÿöåâ â ãîäó íà ïðîòÿæåíèè äâóõ ëåò ïðè èñêëþ÷åííîé âîçìîæíîñòè íàëè÷èÿ äðóãèõ çàáîëåâàíèé âåðõíèõ äûõàòåëüíûõ ïóòåé, áðîíõîâ è ëåãêèõ, ñïîñîáíûõ âûçâàòü òå æå ñèìïòîìû.
Àêòóàëüíîñòü. Õðîíè÷åñêèé áðîíõèò (ÕÁ) ÿâëÿåòñÿ îäíèì èç íàèáîëåå ÷àñòî âñòðå÷àþùèõñÿ çàáîëåâàíèé.  ÑØÀ èì ñòðàäàåò äî 20 % âñåãî íàñåëåíèÿ. Äàííûå ýïèäåìèîëîãè÷åñêèõ èññëåäîâàíèé óêàçûâàþò íà âûñîêóþ ðàñïðîñòðàíåííîñòü ÕÁ è â Ðîññèè êàê ñðåäè ãîðîäñêèõ, òàê è ñðåäè ñåëüñêèõ æèòåëåé: îò 9,5 äî 13,6 % âñåãî íàñåëåíèÿ â âîçðàñòå îò 15 äî 64 ëåò.
Ïðèìåðíî ó 3/4 ëèö, ñòðàäàþùèõ õðîíè÷åñêèì áðîíõèòîì, çàáîëåâàíèå ïðîòåêàåò áåç áðîíõèàëüíîé îáñòðóêöèè è, êàê ïðàâèëî, íå îêàçûâàåò çàìåòíîãî âëèÿíèÿ íà ïðîãíîç áîëüíûõ, õîòÿ ìîæåò íàíîñèòü çíà÷èòåëüíûé ýêîíîìè÷åñêèé óùåðá, ñâÿçàííûé ñ âðåìåííîé óòðàòîé òðóäîñïîñîáíîñòè àêòèâíîé ÷àñòè íàñåëåíèÿ. Ôîðìû õðîíè÷åñêîãî áðîíõèòà ñ íàëè÷èåì íåîáðàòèìîé áðîíõèàëüíîé îáñòðóêöèè, ýìôèçåìîé ëåãêèõ è ïðèçíàêàìè ëåãî÷íîãî ñåðäöà â íàñòîÿùåå âðåìÿ îòíîñÿòñÿ ê õðîíè÷åñêîé îáñòðóêòèâíîé áîëåçíè ëåãêèõ (ÕÎÁË).
Êëàññèôèêàöèÿ
1. Ïî õàðàêòåðó âîñïàëèòåëüíîãî ïðîöåññà:
êàòàðàëüíûé;
ãíîéíûé.
2. Ïî ôóíêöèîíàëüíîé õàðàêòåðèñòèêå:
íåîáñòðóêòèâíûé;
îáñòðóêòèâíûé.
3. Ïî óðîâíþ ïîðàæåíèÿ:
ïðîêñèìàëüíûé (ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì êðóïíûõ áðîíõîâ);
äèñòàëüíûé (ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì ìåëêèõ áðîíõîâ).
4. Ïî êëèíè÷åñêîé ôîðìå:
ïðîñòîé íåîñëîæíåííûé (ñ âûäåëåíèåì ñëèçèñòîé ìîêðîòû áåç ïðèçíàêîâ âåíòèëÿöèîííûõ íàðóøåíèé);
îáñòðóêòèâíûé (ñ âûäåëåíèåì ñëèçèñòîé è / èëè ñëèçèñòî-ãíîéíîé ìîêðîòû ïðè íàëè÷èè íåîáðàòèìûõ âåíòèëÿöèîííûõ íàðóøåíèé);
ãíîéíûé (ñâûäåëåíèåì ãíîéíîé ìîêðîòû, áåç ïðèçíàêîâ íàðóøåíèÿ âåíòèëÿöèè);
ãíîéíî-îáñòðóêòèâíûé (ñ âûäåëåíèåì ãíîéíîé ìîêðîòû è íåîáðàòèìûõ âåíòèëÿöèîííûõ íàðóøåíèÿõ).
5. Ïî ôàçàì òå÷åíèÿ:
îáîñòðåíèå;
ðåìèññèÿ.
Íà ñåãîäíÿøíèé äåíü ïîíÿòèå «õðîíè÷åñêèé îáñòðóêòèâíûé áðîíõèò», âíå çàâèñèìîñòè îò õàðàêòåðà âîñïàëèòåëüíîãî ïðîöåññà (êàòàðàëüíûé èëè ãíîéíûé), ïîãëîùåíî ïîíÿòèåì «õðîíè÷åñêàÿ îáñòðóêòèâíàÿ áîëåçíü ëåãêèõ».
Ýòèîëîãèÿ. Îñíîâíîé ïðè÷èíîé ôîðìèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà ñ÷èòàåòñÿ òàáàêîêóðåíèå (òàáë. 3). Äàëåå èäóò ïî çíà÷èìîñòè ïðîìûøëåííûå è ïðîèçâîäñòâåííûå ôàêòîðû (ïîëëþòàíòû, «âûõëîïíûå ãàçû», ïðîôåññèîíàëüíûå âðåäíîñòè) è ôàêòîðû îêðóæàþùåé ñðåäû (ýêîëîãèÿ, êëèìàò, ïîãîäà). Îïðåäåëåííóþ ðîëü èãðàþò è ýíäîãåííûå ôàêòîðû (ãðóïïà êðîâè À (II), äåôèöèò ?-1-àíòèòðèïñèíà).
Òàáëèöà 3
Ôàêòîðû ðèñêà ôîðìèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà è èõ õàðàêòåðèñòèêà
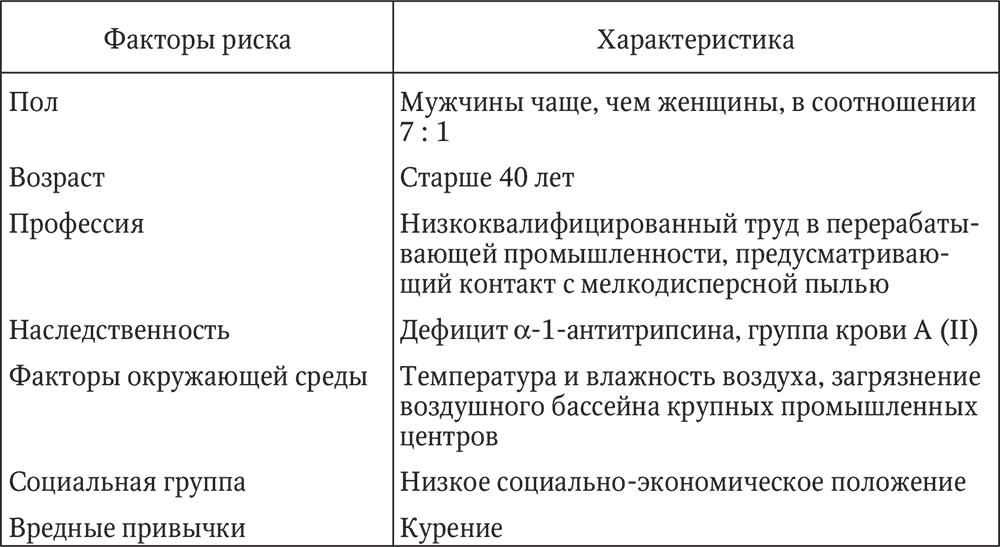
Áîëüøèíñòâî èññëåäîâàòåëåé ñ÷èòàþò, ÷òî èíôåêöèîííûé ôàêòîð ïðèñîåäèíÿåòñÿ ïîçæå, êîãäà ïîä âëèÿíèåì ïåðå÷èñëåííûõ âûøå ôàêòîðîâ óæå ñîçäàíû óñëîâèÿ äëÿ èíôèöèðîâàíèÿ áðîíõèàëüíîãî äåðåâà.
Áàêòåðèàëüíàÿ è âèðóñíàÿ èíôåêöèÿ ÿâëÿåòñÿ ãëàâíîé ïðè÷èíîé ðàçâèòèÿ îáîñòðåíèé õðîíè÷åñêîãî áðîíõèòà, ñïîñîáñòâóÿ ïðîãðåññèðîâàíèþ çàáîëåâàíèÿ è ðàçâèòèþ îñëîæíåíèé.
Ê íàèáîëåå ÷àñòûì âîçáóäèòåëÿì îáîñòðåíèÿ ïðîñòîãî (êàòàðàëüíîãî) áðîíõèòà îòíîñÿòñÿ Haemophilus influensae, Streptococus pneumoniae, Moraxella catarralis (âîçìîæíà óñòîé÷èâîñòü ê ?-ëàêòàìíûì àíòèáèîòèêàì), âèðóñû. Âîçáóäèòåëè îáîñòðåíèÿ ãíîéíîãî áðîíõèòà Haemophilus influensae, Streptococus pneumoniae, Moraxella catarralis, Staphylococcus aureus, Klebsiella pneumonia, Enterobacteriaceae, Pseudomonas spp.
Ïàòîãåíåç. Áëàãîïðèÿòíûå óñëîâèÿ äëÿ âíåäðåíèÿ èíôåêöèîííûõ àãåíòîâ ñîçäàåò íàðóøåíèå ôóíêöèè ñèñòåìû ìåñòíîé áðîíõîïóëüìîíàëüíîé çàùèòû è ðàçâèòèå êëàññè÷åñêîé ïàòîãåíåòè÷åñêîé òðèàäû:
ãèïåðêðèíèÿ (ãèïåðôóíêöèîíèðîâàíèå áðîíõèàëüíûõ ñëèçèñòûõ æåëåç è ãèïåðïðîäóêöèÿ ñëèçè);
äèñêðèíèÿ (ïîâûøåííàÿ âÿçêîñòü ìîêðîòû âñëåäñòâèå èçìåíåíèÿ åå ôèçèêî-õèìè÷åñêèõ ñâîéñòâ è ðåîëîãèè);
ìóêîñòàç (çàñòîé â áðîíõàõ âÿçêîé, ãóñòîé ìîêðîòû).
Ôàêòîðû, âëèÿþùèåíà ìåñòíûåìåõàíèçìû çàùèòû îðãàíîâ äûõàíèÿ
1. Êîíäèöèîíèðîâàíèå âîçäóõà (îáîãðåâàíèå, îõëàæäåíèå, óâëàæíåíèå).
2. Ìåõàíè÷åñêàÿ î÷èñòêà âîçäóõà (ôèëüòðàöèÿ è îñàæäåíèå èíãàëèðîâàííûõ ÷àñòèö íà ñëèçèñòîé îáîëî÷êå ñ ïîñëåäóþùèì óäàëåíèåì èõ â ðåçóëüòàòå êàøëåâîãî è / èëè ÷èõàòåëüíîãî ðåôëåêñà).
3. Ýíäîöèòîç ñîäåðæèìîãî áðîíõîâ ýïèòåëèàëüíûìè êëåòêàìè âîçäóõîíîñíûõ ïóòåé.
4. Íåñïåöèôè÷åñêèå ñåêðåòîðíûå ôàêòîðû çàùèòû âîçäóõîíîñíûõ ïóòåé (ëèçîöèì, ëàêòîôåððèí, ñèñòåìà ïðîòåîëèòè÷åñêèõ ôåðìåíòîâ).
5. Àëüâåîëÿðíûå ìàêðîôàãè, îñóùåñòâëÿþùèå ôàãîöèòîç è òðàíñïîðò èíãàëèðîâàííûõ ÷àñòèö èç àëüâåîë è áðîíõèîë.
6. Íåéòðîôèëüíûå ëåéêîöèòû, ôàãîöèòèðóþùèå ïàòîãåííûå ìèêðîîðãàíèçìû.
7. Òó÷íûå êëåòêè, ôóíêöèîíèðóþùèå êàê «ñèñòåìà áûñòðîãî ðåàãèðîâàíèÿ» â îòâåò íà âíåäðåíèå èíãàëèðîâàííûõ ÷àñòèö è / èëè èçìåíåíèå ñâîéñòâ âäûõàåìîãî âîçäóõà.
8. Èììóííàÿ ñèñòåìà, îáåñïå÷èâàþùàÿ ïðîäóêöèþ è êîíöåíòðàöèþ ñåêðåòîðíûõ èììóíîãëîáóëèíîâ, êàê ñðåäñòâî «ìåñòíîé» èììóííîé çàùèòû.
Ñõåìàòè÷åñêè îñíîâíûå ïàòîãåíåòè÷åñêèå ôàêòîðû ðàçâèòèÿ è ïðîãðåññèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà ïðåäñòàâëåíû íà ðèñ. 1.
Êëèíè÷åñêèå ïðèçíàêè è ñèìïòîìû õðîíè÷åñêîãî íåîáñòðóêòèâíîãî áðîíõèòà
 ôàçå ðåìèññèè: êàøåëü ñ îòäåëåíèåì ñëèçèñòîé èëè ñëèçèñòî-ãíîéíîé ìîêðîòû äî 100150 ìë/ñóò, ïðåèìóùåñòâåííî óòðîì.
 ôàçå îáîñòðåíèÿ ðàçëè÷àþò ñóáúåêòèâíûå è îáúåêòèâíûå ïðîÿâëåíèÿ.
I. Ñóáúåêòèâíûå ïðîÿâëåíèÿ:
óñèëåíèå êàøëÿ;
ïîÿâëåíèå è / èëè óñèëåíèå îäûøêè;

Ðèñ. 1. Ïàòîãåíåòè÷åñêèå ôàêòîðû ðàçâèòèÿ è ïðîãðåññèðîâàíèÿ õðîíè÷åñêîãî áðîíõèòà
èçìåíåíèå êîëè÷åñòâåííûõ è êà÷åñòâåííûõ ïàðàìåòðîâ ìîêðîòû;
ïîâûøåíèå òåìïåðàòóðû (âîçìîæíî);
äåêîìïåíñàöèÿ ñîïóòñòâóþùèõ ñîìàòè÷åñêèõ çàáîëåâàíèé;
ñíèæåíèå ôèçè÷åñêîé âûíîñëèâîñòè ïðè íàãðóçêå.
II. Îáúåêòèâíûå ïðîÿâëåíèÿ.
Ïðè îñìîòðå ãðóäíîé êëåòêè, ïàëüïàöèè è ïåðêóññèè â ñëó÷àå ïðîñòîãî íåîñëîæíåííîãî õðîíè÷åñêîãî áðîíõèòà ïàòîëîãèè íåò. Ïðè ðàçâèòèè ýìôèçåìû ëåãêèõ ïîÿâëÿþòñÿ êîðîáî÷íûé ïåðêóòîðíûé çâóê è îãðàíè÷åíèå äûõàòåëüíîé ïîäâèæíîñòè ëåãêèõ.
Ïðè ìíîãîëåòíåì ãíîéíîì áðîíõèòå èíîãäà íàáëþäàþòñÿ óòîëùåíèå êîíöåâûõ ôàëàíã («áàðàáàííûå ïàëî÷êè») è óòîëùåíèå íîãòåé («÷àñîâûå ñòåêëà»).
Ïðè àóñêóëüòàöèè íà ôîíå æåñòêîãî äûõàíèÿ âûñëóøèâàþòñÿ ñóõèå õðèïû, ìåíÿþùèå ñâîþ òîíàëüíîñòü â çàâèñèìîñòè îò ëîêàëèçàöèè ïðîöåññà: íèçêèå æóææàùèå ïðè ïîðàæåíèè êðóïíûõ áðîíõîâ, âûñîêèå ñâèñòÿùèå ïðè ïîðàæåíèè áðîíõîâ ìàëîãî êàëèáðà è áðîíõèîë.
Ïðèçíàêè ïîÿâëåíèÿ áðîíõèàëüíîé îáñòðóêöèè:
îäûøêà ïðåèìóùåñòâåííî ýêñïèðàòîðíîãî õàðàêòåðà;
çàòðóäíåííûé è óäëèíåííûé âûäîõ ïî ñðàâíåíèþ ñ ôàçîé âäîõà;
ìåíÿþùèéñÿ õàðàêòåð îäûøêè («äåíü íà äåíü íå ïðèõîäèòñÿ») â çàâèñèìîñòè îò âðåìåíè ñóòîê, ïîãîäû;
ìàëîïðîäóêòèâíûé, çàòÿæíîé, êîêëþøåïîäîáíûé êàøåëü;
æåñòêîå äûõàíèå ñ óäëèíåííûì âûäîõîì è íàëè÷èå «ñâèñòÿùèõ» ñóõèõ õðèïîâ;
íàáóõàíèå øåéíûõ âåí âî âðåìÿ âûäîõà è ñïàäåíèå íà âäîõå;
äûõàíèå ñêâîçü ñîìêíóòûå ãóáû («ðîçîâûå ïûõòåëüùèêè»);
ó÷àñòèå äîïîëíèòåëüíûõ ìûøö â àêòå äûõàíèÿ;
âûíóæäåííîå ïîëîæåíèå îðòîïíîý.
Êëàññèôèêàöèÿ òèïîâ îáîñòðåíèé õðîíè÷åñêîãî áðîíõèòà â çàâèñèìîñòè îò âûðàæåííîñòè êëèíè÷åñêîé ñèìïòîìàòèêè.
Òèï I. Íàëè÷èå âñåõ 3 ñèìïòîìîâ: íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû.
Òèï II. Íàëè÷èå 2 ñèìïòîìîâ èç 3: íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû.
Òèï III. Íàëè÷èå 1 ñèìïòîìà èç 3 (íàðàñòàíèå îäûøêè, óâåëè÷åíèå ïðîäóêöèè ìîêðîòû, ïîâûøåíèå ñòåïåíè ãíîéíîñòè ìîêðîòû) + êàê ìèíèìóì 1 ïðèçíàê èç ñëåäóþùèõ: èíôåêöèÿ âåðõíèõ äûõàòåëüíûõ ïóòåé (áîëü â ãîðëå, âûäåëåíèÿ èç íîñà) â òå÷åíèå ïîñëåäíèõ 5 äíåé, ëèõîðàäêà áåç äðóãèõ âèäèìûõ ïðè÷èí, íàðàñòàíèå ÷àñòîòû ñâèñòÿùèõ õðèïîâ, óñèëåíèå êàøëÿ, èëè ïîâûøåíèå ÷èñëà äûõàòåëüíûõ äâèæåíèé èëè ñåðäå÷íûõ ñîêðàùåíèé íà 20 % ïî ñðàâíåíèþ ñî ñòàáèëüíûì ñîñòîÿíèåì.
Îñëîæíåíèÿ ïðè õðîíè÷åñêèõ áðîíõèòàõ
1. Êðîâîõàðêàíüå îáû÷íî ýïèçîäè÷åñêîå, â âèäå êðîâÿíûõ ïðîæèëîê â ìîêðîòå, îòìå÷àåòñÿ ó 1015 % áîëüíûõ õðîíè÷åñêèì áðîíõèòîì.
2. Ýìôèçåìà ëåãêèõ.
3. Äûõàòåëüíàÿ íåäîñòàòî÷íîñòü (ñ óêàçàíèåì ñòåïåíè).
4. Õðîíè÷åñêîå ëåãî÷íîå ñåðäöå (êîìïåíñèðîâàííîå èëè äåêîìïåíñèðîâàííîå).
Ïðèìåðû ôîðìóëèðîâêè äèàãíîçà
1. Õðîíè÷åñêèé íåîñëîæíåííûé áðîíõèò âíå îáîñòðåíèÿ. ÄÍ-0.
2. Õðîíè÷åñêèé íåîñëîæíåííûé áðîíõèò, îáîñòðåíèå ñ ïðåèìóùåñòâåííûì ïîðàæåíèåì ïðîêñèìàëüíîãî îòäåëà áðîíõîâ. ÄÍ-0.
3. ÕÎÁË (õðîíè÷åñêàÿ îáñòðóêòèâíàÿ áîëåçíü ëåãêèõ) âíå îáîñòðåíèÿ. Ýìôèçåìà ëåãêèõ. Õðîíè÷åñêîå ëåãî÷íîå ñåðäöå â ñòàäèè êîìïåíñàöèè. ÄÍ-II. ÕÑÍ II À. ÔÊ II.
Ìåòîäû äèàãíîñòè÷åñêèõ èññëåäîâàíèé
1. Èññëåäîâàíèå ïåðèôåðè÷åñêîé êðîâè (âîçìîæåí ëåéêîöèòîç ñî ñäâèãîì ëåéêîöèòàðíîé ôîðìóëû âëåâî, óñêîðåíèå ÑÎÝ).
2. Èññëåäîâàíèå ìîêðîòû è / èëè áðîíõîàëüâåîëÿðíîãî ëàâàæà (ìèêðîñêîïè÷åñêîå, áàêòåðèîëîãè÷åñêîå).
3. Èññëåäîâàíèå ôóíêöèè âíåøíåãî äûõàíèÿ (îïðåäåëåíèå îáúåìíûõ è ñêîðîñòíûõ ïîêàçàòåëåé âîçäóøíîãî ïîòîêà ìåòîäîì ïèêôëîóìåòðèè è ñïèðîãðàôèè).
4. Ðåíòãåíîãðàôèÿ è / èëè êîìïüþòåðíàÿ òîìîãðàôèÿ îðãàíîâ ãðóäíîé ïîëîñòè (íåîáõîäèìî èñêëþ÷èòü âîñïàëèòåëüíûå è îáúåìíûå ïðîöåññû ëåãî÷íîé ïàðåíõèìû è ñðåäîñòåíèÿ).
5. Ñåðîëîãè÷åñêèå èññëåäîâàíèÿ êðîâè äëÿ âûÿâëåíèÿ òèòðà ñïåöèôè÷åñêèõ àíòèìèêðîáíûõ àíòèòåë ïðîâîäèòñÿ ïðè ïîäîçðåíèè íà âíóòðèêëåòî÷íûå èíôåêöèè, èìååò áîëüøå ýïèäåìèîëîãè÷åñêîå, ÷åì êëèíè÷åñêîå çíà÷åíèå.
6. Ôèáðîáðîíõîñêîïèÿ, ïðè íåîáõîäèìîñòè ñ áèîïñèåé ñëèçèñòîé áðîíõîâ.
Îáùèå ïðèíöèïû ëå÷åíèÿ
Ê îñíîâíûì öåëÿì ëå÷åíèÿ îòíîñÿòñÿ:
óñòðàíåíèå ñèìïòîìîâ îáîñòðåíèÿ çàáîëåâàíèÿ;
ñíèæåíèå ñêîðîñòè ïðîãðåññèðîâàíèÿ çàáîëåâàíèÿ;
ïðîôèëàêòèêà ïîâòîðíûõ îáîñòðåíèé;
ïîâûøåíèå êà÷åñòâà æèçíè.
Âåäåíèå ïàöèåíòîâ â ïåðèîä îáîñòðåíèÿ:
àìáóëàòîðíîå ëå÷åíèå; äîïóñêàåòñÿ ó áîëüíûõ ñ ïðîñòîé (íåîñëîæíåííîé) ôîðìîé õðîíè÷åñêîãî áðîíõèòà;
ñòàöèîíàðíîå ëå÷åíèå; òðåáóåòñÿ áîëüíûì ñ îáñòðóêòèâíîé, ãíîéíîé è ãíîéíî-îáñòðóêòèâíîé ôîðìàìè õðîíè÷åñêîãî áðîíõèòà, à òàêæå ëþäÿì ñòàðøå 70 ëåò ïðè íàëè÷èè ñîïóòñòâóþùåé ïàòîëîãèè (ÈÁÑ, ÕÑÍ, ñàõàðíûé äèàáåò, äåêîìïåíñèðîâàííûå áîëåçíè ïå÷åíè è ïî÷åê, ïðèåì öèòîñòàòèêîâ è äð.) è ïî ñîöèàëüíûì ïîêàçàíèÿì.
Ïðîäîëæèòåëüíîñòü ëå÷åíèÿ ïðîñòîé íåîñëîæíåííîé ôîðìû õðîíè÷åñêîãî áðîíõèòà ñîñòàâëÿåò îò 7 äî 10 äíåé. Íà ïåðèîä îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà ïàöèåíòû òåðÿþò òðóäîñïîñîáíîñòü (âðåìåííàÿ óòðàòà òðóäîñïîñîáíîñòè). Ñòîéêàÿ óòðàòà òðóäîñïîñîáíîñòè (ãðóïïà èíâàëèäíîñòè) îïðåäåëÿåòñÿ íà îñíîâàíèè ñòåïåíè äûõàòåëüíîé íåäîñòàòî÷íîñòè, íàëè÷èÿ îñëîæíåíèé è äåêîìïåíñàöèè ñîïóòñòâóþùèõ çàáîëåâàíèé.
Ìåäèêàìåíòîçíîå ëå÷åíèå õðîíè÷åñêîãî áðîíõèòà ïðåäñòàâëåíî ñëåäóþùèìè ãðóïïàìè ïðåïàðàòîâ:
àíòèáàêòåðèàëüíûå ñðåäñòâà;
îòõàðêèâàþùèå è ìóêîëèòèêè;
áðîíõîäèëàòàòîðû;
èììóíîìîäóëÿòîðû.
Àíòèáàêòåðèàëüíûå ñðåäñòâà ïðè îáîñòðåíèè õðîíè÷åñêîãî áðîíõèòà ïîêàçàíû ïðè íàëè÷èè êàê ìèíèìóì 2 èç 3 êàðäèíàëüíûõ ñèìïòîìîâ îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà (I è II òèïû îáîñòðåíèé): ïðè óñèëåíèè îäûøêè, óâåëè÷åíèè êîëè÷åñòâà ìîêðîòû è óâåëè÷åíèè ñòåïåíè åå ãíîéíîñòè. Ïðè ëå÷åíèè àíòèáèîòèêàìè ìîæíî äîáèòüñÿ íåìåäëåííûõ è äîëãîñðî÷íûõ ïîëîæèòåëüíûõ ýôôåêòîâ. Ê íåìåäëåííûì ïîëîæèòåëüíûì ýôôåêòàì îòíîñÿòñÿ: ïðåäîòâðàùåíèå ãîñïèòàëèçàöèè áîëüíûõ, ñíèæåíèå ÷èñëà äíåé íåòðóäîñïîñîáíîñòè, ñîêðàùåíèå äëèòåëüíîñòè ïðîÿâëåíèÿ ñèìïòîìîâ ÕÁ, ñíèæåíèå ñêîðîñòè êëèíè÷åñêîãî óõóäøåíèÿ è ïðåäîòâðàùåíèå ïðîãðåññèðîâàíèÿ çàáîëåâàíèÿ â ñòàäèþ ïàðåíõèìàòîçíîé èíôåêöèè (ïíåâìîíèþ). Äîëãîñðî÷íûå ýôôåêòû âêëþ÷àþò â ñåáÿ: ïðåäîòâðàùåíèå ïðîãðåññèðîâàíèÿ ëåãî÷íûõ ïîâðåæäåíèé, ïðåäîòâðàùåíèå ðàçâèòèÿ âòîðè÷íîé áàêòåðèàëüíîé êîëîíèçàöèè ïîñëå âèðóñíîé èíôåêöèè è óâåëè÷åíèå âðåìåíè â ïåðèîäû ìåæäó îáîñòðåíèÿìè.
 ïîäàâëÿþùåì áîëüøèíñòâå ñëó÷àåâ àíòèáèîòèêîòåðàïèÿ ïðè îáîñòðåíèè õðîíè÷åñêîãî áðîíõèòà íàçíà÷àåòñÿ ýìïèðè÷åñêè. Íà îñíîâàíèè ôàêòîðîâ ðèñêà, âîçðàñòà, ôóíêöèîíàëüíûõ îñîáåííîñòåé áîëüíûõ, à òàêæå ïðè÷èííûõ ôàêòîðîâ (ãðóïïû ìèêðîîðãàíèçìîâ) áûëî ïðåäëîæåíî íåñêîëüêî êëàññèôèêàöèîííûõ ñõåì ëå÷åíèÿ îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà. Ýòî ïîçâîëÿåò îïòèìàëüíî èñïîëüçîâàòü ðàçëè÷íûå ãðóïïû àíòèáèîòèêîâ è çíà÷èòåëüíî ñíèçèòü âåðîÿòíîñòü íåóñïåøíîé òåðàïèè îáîñòðåíèÿ õðîíè÷åñêîãî áðîíõèòà. Ïðåäñòàâëåííàÿ â òàáë. 4 ñõåìà ÿâëÿåòñÿ ñîâðåìåííîé ìîäèôèêàöèåé êëàññèôèêàöèè, ïðåäëîæåííîé â 1997 ã. èíòåðíàöèîíàëüíîé ãðóïïîé ñïåöèàëèñòîâ ïî ëåãî÷íûì è èíôåêöèîííûì çàáîëåâàíèÿì.
Êàê âèäíî èç òàáëèöû, ÷àùå äðóãèõ ïðè ëå÷åíèè õðîíè÷åñêèõ áðîíõèòîâ èñïîëüçóþòñÿ:
1) àìèíîïåíèöèëëèíû àìîêñèöèëëèí ïåðîðàëüíî èëè àìïèöèëëèí ïàðåíòåðàëüíî;
2) íîâûå ìàêðîëèäû àçèòðîìèöèí (ñóìàìåä), êëàðèòðîìèöèí (êëàöèä);
3) çàùèùåííûå àìèíîïåíèöèëëèíû (àìîêñèöèëëèí / êëàâóëàíàò àìîêñèêëàâ);
4) ðåñïèðàòîðíûå ôòîðõèíîëîíû (III, IV ïîêîëåíèé ôòîðõèíîëîíîâ) ëåâîôëîêñàöèí (òàâàíèê), ìîêñèôëîêñàöèí (àâåëîêñ), ñïàðôëîêñàöèí (ñïàðôëî);
5) öåôàëîñïîðèíû IIIII ïîêîëåíèé (öåôóðîêñèì ïåðîðàëüíî, öåôòðèàêñîí ïàðåíòåðàëüíî);
Òàáëèöà 4
Ñõåìà íàçíà÷åíèÿ àíòèáèîòèêîâ â çàâèñèìîñòè îò êëèíè÷åñêîé ñèòóàöèè è ïðè÷èííîãî èíôåêöèîííîãî àãåíòà
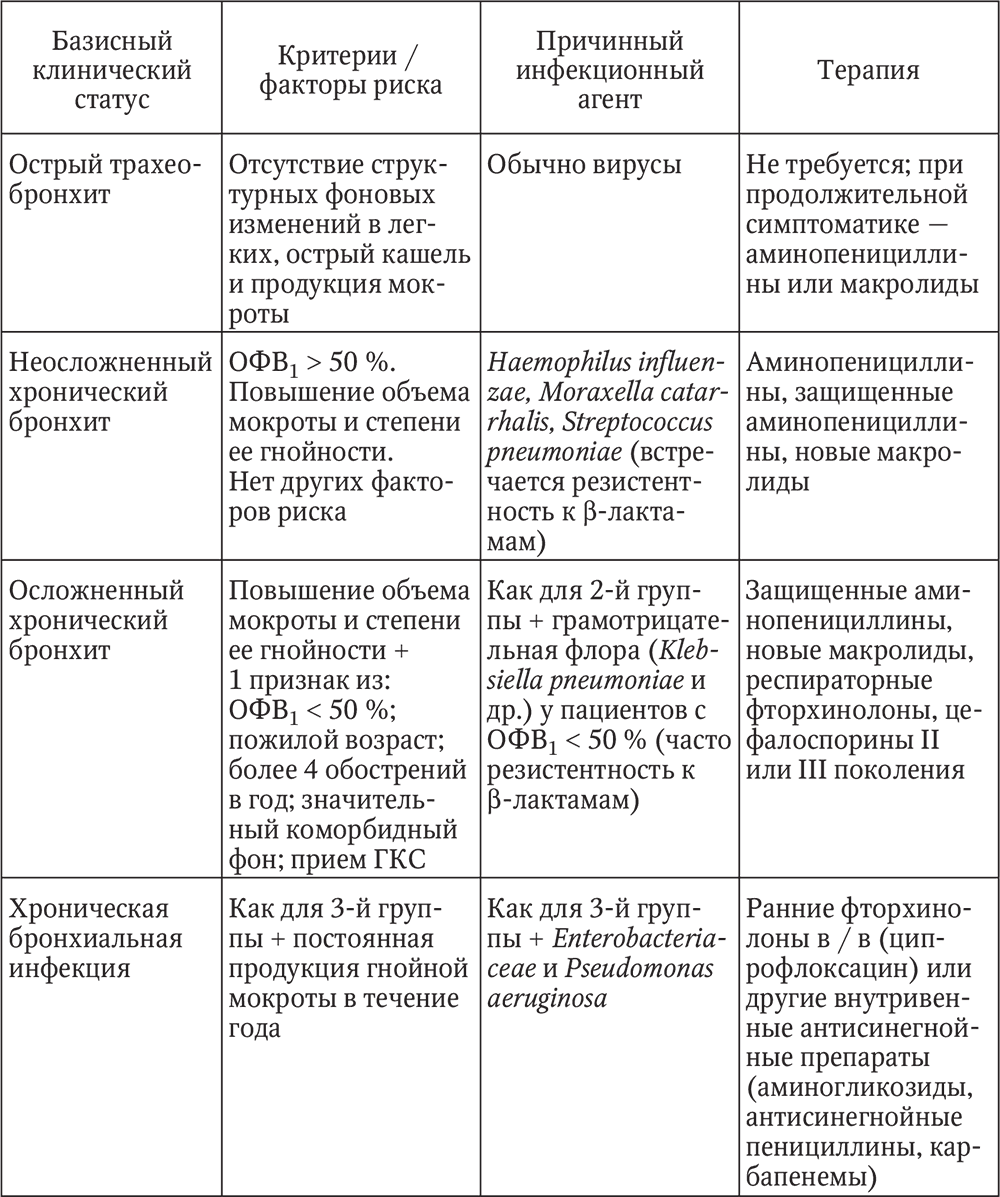
6) òåòðàöèêëèíû äîêñèöèêëèí (þíèäîêñ ñîëþòàá);
7) êàðáàïåíåìû: èìèïåíåì / öèëàñòèí (òèåíàì) è ìåðîïåíåì (ìåðîïåíàáîë, ìåðîïåíåì-ñïåíñåð, ìåðèâà, ïðîïåíåì, ìåðîíåì).
Ïðè íåýôôåêòèâíîñòè ëå÷åíèÿ àíòèáàêòåðèàëüíûìè ïðåïàðàòàìè ïåðâîé ãðóïïû èñïîëüçóþò ïðåïàðàòû èç íèæåïåðå÷èñëåííûõ ãðóïï. Îñóùåñòâëÿòü âûáîð ïðåïàðàòîâ ñëåäóåò ñ ó÷åòîì áàêòåðèîëîãè÷åñêîãî èññëåäîâàíèÿ ìîêðîòû è / èëè ÁÀËÆ.
Îòõàðêèâàþùèå è ìóêîëèòè÷åñêèå ëåêàðñòâåííûå ñðåäñòâà: àìáðîêñîë (àìáðîñàí, ëàçîëâàí), áðîìãåêñèí, àöåòèëöèñòåèí, êàðáîöèñòåèí.
Áðîíõîëèòè÷åñêèå ëåêàðñòâåííûå ñðåäñòâà:
?2-àãîíèñòû êîðîòêîãî äåéñòâèÿ (ñàëüáóòàìîë, òåðáóòàëèí, âåíòîëèí);
?2-àãîíèñòû ïðîëîíãèðîâàííûå ñ áûñòðûì íà÷àëîì äåéñòâèÿ (ôîðìîòåðîë èëè îêñèñ òóðáóõàëåð);
?2-àãîíèñòû ïðîëîíãèðîâàííûå ñ ìåäëåííûì ðàçâèòèåì ýôôåêòà (ñàëüìåòåðîë);
ì-õîëèíîëèòèêè (èïðàòðîïèóìà áðîìèä èëè àòðîâåíò);
êîìáèíèðîâàííûå ïðåïàðàòû (áåðîäóàë);
ìåòèëêñàíòèíû (òåîïýê, òåîòàðä).
Ëåêàðñòâåííûå ñðåäñòâà, îáëàäàþùèå èììóíîìîäóëèðóþùèì äåéñòâèåì. Íàïðèìåð, ÈÐÑ-19 ñòèìóëèðóåò ìåñòíûå ìåõàíèçìû çàùèòû ïîñðåäñòâîì óâåëè÷åíèÿ âûðàáîòêè ñåêðåòîðíîãî èììóíîãëîáóëèíà IgÀ, ëèçîöèìà, ìàêðîôàãîâ.
Âåäåíèå ïàöèåíòîâ â ïåðèîä ðåìèññèè
Äëÿ ñòàáèëèçàöèè ðåìèññèè è îáåñïå÷åíèÿ âûñîêîãî êà÷åñòâà æèçíè íåîáõîäèìî:
îòêàçàòüñÿ îò êóðåíèÿ;
óñòðàíèòü íåáëàãîïðèÿòíûå ôèçè÷åñêèå è õèìè÷åñêèå ôàêòîðû ðèñêà;
îáåñïå÷èòü ýôôåêòèâíûé áðîíõèàëüíûé äðåíàæ (ËÔÊ, ìàññàæ, ôèòîòåðàïèÿ);
îáåñïå÷èòü îïòèìàëüíóþ áðîíõèàëüíóþ ïðîõîäèìîñòü (áðîíõîëèòèêè);
ïîâûñèòü ñîïðîòèâëÿåìîñòü îðãàíèçìà (èììóíîìîäóëÿòîðû ðàñòèòåëüíîãî è õèìè÷åñêîãî ïðîèñõîæäåíèÿ);
ïðîâåñòè âàêöèíàöèþ ïðîòèâ ãðèïïà (âàêñèãðèï, ãðèïïîë, áåãðèâàê, èíôëþâàê è äð.) è ïðîòèâ ïíåâìîêîêêà (ïíåâìî 23).
Îöåíêà ýôôåêòèâíîñòè ëå÷åíèÿ
Îöåíêó ýôôåêòèâíîñòè ëå÷åíèÿ îïðåäåëÿþò ïî áëèæàéøèì êëèíè÷åñêèì èñõîäàì, ê êîòîðûì îòíîñÿòñÿ: âûðàæåííîñòü è ñêîðîñòü ðåãðåññèè êëèíè÷åñêèõ ïðîÿâëåíèé, ïîëîæèòåëüíàÿ äèíàìèêà ïîêàçàòåëåé íàðóøåíèÿ áðîíõèàëüíîé ïðîõîäèìîñòè, ïðåäîòâðàùåíèå îñëîæíåíèé è ñîêðàùåíèå ñðîêîâ ãîñïèòàëèçàöèè.
Ê îòäàëåííûì êëèíè÷åñêèì èñõîäàì îòíîñÿòñÿ: óâåëè÷åíèå äëèòåëüíîñòè ðåìèññèè, óìåíüøåíèå ÷àñòîòû îáîñòðåíèé.
Источник
Доктор медицинских наук, профессор Г.С. Джулай
ХРОНИЧЕСКИЙ БРОНХИТ И
ХРОНИЧЕСКАЯ ОБСТРУКТИВНАЯ БОЛЕЗНЬ ЛЕГКИХ
Актуальность проблемы.Хронический бронхит (ХБ) является самым распространенным заболеванием из группы хронических неспецифических заболеваний легких, причем за относительно безобидным термином скрывается одна из самых серьезных проблем теоретической и практической медицины 21 века. Каждые 10-12 лет заболеваемость ХБ удваивается. Обструктивный вариант ХБ (ХОБ), по прогнозам экспертов ВОЗ, через 15-20 лет займет лидирующее место среди заболеваний органов дыхания, а по экономическому ущербу, наносимому заболеванием, к 2020 г. переместится на 5-е место в мире, опередив все другие заболевания респираторной системы, в том числе и туберкулез легких. По словам председателя комитета экспертов Европейского респираторного общества профессора R. Pauwells, внимание, уделяемое проблеме хронического бронхита органами здравоохранения и правительственными организациями, явно недостаточно и не соответствует тому ущербу, который наносится населению этой болезнью.
Определение и терминология.В нашей стране наибольшее распространение получило определение ХБ, предложенное НИИ пульмонологии, базирующееся на рекомендациях Комитета экспертов ВОЗ.
Критериями диагноза ХБ является хронический или рецидивирующий кашель с выделением мокроты, по крайней мере, 3 месяца в году в течение, по крайней мере, 2-х лет, который нельзя связать с другими заболеваниями.
В последнее десятилетие проблема ХБ трактуется с позиций понятия «Хроническая обструктивная болезнь легких» (ХОБЛ), что отражает мировые терминологические тенденции. ХОБЛ — это собирательное понятие, объединяющее группу хронических болезней респираторной системы, характеризующихся признаками прогрессирующей необратимой бронхиальной обструкции с нарастающими явлениями дыхательной недостаточности. В эту группу входят хронический обструктивный бронхит, эмфизема легких, неатопическая форма бронхиальной астмы. Указанные терминологические подходы были приняты на совещании экспертов Российского общества пульмонологов. Такое отношение к проблеме соответствует МКБ 10-го пересмотра, где ХОБ выделен под рубрикой J.44.8.
Этиология.В качестве основных этиологических факторов ХБ выступают токсикохимические и инфекционные агенты. Из токсикохимических факторов на первом месте (80-90%) стоит курение табака, причем имеет значение также и пассивное курение.
Дефицит альфа1-антитрипсина является хорошо изученной генетической патологией, ведущей к развитию ХБ и эмфиземы легких, а также и бронхоэктазов.
Большое значение в развитии ХБ имеют вредные профессиональные факторы. Среди них на первом месте стоят кадмий и кремний. Повышенный риск развития ХБ имеют шахтеры и работники горнодобывающей промышленности, строительные рабочие, контактирующие с цементом, рабочие металлургической промышленности, имеющие дело с горячей обработкой металлов, железнодорожники, а также рабочие, занятые переработкой зерна, хлопка и производством бумаги.
Загрязнение окружающего воздуха — фактор высокой вероятности развития ХБ, где основное значение имеет рост концентрации так называемых аэрополютантов (SO2, NО2, О3), выделяющихся в атмосферу при сжигании твердого топлива, экологических катастрофах и др.
Имеет значение климатический фактор (сырая и холодная погода), микроклимат и экология жилища (высокая влажность, отсутствие адекватной вентиляции).
Вторая группа этиологических факторов ХБ — бронхолегочные инфекции, главным образом, вирусные, которые поражают бронхиальный эпителий, вызывают спазм бронхов, подавляют факторы местного и гуморального иммунитета. Это характерно для аденовирусной, респираторно-синцитиальной и микоплазменной инфекции. При уже сформированном ХБ его обострения нередко происходят под действием пневмококка и гемофильной палочки.
Патогенез и патоморфология.Вследствие суммации факторов риска окружающей среды и генетической предрасположенности организма развивается хронический воспалительный процесс, в который вовлекаются все морфологические структуры бронхов разного калибра, перибронхиальная ткань и альвеолы. Воспалительные изменения проявляются гипертрофией бронхиальных желез, увеличением количества бокаловидных клеток и резким уменьшением числа реснитчатых, гиперплазией и метаплазией бронхиального эпителия, воспалительной инфильтрацией и отеком собственного слоя слизистой оболочки, повышением тонуса гладкой мускулатуры бронхов.
В итоге образуется избыточное количество слизи повышенной вязкости, что, в свою очередь, ухудшает эвакуацию бронхиального секрета. Он становится питательной средой для развития вторичной инфекции и обтурации просвета бронхов.
Все перечисленные морфологические изменения ведут к необратимой обструкции бронхиального дерева с развитием нарушений вентиляции с альвеолярной гипоксией, что сопровождается спазмом легочных артериол (рефлекс Эйлера-Лилиестранда).
Таким образом, в результате хронического воспаления происходит ремоделирование бронхов, которое проявляется:
§ увеличением подслизистого и адвентициального слоя (отек, отложение протеогликанов, коллагена);
§ увеличением размеров и числа бокаловидных клеток;
§ увеличением бронхиальной микрососудистой сети;
§ гипертрофией и гиперплазией гладкой мускулатуры бронхов.
Весьма важным вопросом, касающимся значения инфекции при ХБ, является соотношение состояний «колонизация-инфекция». Понятие «колонизация» означает заселение слизистой оболочки бронхов микроорганизмами, то есть их постоянное пребывание. Колонизация может отражать состояние равновесия микроорганизма с дефектными системами защиты хозяина, обеспечивающими сдерживание роста популяции микробов, и протекать без клинических признаков инфекции. Состояние, сопровождающееся клиническими проявлениями, обычно называется «инфекция». Оно характеризуется нарушением равновесия между микроорганизмом и хозяином, проявляется значительным ростом популяции микроорганизмов с клиническими и лабораторными признаками активного воспаления. Обострение инфекционного процесса в респираторной системе может происходить при заражении больного высоковирулентной флорой воздушно-капельным путем, что легко реализуется в условиях нарушенных защитных механизмов. Однако возможен и другой путь, когда в условиях мукостаза, местного и даже системного иммунодефицита колонизация слизистых оболочек бронхиального дерева микроорганизмами переходит в инфекционный эпизод.
Одним из основных компонентов патогенеза ХБ является оксидантный стресс, т.е. выделение непомерно большого количества свободных радикалов с мощным повреждающим действием. Оксиданты оказывают прямое токсическое действие на морфологические структуры легких. Они уменьшают активность сурфактанта, повреждают фибробласты, усиливают эндотелиальную проницаемость. Приэтом табачный дым является наиболее опасным инициатором оксидантного стресса в легких.
Весь этот комплекс механизмов воспаления ведет к формированию двух основных процессов, характерных для ХБ: нарушению бронхиальной проходимости и развитию центролобулярной эмфиземы.
Нарушение бронхиальной проходимости формируется за счет обратимого и необратимого компонентов. Обратимый компонент складывается из спазма гладкой мускулатуры, отека слизистой бронхов и гиперсекреции слизи. Он формируется под влиянием большого спектра провоспалительных медиаторов — интерлейкина-8, факторов некроза опухоли, нейтрофильных протеаз и свободных радикалов.
Необратимый компонент бронхиальной обструкции определяется эмфиземой и перибронхиальным фиброзом. Нарушение эластических свойств легких, в свою очередь, изменяет механику дыхания и формирует экспираторный коллапс — основную причину необратимого компонента бронхиальной обструкции.
В процессе прогрессирования ХБ постепенно утрачивается обратимый компонент бронхиальной обструкции. Утратой обратимого компонентаусловно принято считать ситуацию, когда после трехмесячной адекватной терапии у больного не происходит улучшения показателя объема форсированного выдоха (OФВ1).
Одним из важных элементов патогенеза ХБ является неравномерность вентиляционно-перфузионных отношений. Перфузия плохо вентилируемых зон ведет к снижению артериальной оксигенации и задержке выделения СО2, что, в первую очередь, выявляется при физической нагрузке.
Хроническая гипоксия формирует компенсаторный эритроцитоз — вторичную полицитемию, усугубляющую вентиляционно-перфузионное несоответствие.
Весьма весомым компонентом патогенеза ХБ является и утомление дыхательной мускулатуры.
При всем многообразии индивидуальных вариантов развития ХБ наиболее часто имеет место 5-этапная последовательность прогрессирования патологического процесса:
1 фаза — нарушение функции мерцательного эпителия;
2 фаза — колонизация микроорганизмов и формирование хронического воспаления;
3 фаза — появление обратимой обструкции;
4 фаза — формирование необратимой обструкции;
5 фаза – формирование осложнений (легочное сердце и др.).
Классификация.Выделяют простой (необструктивньй) и обструктивный варианты ХБ. Простой бронхит поражает проксимальные бронхи, для обструктивного характерно поражение дистальных отделов бронхиального дерева. Анатомические изменения в них однотипны, но поражение проксимальных бронхов, имеющих большой просвет и хрящевую основу, существенно не влияет на показатели функции внешнего дыхания, а при поражении дистальных бронхов имеющееся утолщение стенки бронха, появление в их просвете секрета, а также спазм гладкой мускулатуры формируют сужение дыхательных путей. По своему характеру секрет в фазе обострения болезни может быть катаральным (со слизистой мокротой) и гнойным.
Клиническая картина.Клинические проявления ХБ зависят от уровня поражения бронхиального дерева, стадии заболевания и степени бронхиальной обструкции.
Самым ранним симптомом является кашель. Обычно это легкое покашливание по утрам с небольшим количеством мокроты. Психология курильщика, определяемая его возрастом и социальным положением, обычно ведет к игнорированию «малых» признаков начала болезни, которые даже если и отмечаются, то не являются поводом для обращения к врачу.
Следующий симптом, возникающий вслед за кашлем, — одышка, которая развивается в среднем на 10 лет позже кашля. Сначала она ощущается пациентом при физической нагрузке, а при прогрессировании болезни — и в покое.
Мокрота выделяется в небольшом количестве (редко более 60 мл/сут) утром, вне обострения болезни имеет слизистый характер. Со временем промежутки между обострениями ХБ становятся короче.
Результаты объективного обследования больных ХБ определяются степенью выраженности бронхиальной обструкции и эмфиземы легких. Одышка может варьировать в очень широких пределах: от ощущения нехватки воздуха при обычных (стандартных) физических нагрузках до тяжелой дыхательной недостаточности. С развитием эмфиземы легких меняется форма грудной клетки: нарастает переднезадний ее размер, расширяются межреберные промежутки, выбухают надключичные ямки. Ограничивается подвижность диафрагмы. По мере прогрессирования болезни к кашлю присоединяется свистящее дыхание, наиболее ощутимое при форсированном выдохе. Нередко при аускультации легких отмечаются сухие хрипы разного тембра. Классическими аускультативными признаками бронхиальной обструкции является свистящий выдох и удлиненное время выдоха (свыше 5 сек).
Симптоматика ХБ определяется также тяжестью болезни:
Легкой степени (1 стадия) соответствует доклиническое течение, респираторные симптомы появляются лишь при обострении болезни, сам пациент может не замечать, что функция легких у него нарушена.
Среднетяжелому течению (2 стадия) соответствует развернутая клиническая картина со всем комплексом симптомов.
При тяжелом (3 стадия) и крайне тяжелом течении (4 стадия) присоединяются признаки гипоксии и гиперкапнии, реологических расстройств, легочного сердца, недостаточности кровообращения, утомления дыхательной мускулатуры и, самое главное, — рефрактерности к бронходилатирующим средствам, что свидетельствует об утрате обратимого компонента бронхиальной обструкции и прогрессировании эмфиземы легких. Болезнь становится причиной инвалидности
В зависимости от индивидуальных особенностей больных выделяют две клинические формы заболевания – эмфизематозную (панацинарная эмфизема) и бронхитическую (центроацинарная эмфизема).
Таблица 1
.
Источник


